Tăng áp động mạch phổi là một bệnh nghiêm trọng ảnh hưởng đến tuổi thọ, lại thường xảy ở những người bệnh trẻ tuổi. Mối liên quan giữa nhiễm HIV và sự phát triển tăng áp động mạch phổi đã được chứng thực rõ ràng (Mette 1992, Simonneau 2004). Tuy nhiên, bệnh sinh của mối liên quan này vẫn còn chưa được biết rõ. Nếu tiên lượng của nhiễm HIV đã được cải thiện bởi HAART, thì tình trạng tăng áp động mạch phổi nặng vẫn đang trở thành một yếu tố làm ngắn tuổi đời (Nunes 2002).
Nguyên nhân, bệnh sinh, phân loại
Tăng áp phổi có thể được gây nên bởi co thắt mạch, giảm tính đàn hồi của động mạch bởi sự tái cấu trúc của thành mạch, nghẽn tắc mạch máu, và tình trạng số lượng mạch máu trở nên ít hơn. Tất cả các thể loại đều cho thấy những biến loạn chức năng (co thắt mạch thuận nghịch) và những biến đổi cấu trúc (tái cấu trúc mạch máu), thường xảy ra phối hợp với huyết khối trong lòng mạch. Tăng hậu tải tâm thất phải gây nên dày và/hoặc là dãn thất phải.
Người ta sử dụng 5 nhóm để phân loại tăng áp phổi mạn tính theo phân loại do World Symposium on Primary Pulmonary Hypertension ( Hội nghị Thế giới về chuyên đề Tăng áp phổi nguyên phát) trình bày năm 1998 tại Evian (có sửa đổi tại Venice năm 2003). Tăng áp phổi phối hợp với HIV thuộc nhóm số một (PAH = tăng áp động mạch phổi):
Tăng áp động mạch phổi (PAH=TAĐMP)
- Tăng áp phổi nguyên phát
- Rối loạn từng ca tản mạn
- Rối loạn mang tính gia đình
- Phối hợp với
- Bệnh chất tạo keo mạch máu
- Shunt động mạch chủ-phổi (phải-trái) bẩm sinh
- Tăng áp cửa
Tăng áp phổi phối hợp với HIV
- Thuốc
- TAĐMP tồn tại kéo dài ở trẻ sơ sinh
Tăng áp phổi được phân chia thành 3 giai đoạn lâm sàng
Tăng áp phổi tiềm ẩn được nhận dạng khi áp lực động mạch phổi (ALĐMP) trung bình < 21 mmHg với một sự gia tăng do gắng sức lên đến các trị số > 30 mmHg. Bệnh nhân than khó thở khi gắng sức. Trong tăng áp phổi có biểu hiện lâm sàng, ALĐMP trung bình vượt quá 25 mmHg khi nghĩ ngơi. Bệnh nhân đã thấy khó thở khi làm việc nhẹ. Tăng áp phổi nặng là khi cung lượng tim đã giảm rất trầm trọng khi nghĩ ngơi, và không thể tăng lên khi hoạt động do tăng hậu tải tâm thất phải. Do vậy, bệnh nhân không thể thực hiện bất kỳ hoạt động thể lực nào mà không gây suy chức năng.
Chẩn đoán
Luồn catheter tim phải
Để chẩn đoán tăng áp phổi mạn, dùng catheter tim phải vẫn còn được xem là tiêu chuẩn vàng. Nó cho phép định giá được các thông số chủ yếu của huyết động mạch máu phổi. Thông số chính là sức kháng mạch phổi, có thể vẫn bất thường ngay khi áp lực động mạch không bị tác động gì. Nên làm test thử nghiệm tính phục hồi thuận nghịch của co mạch ở giai đoạn tăng áp phổi có biểu hiện lâm sàng, để nhận biết các bệnh nhân còn đáp ứng với trị liệu dãn mạch.
Những “người còn đáp ứng” này được nhận biết khi dùng phương pháp bơm ôxy vào hoặc dùng thuốc dãn mạch trong khi luồn catheter tim phải. Ví dụ, khi cho hít khí nitric oxid vào, những người bệnh này cho thấy có giảm áp lực động mạch phổi chừng 30% và đồng thời cung lượng tim bình thường hoá trở lại.
ECG
Những biến loạn ECG do tăng áp phổi gây nên sẽ hiện diện sau khi khối cơ tim phải tăng lên gấp 2 lần. Các dấu hiệu đặc thù là:
- Trục lệch phải (trục QRS trung bình > + 110°)
- Tỷ R/S ở chuyển đạo V6 < 1
- sóng S ở chuyển đạo I và sóng Q ở chuyển đạo III
- sóng S ở chuyển đạo I, II và III
- tăng biên độ sóng P (không bắt buộc).
X quang phổi
Tăng áp phổi có thể suy ra từ các dấu hiệu X-quang phổi:
- Nhánh xuống động mạch phổi dãn rộng (đường kính > 20 mm)
- Dãn động mạch phổi vùng trung tâm, đối nghịch với những động mạch phân nhánh bị hẹp lại
- Các mạch máu phổi ngoại biên bị cắt bớt
- Đường kính ngang của tim lớn ra và tăng vùng tiếp xúc sau xương ức của tâm thất phải
Siêu âm tim
Siêu âm tim cho phép nhận diện được dãn thất phải và ước tính được áp lực tâm thu động mạch phổi. Các dấu hiệu đặc thù là:
- dày khối cơ tâm thất phải
- những cử động vách tim bất thường
- những khoảng cách tâm thu bất thường
- những kiểu cử động bất thường của van động mạch phổi
- kiểu dạng dòng phụt của tâm thất phải bị biến loạn (siêu âm tim Doppler xuyên lồng ngực).
Hình quét phổi thông khí-tưới máu, chụp mạch phổi và cắt lớp vi tính
Những kỹ thuật điện quang này được dùng để nhận biết hay loại trừ tăng áp phổi do huyết khối tắc mạch mạn tính (CTEPH=chronic thromboembolic pulmonary hypertension) và có thể hướng dẫn điều trị phẫu thuật. CTPEH là một chẩn đoán gián biệt quan trọng ở những bệnh nhân HIV nghiện thuốc tiêm tĩnh mạch thường hay bị huyết khối thuyên tắc mạch tái đi tái lại (hình 1).
Điều trị
Điều trị chung
Người ta đã lập ra nhiều phương án điều trị chung để xử trí tăng áp phổi dựa vào các số liệu đã thử nghiệm. Đó là:
- Lợi tiểu
Ở những giai đoạn cuối của tăng áp phổi, ứ nước có thể gây ra một sự gia tăng rất lớn tiền tải tâm thất phải tiếp theo là gan to xung huyết, phù và hình thành báng bụng. Sự tích giữ khối lượng nước không phải chỉ do suy tim phải mạn tính gây nên mà còn do kích thích hệ thống renin-angiotensin và do dó nồng độ aldosterone tăng cao. Vì lý do này, một phối hợp giữa lợi tiểu quai (như furosemide 20-80 mg mỗi ngày) và kháng aldosterone (như aldactone 50-200 mg mỗi ngày) đã được chứng minh là có hiệu quả. Cũng cần phải chú ý đến những chống chỉ định thông thường, cũng như nguy cơ thiếu nước do giảm quá nhanh và nhiều tiền tải tâm thất phải. Cần có một tiền tải khoảng 6-10 mmHg để hoạt động thất phải là tối ưu.
- Digitalis
Việc sử dụng digitalis vẫn còn cần được bàn cãi nhiều hơn. Theo một thử nghiệm mù đôi có đối chứng bằng giả dược, chỉ những bệnh nhân đồng thời bị tâm phế mãn và giảm chức năng thất trái mới hưởng lợi từ thuốc digitalis. Tuy nhiên, dùng digitalis luôn luôn là hợp lý trong trường hợp rối loạn nhịp nhanh nhĩ. Cũng cần lưu ý là digitalis có một khả năng gây loạn nhịp rất cao khi cùng có mặt với thiếu ôxy máu, từ đó có thể dẫn đến những biến chứng nghiêm trọng.
- Chống đông
Sau khi xem xét các chống chỉ định, việc sử dụng heparin hay các thuốc chống đông uống như là phenprocoumon và warfarin đã được công nhận trong điều trị tăng áp phổi mạn tính. Điều trị chống đông kéo dài nhằm vào những khía cạnh sau đây của sinh lý bệnh học TALĐMP:
- tăng nguy cơ huyết khối tại chỗ gây nên bởi dòng máu bị biến đổi trong các mạch máu phổi hẹp lại và biến dạng
- tăng nguy cơ huyết khối do ứ trệ tĩnh mạch ngoại vi, dãn thất phải và giảm hoạt động thể lực
- giảm nồng độ thrombin và các sản phẩm thoái hoá fibrinogen lưu thông trong máu, những chất này được cho là hoạt động như những yếu tố tăng trưởng trong các quá trình tái cấu trúc mạch máu.
Nên hiệu chỉnh liều thuốc chống đông để duy trì thời gian prothrombin ở mức tỷ lệ bình thường hoá quốc tế (INR) là 2.5.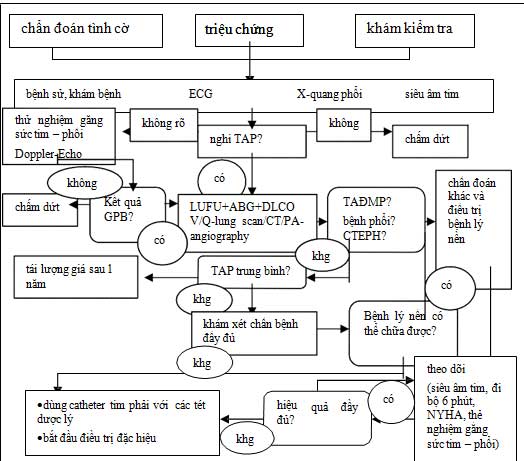
HÌNH 1. Thuật giải chẩn đoán và điều trị: gợi ý những phương pháp chẩn bệnh khi nghi ngờ có tăng áp phổi (phỏng theo Arbeitsgemeinschaft Pulmonale Hypertonie). LUFU: lung function test = tét chức năng phổi; ABG: arterial blood gases = khí máu động mạch;
DLCO: CO diffusion capacity = khả năng khuếch tán CO.
- HAART
HAART được xem là một điều trị chung đối với tăng áp phổi phối hợp với HIV. Theo phân loại của CDC, tăng áp phổi là một biến chứng có triệu chứng và do vậy được xếp loại vào nhóm B. Nó hoàn toàn độc lập với số lượng tế bào CD4 và tải lượng virus, và có chỉ định bắt buộc điều trị kháng retrovirus. Đã có bằng chứng cho rằng tiên lượng của tăng áp phổi phối hợp với HIV được cải thiện với kết quả khả quan của trị liệu kháng retrovirus (Zuber 2004). Hơn nữa, tình trạng miễn dịch của nhóm nguy cơ cao này cần phải được tái lập sự ổn định để phòng ngừa nhiễm trùng toàn thân, nhất là viêm phổi.
Điều trị đặc hiệu
Mục đích của điều trị đặc hiệu là làm giảm áp lực động mạch phổi, từ đó làm giảm hậu tải thất phải. Những chất hiện nay được dùng trong điều trị tăng áp phổi hoặc đã được thử nghiệm trong những nghiên cứu lâm sàng là:
- Các chất ức chế kênh calci
- Prostanoids (tĩnh mạch, hít, uống, dưới da)
- Các chất đối kháng endothelin (chọn lọc, không chọn lọc)
- Các chất ức chế phosphodiesterase-5
Cộng thêm tác dụng tức thời gây dãn cơ, một vài chất dãn mạch (đặc biệt là prostanoid và chất ức chế phosphodiesterase-5) có vẻ có một tác dụng chống tăng sinh được duy trì liên tục.
- Các chất ức chế kênh calci
Hiện nay nifedipine và diltiazem là các chất ức chế kênh calci thường được sử dụng nhất. Khoảng 5-10% bệnh nhân tăng áp phổi nguyên phát được xếp vào nhóm gọi là “có đáp ứng”. Đáp ứng đối với thuốc ức chế kênh calci nên được đánh giá trong khi luồn catheter tim.
Bất lợi chính của thuốc ức chế kênh calci uống là tác dụng của chúng trên hệ tuần hoàn toàn thân. Dãn mạch ngoại vi gây hạ huyết áp và tác dụng cường cơ (inotropic) âm tính của chất ức chế kênh calci dẫn đến giảm cung lượng tim. Hơn nữa, tác dụng dãn mạch không chọn lọc trên tuần hoàn phổi có thể có những tác dụng bất lợi lên trao đổi khí do làm tăng sự mất cân đối thông khí – tưới máu. Trong điều trị lâu dài, người ta dùng đến liều 250 mg nifedipine hoặc 720 mg diltiazem. Liều cần được tăng dần dần hàng tuần để chỉnh liều điều trị.
- Prostacyclin tĩnh mạch
Giảm tổng hợp prostacyclin nội mạc mạch ở trong tổ chức phổi đã được mô tả ở những bệnh nhân bị tăng áp phổi (Christman 1992, Tuder 1999). Do vậy, thay thế bằng prostacyclin tổng hợp ngoại sinh rõ ràng là một phương án điều trị được lựa chọn. Do đời sống ngắn của thuốc, iloprost được truyền tĩnh mạch liên tục bằng bơm tiêm điện qua một catheter tĩnh mạch hay một cổng vào tĩnh mạch. Liều tĩnh mạch của iloprost được tăng dần dần đến một liều thường dùng là khoảng từ 0,5 đến 2,0 ng/kg/phút.
Điều trị bệnh nhân ngoại trú với prostacyclin tĩnh mạch hiện nay đã là một điều trị được chấp nhận cho việc chữa trị lâu dài tăng áp phổi nặng (Barst 1996, Sitbon 2002). Điều trị kéo dài với prostacyclin tĩnh mạch tạo ra lợi ích được duy trì liên tục về mặt huyết động trong điều trị tăng áp phổi nguyên phát (ví dụ như tăng áp phổi phối hợp với HIV).
Những bất tiện của prostacyclin là:
- các tác dụng phụ toàn thân của chất dãn mạch không chọn lọc, như là hạ huyết áp động mạch, hạ huyết áp tư thế đứng, sung huyết da, tiêu chảy, đau hàm và đau đầu
- nguy cơ suy tim phải cấp mất bù do thất bại ứng dụng điều trị
- khả năng nhiễm trùng catheter
- phản vệ
Thường hay gặp phản vệ khi dùng prostacyclin lâu dài và cần phải có những liều cao.
Kết luận: những kinh nghiệm dùng prostacyclin ở tăng áp phổi phối hợp với HIV được dựa vào những thử nghiệm nhỏ, không có đối chứng. Tuy nhiên, những nghiên cứu này lại gợi ý một sự cải thiện dự hậu của những người mắc bệnh (Aguilar 2000, Cea-Calvo 2003).
- Prostanoids dạng hít
Nhiều bất lợi của việc sử dụng đường tĩnh mạch có thể được phòng tránh bằng cách dùng prostanoids khí dung (ví dụ như Ventavis™ , một loại prostanoid mới được chứng nhận gần đây). Lắng đọng trong phế nang của prostanoids kích thích một phản ứng chọn lọc tại phổi. Iloprost hít lập lại nhiều lần đã được chứng minh là có hiệu quả và an toàn ở những bệnh nhân HIV âm tính trong một thử nghiệm ngẫu nhiên, đa trung tâm, có đối chứng giả dược (Olschewski 2002). Những bệnh được điều trị với iloprost đã cho thấy một sự cải thiện đáng
kể trong khả năng gắng sức, đo lường bằng test đi bộ 6 phút, cũng như trong phân loại NYHA.
Tác dụng của kiểu điều trị này trên tăng áp phổi phối hợp với HIV cũng đã được chứng minh trong một thử nghiệm lâm sàng khác ở trung tâm của chúng tôi (Ghofrani 2004). Những bất lợi của kiểu điều trị này bao gồm kỹ thuật khí dung quá phức tạp, thời gian tác dụng ngắn sau một lần dùng (60-90 phút), đòi hỏi phải hít thường xuyên (6-9 lần mỗi ngày), và khoảng thời gian không được điều trị về ban đêm. Mỗi ngày, người ta dùng 25-75 µg iloprost chia trong 6-9 lần hít.
- Các chất ức chế thụ thể endothelin
Một vài thử nghiệm đã chứng tỏ hiệu quả của các chất đối kháng endothelin chọn lọc và không chọn chọn lọc. Một thử nghiệm ở pha III trên thuốc đối kháng endothelin uống là bosentan đã cho thấy một sự cải thiện trong khả năng gắng sức và một sự gia tăng thời gian sống sót không có biến chứng của những bệnh nhân TAĐMP (Rubin 2002). Những liều được sử dụng biến động giữa 62,5 và 125 mg, 2 lần/ngày. Tác dụng phụ chủ yếu của trị liệu này là tăng men gan. Do vậy, rất cần kiểm tra nghiêm ngặt men gan. Cần xem xét cẩn thận khi dùng bosentan ở bệnh nhân đồng nhiễm HBV hoặc HCV/HIV.
Dựa trên những dữ kiện này, bosentan đã được chứng nhận cho điều trị tăng áp động mạch phổi ở Châu Âu. Do khả năng gây tăng men gan, cần phải kiểm tra thường xuyên các men gan. Một nghiên cứu không có đối chứng đã báo cáo những kinh nghiệm ban đầu trong việc dùng bosentan để điều trị tăng áp phổi phối hợp với HIV (Sitbon 2004).
- Các chất ức chế phosphodiesterase-5 (PDE5)
Sildenafil (Revatio™) là chất ức chế PDE5 đầu tiên được chấp nhận cho điều trị tăng áp phổi. Revatio™ cũng được chứng nhận cho điều trị tăng áp phổi phối hợp với HIV, mặc dù người ta không khuyến cáo phối hợp dùng chung với các chất ức chế protease vì có khả năng tương tác thuốc do có chung một con đường chuyển hoá (cytochrome P450 cyp 3A)..
Kết luận dành cho thầy thuốc
Bệnh nhân HIV than phiền vì khó thở khi gắng sức nên được kiểm tra tìm tăng áp phổi sau khi đã loại trừ những bệnh tim hay bệnh phổi khác (như các rối loạn thông khí do hạn chế hay do tắt nghẽn, viêm phổi, bệnh mạch vành). Tỷ lệ tăng áp phổi đã tăng lên gấp 1.000 lần ở những bệnh nhân HIV so với cộng đồng dân số chung, không tính đến con số ước tính những ca bệnh không được báo cáo.
Một chẩn đoán nghi ngờ tăng áp phổi có thể được chứng minh bằng những phương pháp chẩn đoán không xâm lấn (như siêu âm tim). Bởi vì ngày nay đã sẳn có nhiều lựa chọn điều trị mới, rất cần phải có chẩn đoán chính xác.
Nên thực hiện việc chẩn trị thêm nữa đối với những bệnh nhân bị mọi thể loại tăng áp phổi ở trong những trung tâm chuyên biệt có kinh nghiệm điều trị tăng áp phổi và nhiễm HIV.


