I. Ung thư đại trực tràng
là bệnh khá phổ biến ở Việt nam, ngày càng có xu hướng tăng.
Năm 1988 thống kê ở 28 bệnh viện khu vực Hà Nội cho thấy Ung thư đại trực tràng khoảng 5,6% tổng các loại ung thư.
+ Nam giới Ung thư đại trực tràng đứng hàng thứ 5 sau ung thư phổi, dạ dày, gan, vòm họng.
+ Nữ giới Ung thư đại trực tràng đứng hàng thứ 4 sau ung thư vú, dạ dày, tử cung.
+ Tính chung cả 2 giới Ung thư đại trực tràng đứng hàng thứ 5 sau ung thư phổi, dạ dày, vú, vòm họng.
+ Tính chung Ung thư đại trực tràng ở khu vực Hà Nội 3,6/100.000 dân.
- Bệnh: Nam gặp nhiều hơn nữ.
- Gặp ở mọi lứa tuổi nhưng hay gặp ở lứa tuổi 50 – 60
- Gặp ở nhiều người lao động chân tay, ít gặp ở người lao động trí óc.
- Bệnh nếu được chẩn đoán sớm, phẫu thuật kịp thời kết quả khả Rất tiếc bệnh diễn biến âm thầm, khi có triệu chứng rõ ràng bệnh nhân đi khám thì đã muộn.
- Là thầy thuốc ai cũng mong điều tốt cho bệnh nhân. Vì vậy tôi muốn cùng ôn lại với các đồng nghiệp về Ung thư đại trực tràng:
- Sinh bệnh học UTĐT
- Chuẩn đoán và sàng lọc
- Phân loại
- Các yếu tố định lượng
- Điều trị – dự phòng
II. Sinh bệnh học Ung thư đại trực tràng
- UTĐT là hậu quả của sự tác động qua lại giữa hai yếu tố môi trường và di truyền – yếu tố môi trường đã được xác định.
- Ví dụ: Bệnh đa polyp gia đình (FAP: Familial Adenomatous Polyposis). và bệnh Ung thư đại trực tràng không do polyp (HNPCC: Hereditary Nonpohposis Colorectal Cancer).
A. ảnh hưởng của môi trường
1. Địa dư:
Bệnh có tần số khác nhau tuỳ theo châu lục và quốc
Ví dụ: – Nơi có tỷ lệ mắc bệnh cao: Bắc Mỹ và các nước phương Tây phát triển (Mỹ hàng năm có thêm 150.000 ca mới tỷ lệ 45/100.000 dân bằng 1/2 ung thư phổi).
- Nơi có tỷ lệ mắc bệnh thấp: Khu vực châu á, Nam Mỹ, Nam Phi (ấn Độ có tỷ lệ Ung thư đại trực tràng ít hơn 20 lần so với các nước phương Tây)
- Nguy cơ bệnh tăng lên nhanh chóng ở cộng đồng người di cư từ nơi có nguy cơ thấp đến nơi có nguy cơ cao.
2. Chế độ ăn uống và vận động:
+ Ăn uống:
- ở Nhật mắc bệnh hàng năm ở người có bữa ăn phương tây hoá.
- Có mối tương quan Ung thư đại trực tràng với chế độ ăn nhiều thịt, nhiều mỡ động vật, ít
- Canxi và những sản phẩm tương tự vitamin D tác dụng phòng chống Ung thư đại trực tràng (một nghiên cứu cho thấy nhóm những người đàn ông dùng ít canxi và vitamin D tỷ lệ Ung thư đại trực tràng gấp đôi nhóm dùng nhiều canxi).
- Các chất phòng chống Ung thư đại trực tràng trong hoa quả, rau như vitamin A,C,E,D… Poliphenol Carbinol Phylat
- Dùng nhiều bia rượu, thịt cá rán gây tăng tỷ lệ ung thư ĐTT.
+ Vận động:
- Tăng cường vận động giảm nguy cơ Ung thư đại trực tràng
Sơ đồ ảnh hưởng của môi trường – ăn uống với Ung thư đại trực tràng
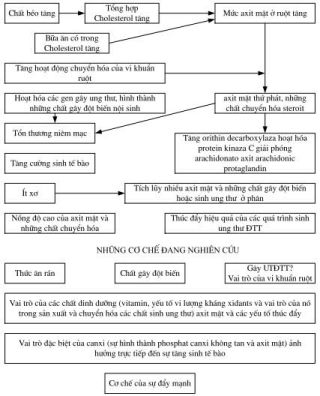
Giải thích cơ chế
- Các chất béo xuống ruột, vi khuẩn kỵ khí biến đổi thành các axít mật thứ phát (Deoxycholic, lithocholic) và các chất gây độc khác như Deoxycholate, lithocholate. Các chất này gây tổn thương niêm mạc ĐTT qua cơ chế:
Kích thích sản xuất Diacylglycerol bởi vi khuẩn ruột và phospholipase có mặt ở lớp nhày niêm mạc ĐTT. Diacylglyceril xâm nhập vào tế bào niêm mạc ĐTT kích thích Proteinkinase C làm tế bào tăng sinh. Các tế bào tăng sinh vốn nhạy cảm với các yếu tố gây ung thư và những ảnh hưởng nhiễm độc gen khác nữa.
- Hàm lượng Canxi và Vitamin D phòng ung thư đại trực tràng làm giảm tăng sinh tế bào biểu mô niêm mạc nhất là giai đoạn chuyển dạng tế bào thành
- Dùng nhiều rau quả nguy cơ giảm Ung thư đại trực tràng 50% so với nhóm ít ăn rau quả, chất rau quả có 3 tác dụng:
- Làm giảm hoặc đông vón các yếu tố sinh ung thư: Fecapentaence, ..
- Làm tăng khối lượng phân lên làm loãng yếu tố gây ung thư trong phân.
- Làm tăng tốc độ di chuyển phân trong ruột nên các yếu tố gây ung thư ít có thời gian tiếp xúc với niêm mạc ruột.
B. ảnh hưởng di truyền
Yếu tố môi trường như một “cú hích” dẫn tới chuyển dạng ác tính sự thay đổi gen dẫn đến Ung thư đại trực tràng xếp thành 3 loại:
- Sự thay đổi gen sinh ung thư nguyên thuỷ
- Mất hoạt động của gen kháng u
- Sự không bình thường trong những gen liên quan đến sửa chữa ADN tổn thương
Nên xem một gia đình có hội chứng Ung thư đại trực tràng di truyền khi có một người đầu tiên bị Ung thư đại trực tràng trước tuổi 30.
- Gen ung thư nguyên thuỷ: Là những gen có chứa một chuỗi ADN đồng nhất có nhiệm vụ điều chỉnh sự phát triển tế bào bình thường. Khi bị biến đổi nó hoạt động theo kiểu đặc thù nhất đẩy mạnh tăng sinh tế bào sinh ung thư. Hiện nay người ta đã xác định được hơn 50 gen sinh ung thư nguyên thuỷ nhưng ở người chỉ có không quá 20 gen thường bị biến đổi trong ung thư. Ví dụ: Gen K-ras được tìm thấy xấp xỉ 60% Ung thư đại trực tràng tái phát K-ras được hoạt hoá bởi sự đột biến điểm tại Chromosom 12 gần 50% người Ung thư đại trực tràng và u tuyến, đường kính u trên 1 Nếu u có đường kính dưới 1cm gặp dưới 10%. Sự hoạt hoá gen K-ras là một trong những tác nhân thường xuyên nhất, sớm nhất và có thể là rất quan trọng trong Ung thư đại trực tràng. Vì vậy nhiều tác giả đề nghị dùng K-ras là một trong những dấu hiệu sinh học giúp ích chẩn đoán sớm Ung thư đại trực tràng.
- Những gen kháng u: Là gen kháng lại sự phát triển, chống lại và làm mất đi gen đột biến gây ung thư. Việc mất đi các alen ở chromosom 59, 189, 178 hay tìm thấy ở người Ung thư đại trực tràng.
- Trong ung thư gia đình, sự đột biến gen di truyền kiểu phôi thai:
+ Nếu mất alen thứ nhất của gen kháng u (sản phẩm của gen kháng u vẫn có sẵn) thông qua bản sao và phiên dịch từ alen.
+ Mất alen thứ hai gây ra trong tế bào sự thuận lợi cho tăng trưởng u.
+ Chromosom 5921 có liên quan chặt chẽ đến FAP là MCC (bị đột biến trong Ung thư đại trực tràng mutated in colon cancer) và APC (bệnh polip tuyến đại tràng: Adenomatius polyposis colon).
Gen APC là một protein trọng lượng phân tử (TLPT) 300.000 dalton, kết hợp với các protein khác là anpha và bêta catenin có nhiệm vụ trong kết dính tế bào, ổn định tổ chức biểu mô.
Sự thay đổi gen APC ở chromosom 5 tìm thấy ở 60% u tuyến và tản phát, nhưng lại chiếm ưu thế trong u tuyến rất nhỏ. Vậy sự thay đổi gen APC có thể là yếu tố rất sớm thậm chí là yếu tố khởi đầu u ĐTT ác tính.
+ Gen DCC (bị xoá bỏ đi trong Ung thư đại trực tràng: deleted in colon cancer) được mô tả ở chromosom 189 bị xoá đi ở 70% Ung thư đại trực tràng và 50% u tuyến giai đoạn muộn.
Vậy chromosom 189 có thể có nhiệm vụ quan trọng trong phát triển ung thư và di căn.
Những bệnh nhân có gen DCC (bị xoá đi) có tiên lượng xấu hơn những bệnh nhân còn gen DCC nguyên vẹn. Người ta cho rằng gen DCC có thể có chức năng điều chỉnh, phát triển tế bào qua hoạt động trung gian ngoài tế bào-tế bào
+ Gen P53 được mô tả ở chromosom 17P là một protein có 393 axitamin chức năng ở 3 lĩnh vực:
- 42 a đầu tiên hoạt động như yếu tố vận chuyển sao chép.
- Các a từ 120 – 290 hợp thành một tập hợp đầy đủ hoạt động như yếu tố sao chép.
- Các a từ 311 – 393 chứa đựng tín hiệu khu trú nhân tế bào.
Gen P53 có vai trò kháng lại sự phát triển của u theo cơ chế. Khi có sự tổn thương của ADN trong tế bào (do những cơ chế khác nhau) dẫn đến sự tích luỹ gen P53 và ngừng vòng tuần hoàn ở giai đoạn G1. Trong giai đoạn này việc sửa chữa ADN được bắt đầu.
Bình thường P53 typ wild là một yếu tố sao chép, nó nhận diện và liên kết lại các chuỗi ADN đặc biệt trong các gen có thể được điều chỉnh, sửa chữa bởi gen P53.
Gen P53 hoạt động như một điểm kiểm soát trong vòng tế bào. Thời gian sao chép trong giai đoạn nghỉ G1 để sửa chữa ADN tổn thương trước khi vào pha-S hoặc là giết chết tế bào nếu có quá nhiều ADN tổn thương.
Sự thay đổi gen P53 ở tế bào ung thư người tạo ra một protein mới mất cả hai khả năng: Sao chép và kháng u.
Những tế bào không có gen P53 hoặc gen P53 đột biến cho thấy không ổn định của bộ gen, không kéo dài được thời gian sửa chữa ADN và nhiều tế bào mới có thể trở thành thể lệch bội lẻ.
Như vậy gen P53: – Một mặt sửa chữa ADN tổn thương.
– Mặt khác chỉ huy vòng tế bào, điều chỉnh sự phân chia và phát triển sinh sản vô tính.
Hiện tượng xoá bỏ chromosom 17P có mặt ở 50% – 70% Ung thư đại trực tràng (u tuyến) có liên
quan chặt chẽ tới lan tràn tế bào u trong đường bạch huyết và cơ quan xa.
- Những gen hMSH2 và hMSH1 được xác định ở chromosom 2 và 3 có nhiệm vụ:
- Sửa chữa ADN tổn thương trong quá trình sao chép AND, nếu những gen này thay đổi sẽ dẫn tới sao chép ADN sai lạc và do đó sự đột biến tăng lên.
- Những gen này có vai trò chủ yếu trong HNPCC nhưng cũng tìm thấy 15% Ung thư đại trực tràng tản phát.
C. Các yếu tố nguy cơ Ung thư đại trực tràng:
- Tuổi giới: Ung thư đại trực tràng 90% xảy ra trên 50 tuổi, tỷ lệ mắc bệnh tăng lên từ 10/100.000 dân ở tuổi 40-45 đến gần 300/100.000 dân ở tuổi 75-80. Tuổi trước 35 chỉ gặp 1/100.000 dân. Cứ mỗi 10 năm tuổi nguy cơ bị bệnh tăng gấp 2 lần.
Nam bị nhiều hơn nữ, tỷ lệ nam/nữ: 1 ,6-2,1 lần
- Polyp tuyến: Polyp ống tuyến-polyp tuyến nhung mao-polyp nhung mao trong đó có cuống 90% không cuống và Sulpedunculated chỉ 10% :
- Polyp không cuống dễ ác tính hoá hơn polyp có cuống.
- Polyp loại lớn có cấu trúc nhung mao và loạn sản có nhiều khả năng trở thành ác tính.
3. Tiền sử gia đình
- UTĐTT tản phát:
+ Gia đình có một người Ung thư đại trực tràng thì tỷ lệ mắc và chết vì bệnh này tăng 2-3 lần so với cộng đồng dân cư.
Sơ đồ ảnh hưởng di truyền với Ung thư đại trực tràng

+ Nếu gia đình có 2 người bị UTĐTT thì khả năng mắc hơn cộng đồng 2,75-5,7 lần.
-FAP và hội chứng Gardner: Di truyền theo kiểu nhiễm sắc thể trội với sự không hoạt động của gen ACC.
FAP lòng đại trực tràng có hàng trăm hàng ngàn polyp bắt đầu xuất hiện ở tuổi 15-20. Nếu không lấy polyp đi chắc chắn ung thư xuất hiện 10 năm sau.
– Hội chứng Gardner ngoài biểu hiện như FAP còn biểu hiện u tuyến ở dạ dày, tá tràng, ruột non một nghiên cứu của Nhật cho biết Gardner biểu hiện u tuyến ở dạ dày 64%, tá tràng 92%, hỗng tràng 62%, hồi tràng 15%). Ngoài ra còn có u xương hàm d-
ưới, xương sọ, xương già, nang dạng biểu bì, u xơ, u mỡ, u xơ nang bụng tăng sản tuyến đáy dạ dày, phì đại bẩm sinh biểu mô sắc tố.
Có thể phát hiện tăng sinh tế bào niêm mạc ĐTT dùng Thymidine đánh dấu bằng Hyđro phóng xạ. Sự tăng lên của ornithine decarboxylase nội soi ĐTT những sản phẩm của gen APC.
– Bệnh di truyền NST trội (HNPCC)
Bệnh xuất phát từ các u tuyến riêng lẻ nhưng không có polyp bao gồm:
+ Hội chứng Lynch I: Ung thư đại trực tràng ở vị trí đặc biệt
+ Hội chứng Lynch II: Ung thư đại trực tràng kết hợp với ung thư tử cung, buồng trứng, dạ dày, thận…
HNPCC chiếm trên 10% trong tổng số Ung thư đại trực tràng nói chung.
Tiêu chuẩn chẩn đoán HNPCC
+ Gia đình ít nhất có 3 người Ung thư đại trực tràng trong đó có một người có quan hệ họ hàng sát kề với hai người kia (ví dụ: Bố, mẹ với con cái)
+ Trong 3 người ít nhất có một người bị bệnh trước 50 tuổì
+ Phải có ít nhất 2 khối u đồng thời ở ĐTT, hình ảnh mô bệnh học thường là: Tế bào biệt hoá nghèo nàn, hoặc biệt hóa nhày.
Trong typ này gen có nhiệm vụ sửa chữa ADN tổn thương bị thay đổi. Mất gen hMSH2 và hMSH1 làm tăng mức nhạy cảm đối với đột biến do không sửa chữa được cặp axitamin tương ứng. Điều này được biểu lộ trong bản sao AND sai lạc. Phát hiện hày có thể là một dấu hiệu sinh học quan trong cho lâm sàng. Các hội chứng di truyền khác:
+ Hội chứng Trucot đa polyp toàn bộ ĐTT kết hợp u thần kinh đệm.
+ Hội chứng Oldjield đa polyp toàn bộ ĐTT và có nhiều nang chứa chất nhờn.
+ Hội chứng Peutz Jeghers đa polyp toàn bộ đại tràng ở tuổi trẻ và nhiễm sắc tố da, u mô thừa dạ dày ruột.
+ Hội chứng Cronkhite-canada: Như hội chứng Peutz Jeghers nhưng còn thêm phì đại móng, rụng lông, tóc, kém hấp thu. Đây là biến thể của hội chứng Gamer.
+ Hội chứng Torres là biến thể của HNDCC: U tuyến ĐTT kết hợp nhiều tổn thương da.
Tất cả các hội chứng nêu trên đều dẫn tới Ung thư đại trực tràng.
4. Bệnh ruột viêm
- Viêm loét ĐTT (VLĐTT) và bệnh Crohn S-150/100.000 dân
- UĐTT: + ỉa máu, đau bụng, mót rặn
+ ỉa máu hoặc ỉa chảy đơn thuần.
+ 1/3 số bệnh có giảm trọng lượng
+ 10 – 15 % có tổn thương thêm: Da khớp
+ Khám bụng bình thường hoặc chỉ chướng hơi nhẹ
+ Xét nghiệm cận lâm sàng không có gì đặc hiệu cho bệnh
+ Nội soi xicma tràng niêm mạc bình thường sức bền niêm mạc kém, có dịch tiết nhày mủ, nhày máu.
– Nguy cơ Ung thư đại trực tràng liên quan chặt chẽ với quá trình bệnh:
+ Sau 10 năm nguy cơ Ung thư đại trực tràng dưới 10%
+ Sau mỗi một năm tiếp theo nguy cơ có tăng 0,5-1%
+ Sau 20 năm nguy cơ lên 13%
+ Sau 30 năm nguy cơ lên 43%
- Nguy cơ cao nhất
+ Người có viêm lan rộng toàn bộ ruột non và ĐTT
+ Loạn sản được coi như “người đến trước” hoặc là một dấu hiệu cho sự phát triển Ung thư đại trực tràng.
+ Loạn sản được chia ra hai mức độ.
- Loạn sản mức cao liên hệ chặt chẽ với sự có mặt đồng thời của ung thư hoặc phát triển kế tiếp của ung thư.
- Loạn sản mức thấp không rõ ràng
+ Có sự liên hệ chặt chẽ giữa P53, VLĐTT, Ung thư đại trực tràng 75% Ung thư đại trực tràng+VLĐTT và Ung thư đại trực tràng +loạn sản có biểu lộ gen P53 .
- Bệnh Crohn:
+ Đau hạ sườn phải, ỉa chảy, sốt nhẹ, sút cân, ỉa máu.
+ Gầy yếu mạn tính, sút cân, bụng chướng và ở hạ sườn phải có thể thấy khối do thành ruột dày lên hoặc có apxe trong ổ bụng hoặc quanh trực tràng.
+ Xét nghiệm cận lâm sàng: Không có gì đặc hiệu
+ Nội soi sinh thiết: Bề mặt niêm mạc có những vết loét nông, nhỏ, có quầng đỏ, những vết loét ngoằn ngoèo dài hẹp hoặc tròn bên cạnh niêm mạc bình thường.
Bệnh này sau thời gian dài hầu như dẫn tới Ung thư đại trực tràng 100 lần hơn cộng đồng
D. Sự hình thành và phát triển Ung thư đại trực tràng
Quá trình hình thành Ung thư đại trực tràng có 3 giai đoạn:
- Khởi đầu.
- Đẩy mạnh.
- Phát triển.
Mỗi giai đoạn chắc chắn có những thay đổi về di truyền và gen học bao gồm một loạt sự thay đổi trong những cơ chế dưới mức phân tử, chi phối sự phát triển và biệt hoá tế bào bình thường.
Những cơ chế này bao gồm các yếu tố phát triển và recepto của nó các phân tử tái nạp tín hiệu, gen đột biến gây ung thư và gen chống ung thư.
Khi tế bào tích luỹ một số lượng nhất định sự đảo lộn trong sự biểu lộ và chức năng của những gen này hoặc những phăn tử này, nó có thể chuyển thành ác tính.
Các dấu hiệu trong quá trình hình thành và phát triển Ung thư đại trực tràng

III. Chẩn đoán và sàng lọc
A. Chẩn đoán bệnh nhân có triệu chứng
-
Lâm sàng
- UTĐT :
+ Người 50 tuổi
+ Mệt mỏi thở hụt hơi hoặc có cơn đau thắt lưng
+ Có tình trạng thiếu máu mạn
+ ỉa phân có máu thẫm
+ Cảm giác khó chịu mơ hồ ở bụng hoặc khối u sờ thấy (dấu hiệu muộn)
+ Thay đổi thói quen đi ngoài (táo, lỏng, lẫn máu nâu)
+ Đau bụng ậm ạch, âm ỉ, đau quặn, cảm giác đau ở mông, đáy chậu.
+ Thăm trực tràng bằng ngón tay thấy u thâm nhập thành và lòng hậu môn trực tràng.
2. Nội soi
Sử dụng ống soi mềm 165cm đến tận manh tràng có thể thấy:
- U ung thư đường kính 1-2cm thường màu đỏ đáy có hạt nhô lên tiếp tuyến với niêm mạc.
- Ung thư ổ lớn có 3 biểu hiện:
- Typ lồi ra ngoài lớn thường ở manh tràng và đại tràng lên, chiếm một vùng của lòng ruột nhưng không gây tắc ruột.
- Typ loét và xâm lấn chủ yếu ở đại tràng xuống hình tròn hoặc không hình thù nhô lên màu mực xám hoặc mép màu trắng có lõm ở trung tâm.
c Typ vành khăn thường ở đại tràng ngang và xuống hay gây tắc ruột hình “nhân táo”.
3. X-quang
Phương pháp chụp khung đại tràng bằng đối quang cho phép nhanh chóng đánh giá niêm mạc không bình thường với đường kính 0,5cm.
Các phương pháp chẩn đoán hình ảnh khác CT, siêu âm, nội soi.
B. Chẩn đoán sớm Ung thư đại trực tràng bằng sàng lọc những bệnh nhân không triệu chứng:
1. Test máu ẩn trong phân (FOB: Fecal Occult Blood)
2. Nội soi trực xichma tràng bằng ống mềm.
Hai kỹ thuật trên thường được thế giới dùng để sàng lọc. Một số quan điểm quan trọng liên quan tới sàng lọc:
- Sàng lọc không nên làm những bệnh nhân có triệu chứng Ung thư đại trực tràng mà những bệnh nhân này phải được nghiên cứu để tìm ra quy luật của Ung thư đại trực tràng trước khi đi vào sàng lọc.
- Sàng lọc những người không triệu chứng đặc biệt những người trong gia đình FAP, HNPCC và họ hàng thân thuộc cha mẹ, anh chị em ruột, con cái. Chú ý những gia đình có người trẻ hơn 50 tuổi hoặc có hai hay hơn hai người bị Ung thư đại trực tràng.
- Test FOB (+) nên được soi trực xicma tràng hoặc chụp Xquang khung đại tràng.
a. Test FOB: Test đầu tiên cho sàng lọc tiến hành ở cộng đồng người không triệu chứng từ 40 tuổi trở lên. Ưu điểm của test này là:
+ Thuận lợi cho quản lý
+ Tiến hành đơn giản
+ Rẻ tiền phù hợp với khối người lớn để sàng lọc Test FOB có 3 loại chứng chính:
+Test giấy thấm: Dựa trên hoạt động của men Peroxydaze của Hem. Trước khi làm test bệnh nhân nên ăn thịt mầu đỏ, rau quả giàu Peroxydaze, vitamin C, thuốc chống viêm non Steroid để tránh dương tính giả.
+ Test hoá miễn dịch: Dùng kháng thể kháng Hemoglobin người dựa trên các kỹ thuật kết dính nhựa Laser khuếch tán miễn dịch phóng xạ ELISA (enzym-Linked-Immuno- Sorbent-Assay) kết dính Hem.
+ Test Porphyrin hem nhưng test nằm không phù hợp trong sàng lọc Ung thư đại trực tràng vì độ nhạy cao với chảy máu tiêu hoá trên, đắt tiền. Khi Hem có mặt ở giấy nghiệm thêm dung dịch có hydrogen peroxyd vào sẽ biến thành màu xanh (Blue).
Người được coi là test dương tính khi ít nhất có một mẫu dương tính.
Các công trình được tiến hành ở Newyork-Minesota, Anh, Đan Mạch, Thuỵ Điển, tổng số 324.875 người tham gia, tỷ lệ test dương tính 20% tương đương tất cả các nghiên cứu.
- Giá trị dự đoán dương tính cho u tuyến 26 – 41%
- Giá trị dự đoán cho ung thư 5 – 17%
Thử nghiệm ở Minesota tỷ lệ ung thư là 3% ở người có test FOB (+) trong giai đoạn Dukes A: 65%, B: 33% độ nhạy của test là 70%, độ đặc hiệu của test: 98%. Tỷ lệ chết vì Ung thư đại trực tràng sau 10 năm giảm 43% ở nhóm sàng lọc so với nhóm thường.
Do đó Test FOB có vai trò quan trọng trong thử nghiệm sàng lọc Ung thư đại trực tràng để đưa số người có test FOB đi soi trực đại tràng.
b. Nội soi trực xicma tràng: Là bước 2 trong chương trình sàng lọc, nó được tiến hành ở người có test FOB dương tính.
- Bước I: Làm với ống soi 35cm vì theo các tác giả cho rằng:
Chương trình sàng lọc vì lý do cần an toàn.
Ung thư ở khu vực này chiếm 60-70% tổng số Ung thư đại trực tràng.
- Bước 2: Dùng ống soi mềm toàn bộ đại tràng (phức tạp và tiến hành công phu, khéo léo hơn) nên chỉ tiến hành khi:
Soi ống 35cm không thấy tổn thương
X-quang chụp khung đại tràng không cho biết rõ tổn thương Chương trình sàng lọc kiến nghị ở nhóm người không có triệu chứng:
- Soi trực xicma tràng (ống 35 cm) 3-5 năm lần + test FOB
- Giá trị nội soi phát hiện sớm ung thư nhỏ, u tuyến, Một tác giả Shinozawa và cộng sự nội soi 2996 bệnh nhân (1991 – 1995) phát hiện và lấy đi 2039 polyp trong đó 34,1% có Ung thư đại trực tràng. Một nghiên cứu của A. nivo, AD Sperber soi cho 439 người sau làm test FOB đã xác định độ nhạy độ đặc hiệu giá trị chẩn đoán dương tính của nội soi cho ung thư và polyp tuyến là 69,3; 73,2%; 7,3% và 52,2%; 75%; 20,3% và khẳng định nội soi như tiêu chuẩn vàng của chẩn đoán Ung thư đại trực tràng.
- Từ năm 1980 đến nay nhờ nội soi đã phát hiện thêm một typ mới của Ung thư đại trực tràng sớm là typ lõm với biểu hiện màu đỏ sáng hoặc nhợt nhạt đường kính 5-10 mm lõm xuống so với mặt niêm mạc.
Nhiều tác giả còn dùng phương pháp nhuộm màu trong khi nội soi. Thường dùng viên Indigo carmine 100mg uống hoặc xịt Indigo carnine hay xanh methylen phát hiện được nhiều tổn thương hơn. Nội soi phóng đại cho phép phát hiện các tổn thương sớm cực nhỏ 1-2mm cho phép phát hiện u hay không u – u tuyến hay không u sự vắng mặt hay có mặt của u còn sót lại sau cắt bỏ.
- Siêu âm-nội soi-vi tính và video cho phép phân liệt 5 lớp của thành ruột.
Ưu điểm
+ Chẩn đoán xác định mức độ xâm lấn
+ Chẩn đoán sớm tái phát sau cắt bỏ Ung thư đại trực tràng
Siêu âm trong khi mổ tuyệt vời hơn siêu âm trước khi mổ vì:
+ Phát hiện hơn 95% tổn thương có đường kính lớn hơn 1cm.
+ Phát hiện hơn 65% tổn thương đường kính 0,5 – 1cm.
C. Sàng lọc chẩn đoán sớm đối với những người có nguy cơ Ung thư đại trực tràng
1. Người có nguy cơ trung bình
- Người không triệu chứng trên 50 tuổi.
- Nếu thăm hậu môn bằng tay (cả người trên 40 tuổi theo Mỹ)
- Làm test FOB 3-5 năm 1 lần cho người trên 50 tuổi
- Người có test FOB (+) nên soi đại tràng ống mềm + Xquang đối quang đại tràng (5 nghiên cứu ở cộng đồng Châu Âu, 1 thử nghiệm ở Minesota với 000 người tình nguyện và 1 thử nghiệm chứng ở Newyork), kết quả:
+ 51% Ung thư đại trực tràng ở giai đoạn Dukes A: 3,5-5,7%; Di căn xa: 16-23%; 7% ung thư cắt bỏ được bằng nội soi
+ Trong khi nhóm chứng: 9-12% lớn hơn 20%; 20%; 0%; 0,5%
Một nghiên cứu tại Pháp 164.364 người bằng test FOB kết quả:
+ Dương tính 2,8%
+ Có 45/164.364:0,027% ung thư
2. Người có tiền sử gia đình Ung thư đại trực tràng (nguy cơ cao):
- Hỏi kỹ tiền sử gia đình bản thân
- Thăm khám thực thể cẩn thận – thăm hậu môn bằng ngón
+ Gia đình có người bị Ung thư đại trực tràng sau tuổi 50 bắt đầu sàng lọc ở tuổi 40, 5 năm/11ần.
+ Gia đình có người bị Ung thư đại trực tràng trước tuổi 50 hoặc có 2 người bị Ung thư đại trực tràng bắt đầu sàng lọc từ tuổi 35 hoặc sớm 5 tuổi so với người bị Ung thư đại trực tràng 3-5 năm 1 lần.
+ Gia đình HNPCC bắt đầu sàng lọc từ tuổi 25 hoặc sớm hơn 5 tuổi so với người trong gia đình bị Ung thư đại trực tràng bằng test FOB và soi đại tràng xicma
+ Gia đình FAP bắt đầu sàng lọc từ tuổi 10 – 15 bằng nội soi trực xicma tràng 1 – 2 năm/1 lần cho đến 35 tuổi; sau 3 năm 1 lần vì nguy cơ đã giảm rất nhiều.
3. Đối với người có tiền sử u tuyến
- Nội soi trực xicma tràng cần cắt bỏ, làm mô học
- Nội soi toàn bộ đại tràng cắt bỏ các u còn lại
- 3 năm soi lai một lần để cắt bỏ các u polyp xuất hiện lại 32% và lần sau kế tiếp có thể 42% sau 5 năm/1 lần
+ Người có mô bệnh học loạn sản giai đoạn cao hoặc ung thư nên nội soi thường xuyên hơn.
+ Người có nhiều u tuyến lớn hoặc xảy ra trước tuổi 60 nguy cơ tái phát nhiều hơn.
+ Một vài tác giả cho rằng nếu chỉ có một u nhỏ hơn 1cm với loạn sản giai đoạn trung bình thì không cần sàng lọc. Tuy nhiên việc theo dõi bệnh nhân này như thế nào hiện nay vẫn chưa thống nhất.
4. Sàng lọc với bệnh nhân có tiền sử Ung thư đại trực tràng (1-5% Ung thư đại trực tràng tái phát)
- Nội soi 6 tháng 1 lần để phát hiện tái phát sau mổ 3 năm 1 lần để phát hiện Ung thư đại trực tràng khác cần xét nghiệm mức độ kháng nguyên ung thư bào thai (CEA: Carcino Embryonic Antigen) làm thường xuyên 2 tháng 1 lần trong 2 năm đầu, sau 4 tháng 1 lần. Ngoài ra có thể dùng siêu âm nội soi chụp cắt lớp vi tính nếu có điều kiện)
5. Sàng lọc bệnh nhân có viêm ruột
- Bệnh VLĐTT:
- Bị 7 năm phải soi toàn bộ đại tràng đến ít nhất góc gan
- Nếu chỉ ở đại tràng trái sau 10-12 năm thì 1-2 năm/1 lần những chỗ niêm mạc bình thường sinh thiết 10-12 cm/1 lần cho đến hết đại tràng)
- Chỗ niêm mạc không bình thường sinh thiết hàng loạt cả 2 phương pháp (sinh thiết và chải TB học)
- Nếu kết quả nghi ngờ loạn sản 1-2 năm/1 lần nội soi lại
- Nếu loạn sản mức độ thấp 3-6 tháng/1 lần soi nhắc lại
- Bệnh Crohn:
Phải nội soi nếu có tổn thương nghi ngờ nên sinh thiết làm mô bệnh học để chẩn đoán sớm.
D. Giá trị các dấu hiệu sinh học
Định lượng các yếu tố CEA, P53 kiras… (CEA: Carcinogen Embryonic Antigen)
+ CEA là một glycoprotein có trọng lượng phân tử 200.000 dalton do các tế bào khối u đặc biệt do khối u đường tiêu hóa tiết ra (gold et Freednam 1965) dương tính là Ung thư đại trực tràng
Có giá trị chẩn đoán tiên lượng Ung thư đại trực tràng sau phẫu thuật mù CEA < 2,5ng/ml thì 80% trường hợp sống thêm 2 năm. Nếu CEA > 5ng/ml thì chỉ 25% trường hợp sống thêm 2 năm. Nếu CEA < 25ng/ml thì còn khả năng phẫu thuật.
Nếu CEA > 100ng/ml thì hết khả năng phẫu thuật chứng tỏ đã di căn nhiều nơi.
Nếu mổ song mà CEA không giảm hoặc lại tăng lên chứng tỏ khối u tái phát hoặc đã di căn.
+ P53 là gen ức chế ung thư nằm trên NST 17 của người theo Houstein thì NST này thường bị đột biến và liên quan đến sự mất alen ở một số bệnh nhân Ung thư đại trực tràng. Khi dùng phản ứng PCR (Polymerase Chain Reaction) để khảo sát thứ tự Nucleotid của gen P53, Matozaki và cộng sự nhận thấy ở sự đột biến điểm của gen này thường sảy ra ở bệnh nhân K dạ dày và Ung thư đại trực tràng kèm theo sự mất alen tương ứng. Theo Bell nghiên cứu ở bệnh nhân Ung thư đại trực tràng có đột biến gen P53 và có mặt cả gen kiras thì tiên lượng xấu hơn là khi chỉ có một gen đột biến P53…
+ Ngoài ra người ta còn nghiên cứu hMSHB2B, hMSHB1B giúp phát hiện Ung thư đại trực tràng sớm hơn.
IV. Phân loại giải phẫu và giai đoạn
- Phân loại Dukes cho UTTT và mở rộng cho Ung thư đại trực tràng (có bảng)
- Phân loại theo TNM
- T(tumor) khối u nguyên thuỷ Tis: Ung thư biểu mô
To: Không có dấu hiệu của khối u nguyên thuỷ
Ti : U hạn chế ở niệm mạc hoặc lớp duới niêm mạc T2: U lan tới lớp cơ niêm và có thể tới thanh mạc
T3 : U lan ra ngoài thành đại tràng tới các cấu trúc kế cận liền sát T4: Xâm lấn đến cơ quan lân cận
Tx : Không thể đánh giá được u nguyên phát
* N(node) di căn hạch vùng
Nx: Không thể đánh giá được hạch vùng No: Không có di căn hạch
N1 : Có di căn 1 – 3 hạch cạnh đại trực tràng N2: Di căn trên 4 hạch cạnh đại trực tràng
N3: Di căn bất kỳ hạch nào trên đường đi của động mạch mạc treo
* M(metastass) di căn xa
Mx: Không thể xác định được Mo: Chưa có di căn xa
M1: Có di căn xa
3. Giai đoạn Ung thư đại trực tràng theo hội khớp Mỹ về ung thư theo TNM
- Giai đoạn 0: Ung thư tại chỗ Tis No Mo
- Giai đoạn 1: U xâm lấn dưới niêm mạc T1 No Mo
- Giai đoạn 2: + U xâm lấn qua lớp cơ đến lớp dưới thanh mạc hoặc quanh đại tràng nhưng chưa đến màng bụng hoặc quanh trực tràng T3 No Mo
+ U khoan vào màng bụng hoặc xâm lấn trực tiếp vào cơ quan khác T4
No Mo
- Giai đoạn 3: Khoan vào thành ruột + di căn vùng
N1: 1 – 3 hạch quanh đại trực tràng
N2: 4 hoặc hơn 4 hạch quanh đại trực tràng
N3: Di căn vào bất cứ hạch nào dọc theo một mạch máu được đặt tên:
+ Bất cứ T N1 M0
+ Bất cứ T N2 N3 M0
- Giai đoạn 4: Bất cứ T, bất cứ N, M1 .
V. các yếu tố tiên lượng Ung thư đại trực tràng
- Các yếu tố ảnh hưởng xấu tới tiên lượng (thời gian sống thêm sau điều trị)
+ Thời điểm chẩn đoán trước 40 tuổi, nam giới
+ Tiến triển nhanh trước 6 tháng kể từ khi có triệu chứng đầu tiên (thiếu máu tắc ruột)
+ Sự xâm lấn của khối u, số hạch lympho bị xâm lấn nhiều
+ Vị trí bị UTĐT phải và ngang tiên lượng xấu hơn
Phân loại Dukes cho UTĐT và mở rộng cho UTĐT
Theo phân loại Dukes và TNM:
+ Nhìn chung thấy tỷ lệ Ung thư đại trực tràng sống trên 5 năm: Dukes A:89% Dukes C:54%
Dukes B:75,4% Dukes D:6%
+ Nguy cơ tái phát và di căn xa:
Tái phát: Dukes A:0% Dukes B: 15-30% Dukes C:21 -49% Di căn xa: Dukes A:15% Dukes B:24% Dukes C:58%
Loại tế bào ung thư: Tế bào ung thư loại nhày hoặc keo, biệt hoá nghèo nàn hơn 19,7%; tế bào u trong pha S của vòng tế bào thiếu đáp ứng miễn dịch lệch bội lẻ ADN
đặc biệt có P53 đột biến (dương tính) khả năng sống trên 5 năm rất ít
- Những bệnh nhân không mổ được hoặc Ung thư đại trực tràng tái phát tiên lượng rất xấu.
- Tỷ lệ sống 5 năm sau phẫu thuật 30% Vậy để cải thiện tiên lượng cần:
1/ Phát hiện bệnh sớm
2/ Phòng chống các yếu tố nguy cơ thật tích cực.
3/ Phải sàng lọc trong cộng đồng


