ĐẠI CƯƠNG
Khái niệm
Ung thư đại trực tràng là những tổn thương ác tính phát triển trong thành đại tràng. Đây là bệnh lý phổ biến trong ung thư đường tiêu hóa. Tỷ lệ ung thư đại trực tràng cao ở các nước Bắc Mỹ và phương Tây. ở Mỹ, ung thư đại trực tràng là nguyên nhân tử vong thứ 2 sau ung thư phổi và tỷ lệ ung thư gần như không thay đổi ở nam giới trong vòng khoảng 40 năm qua. Theo một số thống kê thì ung thư đại trực tràng đứng hàng thứ hai sau ung thư dạ dày và chiếm 1,4% trong tổng số ung thư đường tiêu hóa. Tuổi hay gặp là trên 50, nam bị nhiều hơn nữ, hay gặp ở người lao động chân tay, ít gặp hơn ở người lao động trí óc. Ở Việt Nam, ung thư đại trực tràng chiếm khoảng 5,6% (thống kê 1988); khu vực Hà Nội khoảng 3,6/100.000 dân, đứng hàng thứ 5 sau ung thư phổi, dạ dày, vú, vòm họng và đang có xu hướng gia tăng. Bệnh ung thư đại trực tràng tiến triển chậm, di căn muộn; vì vậy, nếu được phát hiện sớm, điều trị triệt để thì tỷ lệ sổng trên 5 năm có thể đạt 60-80%.
Nguyên nhân và các yếu tố nguy cơ
Nguy cơ chính gây ung thư đại trực tràng là chế độ ăn uống, yếu tố di truyền và một số bệnh lý ở đại tràng.
– Chế độ ăn uống: cũng thấy có tương ứng giữa tỵ lệ tỷ vong do ung thư với tỷ lệ tiêu thụ theo đâu người vê calo, protein từ thịt, mỡ, dầu trong thức ăn, với nồng độ chole^terol máu và tỷ lệ tử vong do bệnh mạch vành. Người ta cho răng ăn nhiều thịt, nhiều mỡ, ít chất xơ gâỵ táo bón, ứ đọng phân, niêm mạc trực tràng thường xuyên tiếp xúc với các chất ung thư như nitrosamin, indol, scatol… tạo điều kiện cho ung thư đại trực tràng phát triển. Chất xơ trong đại tràng có thể có tác dụng ngăn cản niêm mạc tiếp xúc với yếu tố gây ung thư. Các chất béo khi xuống ruột bị vi khuân kỵ khí biên thành các acid mật thứ phát (deoxycholic, lithocholic) và các sản phâm deoxycholat, lithocholat; các chât này kích thích sản xuât diacylglycerol, từ đó xâm nhập vào tế bào niêm mạc và hoạt hóa proteinkinase làm tế bào tăng sinh. Ngoài ra, giảm bổ sung calci hoặc aspirin có thể gây ung thư đại-trực tràng (có thê do tạo thành xà phòng không tan). Trên thực nghiệm thâỵ aspirin ức chế chuyển hóa acid arachidonic dẫn đến ức chế phát triển khối u gây ra do hóa chất ở loài gặm nhấm.
– Yếu tố gia đình: khoảng 25% ung thư đại trực tràng xảy ra ờ gia đình đã có người bị bệnh. Người ta chia ra bệnh polyp gia đình (bệnh polyp coli-thường chỉ có polyp ở đại-trực tràng) và các bệnh khác (ngoài polyp đại-trực tràng còn có các tổn thương phối hợp các cơ quan khác như u não, u xương, u tử cung, u da…) như trong các hội chứng Gardner, hội chứng Turcot, hội chứng Peutz-jeghers, bệnh polyp thanh thiếu niên… Các bệnh polyp này thường liên quan đến biến đổi gen và có thể di truyền từ thế hệ này sang thế hệ khác. Các loại gen gây ung thư đại trực tràng gồm:
+ Gen ung thư nguyên thuỷ: những gen có chứa một chuỗi ADN đồng nhất có nhiệm vụ điều chỉnh sự phát triển tế bào bình thường. Khi gen bị biến đổi, nó hoạt động đẩy mạnh tăng sinh tế bào sinh ung thư. Hiện nay, người ta đã xác định đến khoảng 20 gen sinh ung thư nguyên thuỷ như gen K-ras được tìm thấy khoảng 60% ung thư đại trực tràng nên nhiều tác giả đề nghị dùng K-ras là dấu hiệu sinh học giúp chẩn đoán sớm ung thư đại trực tràng.
+ Những gen kháng u: gen kháng lại sự phát triển, chống lại và làm mất gen đột biến gây ung thư. Sự mất các alen ở chromosom 59, 189, 178 hay gặp ở người ung thư đại trực tràng. Một số gen thuộc nhóm này như APC (có trong bệnh polyp tuyến đại tràng DCC, gen P53 …
+ Những gen hMSH2 và hMSH1 được tìm thấy ở chromosom 2 và 3, có nhiệm vụ sửa chữa ADN tổn thương trong quá trình sao chép AND, nếu những gen này thay đổi sẽ dẫn tới sao chép ADN rối loạn, do đó gây đột biến và dẫn đến ung thư.
Bệnh viêm ruột: ung thư đại trực tràng có thể phát triển từ viêm loét đại tràng, loại viêm đại tràng u hạt ít gặp hơn. Nguy có ung thư đại trực tràng thấp khi viêm 10 năm đầu, sau đó tăng khoảng 0,5- 1% mỗi năm tiếp theo (ước khoảng 8-30% sau 25 năm).
Nhiễm khuẩn huyết do Streptococcus bovis: cơ chế chưa biết rõ, nhưng người ta thấy ở các bệnh nhân viêm nội tâm mạc, nhiễm khuẩn huyết do vi khuẩn này có tỷ lệ mắc ung thư đại trực tràng khá cao và có thể có cả ung thư dạ dày-ruột.
Polyp: về mô bệnh học polyp đại tràng có thể chia thành 3 loại là loạn sản phôi, tăng sản niêm mạc và polyp dạng tuyến. Người ta cho rằng đa số ung thư đại trực tràng xuất phát từ polyp dạng tuyến. Trong các loại pofyp thì loại không cuống dễ gây ác tính hơn loại có cuống, về vi thể thì loại có cấu trúc nhung mao và loạn sản dễ trở thành ác tính hơn. Vì vậy cần theo dõi bằng nội soi để phát hiện sớm ung thư ở những bệnh nhân này.
Giải phẫu bệnh
Vị trí: ung thư đại tràng phải chiếm 30-40%; ung thư đại tràng trái hay gặp hơn, chiếm 60-70%.
về đại thể: có 3 loại như sau
+ Thể sùi: khối u lồi vào trong lòng đại tràng, có thể có loét kết hợp, u sùi trông như súp-lơ mào gà. Thể này hay gặp ở đại tràng phải.
+ Thể xơ cứng: u xơ cứng làm hẹp lòng đại tràng ở một hay nhiều đoạn, có thể bị loét hoại tử, hay gặp ở đoạn đại tràng ngang.
+ Thể thâm nhiễm (thể kẽ): tổn thương ung thư làm thành đại tràng dày lên và cứng, lòng ruột hẹp lại, hay gặp ở đoạn đại tràng ngang.
- Vi thể: chia 3 thể chính
+ U liên bào tuyến điển hình: ung thư còn giữ nguyên cấu trúc của tuyến, hay gặp nhất là adenocarcinoma của tuyến liberkuhn.
+ Ung thư liên bào không điển hình: hiếm gặp.
+ Ung thư liên bào thể keo hoặc nhầy: có những mảng chất nhầy lớn.
TRIỆU CHỨNG
Triệu chứng cơ năng
Đau bụng: chiếm khoảng 60-80%, đau âm ỉ hoặc thành cơn dữ dội, không có tính chất đặc hiệu. Vị trí đau ở hố chậu phải, hố chậu trái hoặc vùng thượng vị tuỳ theo loại ung thư. Có thể có cơn đau như tắc ruột, đau có thể xuất hiện đột ngột và mất đi đột ngột.
Rối loạn tiêu hoá: ỉa chảy và táo bón xen kẽ, các triệu chứng dễ bị bỏ qua và thường chỉ điều trị triệu chứng viêm đại tràng; có thể kèm theo buồn nôn, nôn, bụng chướng, khi trung tiện được thì đỡ đau bụng, đôi khi có triệu chứng giống như hội chứng lỵ.
ỉa phân máu: ít khi có máu đỏ tuơi mà thường màu xám, máu thường lẫn với phân. Chảy máu thường kéo dài làm bệnh nhân thiếu máu, có khi chảy máu kín đáo mà chỉ thấy khi tìm máu vi thể trong phân.
Dấu hiệu tắc ruột, lồng ruột: hay có ở người lớn tuổi.
Triệu chứng thực thể
Nếu đến sớm thường không thấy gì đặc biệt, khi đến muộn có thể sờ thấy u (cứng, lồi lõm, cố định hoặc di động).
Toàn thân: mệt mỏi, gầy sút, thiếu máu, xanh xao, đôi khi sốt, ăn uống kém.
Thăm trực tràng thấy u: có giá trị khi ung thư trực tràng.
Triệu chứng xét nghiệm, chẩn đoán hình ảnh
Xét nghiệm máu: HC giảm, thiếu máu nhược sắc.
Xét nghiệm phân tìm HC, huyết sắc tố trong phân: phản ứng Weber-Mayer (+).
Xét nghiệm sinh học: định lượng kháng nguyên bào thai CE A (antigene carcino embryonnaire). Đây là một glycopro-tein do các khối u đường tiêu hóa tiết ra. Tuy nhiên có thể CEA (+) giả trong nhiều bệnh như tăng đường máu, viêm phế quản, u ngoài đường tiêu hóa, tuy vậy CEA lại có giá trị tiên lượng trong điều trị ung thư đại trực tràng.
Siêu âm: có thể thấy khối u kèm theo hình ảnh hơi và nước, tìm thấy hình ảnh ung thư di căn ra hạch và các cơ quan trong ổ bụng.
Xquang: chụp cản quang khung đại tràng với baryt có giá trị quan trọng trong chẩn đoán ung thư đại trực tràng. Có thể kết hợp giữa chụp Xquang thụt baryt thường với chụp đối quang kép. Thường chụp trong nhiều tư thế, nếu cần chụp phim lớp mỏng và cho thuốc làm thay đổi cường tính đại tràng để dễ phát hiện khối u. Hình ảnh ung thư thường là:
+ Hình chít hẹp ác tính: biểu hiện bằng hình khe hẹp không đều, không thấy nếp niêm mạc bình thường, thường là hình ảnh của ung thư chít hẹp hình nhẫn.
+ Hình khuyết không đều, bờ nham nhở, có thể ở vùng rìa hay ở trung tâm tuỳ theo vị trí của khối u. Nếu ung thư có loét sâu ở giữa, khi chụp thẳng sẽ thấy hình huy hiệu.
+ Hình ảnh thuốc cản quang dừng lại như hình ngọn nến, khi ung thư chít hẹp hoàn toàn, hình hẹp và cứng một đoạn đại tràng. Có thể thấy hình ảnh tắc hoặc lồng một. Với ung thư trực tràng có thể thấy hình cắt cụt trực tràng hoặc không thụt được thuốc vào trực tràng mà phải dùng đường uống baryt.
– Nội soi sinh thiết: soi đại trực tràng ống cứng hoặc ống mềm, tùy vị trí ung thư thấy tổn thương ung thư dạng polyp, dạng thâm nhiễm; có thể có loét, sùi, chảy máu. Qua nội soi có thể sinh thiết để chẩn đoán xác định sớm được ung thư đại tràng trong trường hợp Xquang không rõ ràng, với polyp ác tính có thể cắt bỏ qua nội soi. Những trường hợp nội soi không rõ có thể nhuộm màu tổ chức ung thư để định hướng cho sinh thiết.
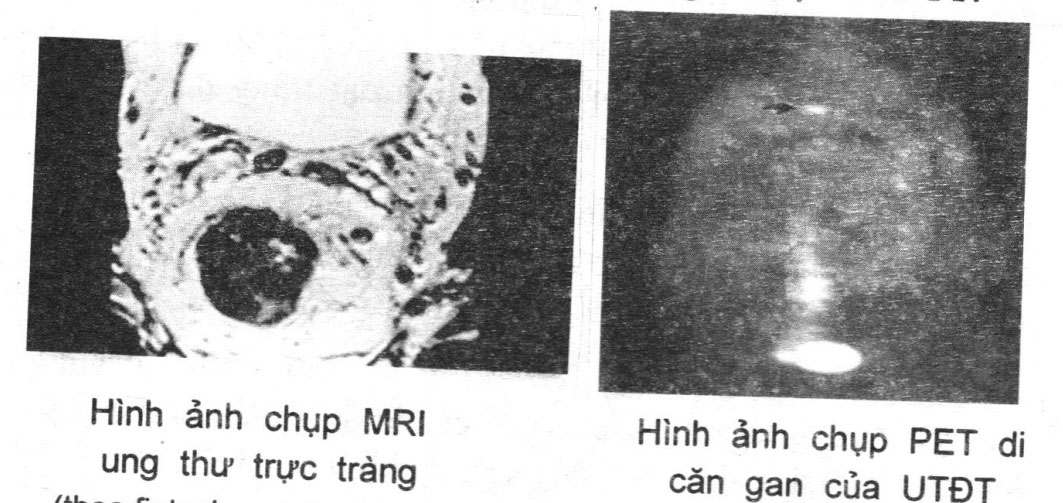
Chụp CT, PET, MRI: thấy vị trí, kích thước khối u, hình ảnh xâm lấn; hệ thống hạch xung quanh đại tràng góp phần chẩn đoán phân biệt và chẩn đoán giai đoạn ung thư đại trực tràng.
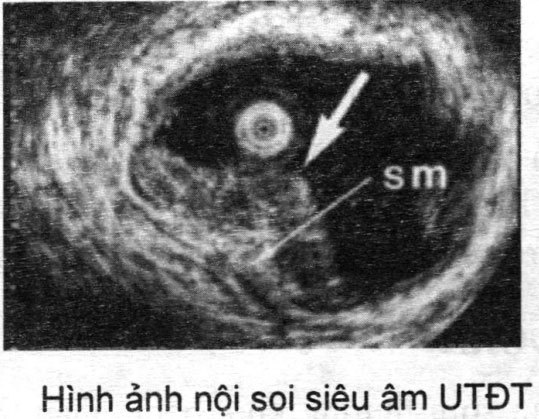
– Nội soi siêu âm: xác định mức độ xâm lấn góp phần chẩn đoán giai đoạn ung thư.
TIẾN TRIỂN VÀ BIẾN CHỨNG
- Giai đoạn tiềm tàng không có triệu chứng thường kéo dài, khi phát hiện thường đã ở giai đoạn muộn. Tỷ lệ sống sau mổ phụ thuộc giai đoạn phát hiện bệnh, nếu phát hiện sớm thì khoảng 40% bệnh nhân có thể sống trên 5 năm. Các biến chứng hay gặp là:
Tắc ruột: gặp khoảng 30-50% trường hợp, hay gặp ở đại tràng trái nhiều hơn đại tràng phải.
Nhiễm trùng: ở tại chỗ ung thư hay xung quanh tổ chức ung thư, có thể bị nhiễm trùng dưới hình thái viêm hay áp-xe, có thể nhiễm trùng máu.
Chảy máu: thường là chảy máu rỉ rả, tiềm tàng, làm bệnh nhân thiếu máu xanh xao, gầy yếu dần, cũng có khi chảy máu cấp 0 ạt.
Thủng đại tràng: thủng ở chỗ khối u, do loét hoại tử, lâm sàng biểu hiện bệnh cảnh của viêm phúc mạc.
Rò từ tổn thương ung thư: có thể rò phân ra thành bụng rồi ra ngoài; cũng có thể rò vào các cơ quan trong ổ bụng như dạ dày, tá tràng, ruột non, bàng quang, tử cung…
căn: có thể di căn trực tiếp vào các tổ chức và cơ quan lân cận hoặc theo đường bạch huyết và đường máu đến các cơ quan ở xa như gan, phúc mạc, phổi, xương…
CHẨN ĐOÁN
Chẩn đoán sớm thường khó, bệnh nhân thường đến viện với một khối u hoặc với biến chứng của tắc ruột. Muốn chẩn đoán sớm phải khám ngay khi xuất hiện các triệu chứng cơ năng gợi ý của ung thư đại tràng.
Chẩn đoán xác định
Chủ yếu dựa vào đau bụng ở một vị trí, rối loạn tiêu hóa kéo dài, sút cân, thiếu máu, xét nghiệm phân có máu, chụp cản quang khung đại tràng và soi đại tràng với sinh thiết cho kết quả xác định.
Chẩn đoán phân biệt
Viêm đại tràng, viêm loét đại tràng chảy máu, hội chứng lỵ: cần soi và sinh thiết đại tràng, cấy phân.
Lao đại tràng: đau bụng, rối loạn tiêu hóa, sốt…, thường là lao thứ phát, cần nội soi sinh thiết, phản ứng lao (+).
Các khối u ở đại tràng như polyp, u amip và các u lành tính khác: nội soi sinh thiết, xét nghiệm phân.
Tắc ruột do các nguyên nhân khác: cần nội soi, Xquang hoặc có khi chỉ chẩn đoán sau mổ.
Các khối u ngoài đại tràng: như u gan, dạ dày, tụy, phúc mạc, tử cung, thận… cần chụp Xquang, nội soi, siêu âm, chụp CT; ngoài ra cần phân biệt với các loại viêm đại tràng mạn tính.
ĐIÊU TRỊ
Điều trị ung thư đại tràng chỉ có thể bằng phẫu thuật. Tuỳ theo tình trạng chung của bệnh nhân và thương tổn tại chỗ mà cho phép điều trị triệt để hay tạm thời.
Điều trị phẫu thuật
Cắt đại tràng trong ung thư đại tràng là cắt theo sự phân bổ của động mạch chính cung cấp máu cho đoạn đại tràng có khối u. Để điều trị triệt để ung thư đại tràng phải cắt bỏ rộng rãi phần đại tràng có khối u cùng với hệ thống bạch huyết kèm theo và hồi phục sự lưu thông của ruột.
Việc cắt đại tràng phải theo các nguyên tắc: phải chuẩn bị tốt đại tràng trước mổ; sau khi cắt, hai đầu đại tràng còn lại phải được tưới máu tốt. Nối đại tràng kỳ đầu nếu đại tràng được chuẩn bị tốt.
Những bước chính cắt đại tràng
Đánh giá giai đoạn: đánh giá khối u (vị trí, kích thước, mức độ xâm lấn), di căn hạch (vị trí, số lượng), di căn xa (xoang bụng, gan).
Tìm và kẹp cắt cuống mạch chính cung cấp máu cho đoạn đại tràng có khối u
Cắt đoạn đại tràng tương ứng với động mạch được thắt, sao cho hai mép cắt vẫn được tưới máu tốt.
Nối 2 đầu đại tràng hay làm hậu môn nhân tạo đại tràng.
+ Đối với ung thư đại tràng phải: phẫu thuật thường dùng là cắt bỏ nửa đại tràng phải. Phần cắt bỏ bao gồm khoảng 20cm cuối hồi tràng đến giữa đại tràng ngang.
+ Đối với ung thư đại tràng trái: phẫu thuật thường dùng là cắt bỏ nửa đại tràng trái.
- Với những trường hợp bệnh nhân đến muộn, thể trạng yếu, hoặc khối u quá to, xâm lấn đến các cơ quan lân cận hoặc đã di căn xa… không thể cắt bỏ khối u được thì có thể áp dụng các phẫu thuật:
+ Làm hậu môn nhân tạo phía trên khối u.
+ Nối thông giữa đoạn ruột trên khối u với dưới khối u để điều trị và đề phòng tắc ruột.
Tiên lượng sau mổ phụ thuộc vào giai đoạn phát hiện bệnh của Dukes có sửa đổi như sau:
| Giai đoạn Dukes | Giới hạn tổn thưorig | Ước lượng tỷ lệ sống sau 5 năm |
| A | UT giới hạn ở niêm mạc và dưới niêm mạc | >90% |
| B1 | UT lan vào lớp cơ | 85% |
| B2 | UT lan đến hoặc qua thanh mạc | 70-80% |
| c | UT xâm lấn các hạch trong vùng | 30-40% |
| D | UT di căn xa (gan, phổi) | 5%
|
- Các yếu tố tiên lượng kém sau phẫu thuật cắt bỏ đại tràng gồm: u lan đến hạch bạch huyết (càng nhiều hạch càng nặng, u xuyên qua thành ruột, thủng ruột, u dính vào cơ quan xung quanh, u xâm lấn tĩnh mạch, mô bệnh học là tế bào biệt hóa kém, xét nghiệm CEA trước mổ tăng cao (>5,0ng/l), xét nghiệm gen có AND bất thường, mất alen.
Biến chứng sau mổ
- Ngoài những biến chứng ngoại khoa còn một số những biến chứng sau đây:
Các biến chứng nhiễm trùng: nhiễm trùng vết mổ, áp- xe tồn lưu.
Rò miệng nối đại tràng.
Tổn thương tá tràng.
Tổn thương niệu quản.
Tổn thương lách.
Tổn thương mạch máu: mạc treo tràng trên, mạc treo tràng dưới, tá tụy, vị mạc nối phải.
Tổn thương niệu quản.
Tổn thương đám rối thần kinh hạ vị.
Điều trị nội khoa
- Điều trị triệu chứng: dùng thuốc giảm đau, nuôi dưỡng; truyền máu, cầm máu khi có xuất huyết.
- Điều trị tia xạ: chiếu tia xạ khung chậu sau cắt bỏ hoàn toàn bằng ngoại khoa có tác dụng tốt vì người ta cho rằng 30- 40% ung thư đại tràng giai đoạn B và c sẽ tái phát ở các vùng tiếp theo sau phẫu thuật. Do đặc điểm các mạng bạch huyết dày đặc ở vùng tiểu khung làm tổ chức ung thư dễ lan tràn. Có thể chỉ định chiếu tia xạ cho những bệnh nhân ung thư xâm lấn trước khi chỉ định phẫu thuật cắt bỏ triệt để.
– Hóa trị liệu: có tác dụng điều trị, hỗ trợ làm cải thiện tiên lượng sống cho bệnh nhân. Hoá chất hay sử dụng là 5 fluoro uracil, đây là thuốc có hiệu quả cao trong điều trị ung thư ĐTT. Ngày nay thường dùng các phác đồ: AIO (acid folic, fluorouracil, irrinotecan), FOLFOX4 (oxaliplatin, leuco-vorin, fluorouracin), FOLFOX6 (oxaliplatin, leucovorin, fluorouracin), FOLFIRI (acid folic, fluorouracil, irrinotecan), IFL (saltz) (irrinotecan, fluorouracin, leucovorin); NCCTG (fluorouracin, levamisole), NCCTG (fluorouracin, leucovorin lieu thấp), NSABP (fluorouracin, leucovorin lieu cao)…
Tuỳ theo giai đoạn, tính chất, thể trạng bệnh nhân mà chỉ định các phương pháp đơn thuần hoặc kết hợp cho phù hợp.
Sàng lọc và phòng bệnh
Theo dõi bệnh nhân có nguy cơ cao như gia đình có người ung thư đại trực tràng, người có polyp đại trực tràng, người có bất thường AND, người có máu ẩn trong phân… để nội soi sàng lọc phát hiện ung thư sớm; nhất là ở người cao tuổi, gia đình có người bị ung thư đại tràng. Ngoài ra, cần phải duy trì chế độ ăn giảm calo, ít thịt, giảm chất béo, tăng chất xơ cũng có tác dụng phòng ung thư đại trực tràng.
SARCOM ĐẠI TRÀNG
Sarcom đại tràng là ung thư của tổ chức liên kết ở đại tràng. Đây là bệnh lý hiếm gặp, chiếm khoảng 1-5% trong tổng số các u của đại tràng. Bệnh gặp ở mọi lứa tuổi, nhưng thường gặp ở người trẻ hơn (tuổi từ 20-40), nam gặp nhiều hơn nữ.
Giải phẫu bệnh
Vị trí thường gặp là manh tràng gần van Bauhin. Hiện tượng chít hẹp lòng ruột trong sarcoma đại tràng hiếm gặp hơn so với ung thư. Niêm mạc trên khối u thường bị loét hoặc có sự tăng sinh của polyp.
Thương tổn phát triển từ lớp dưới niêm mạc và có thể lan rộng khắp thành ruột. Có thể gặp các loại sarcom khác nhau, nhưng lymphosarcom thì hay gặp hơn cả. Trên diện cắt của khối u trông giống như thịt của cá và thường có ổ hoại tử với kích thước khác nhau.
Triệu chứng lâm sàng
Bệnh bắt đầu không có triệu chứng; về sau xuất hiện đau bụng kèm rối loạn tiêu hoá như chán ăn, ỉa chảy hay táo bón, đôi khi sốt cao. Ở giai đoạn cuối bệnh nhân thường suy mòn, phù và thiếu máu.
Tiến triển, biến chứng
Bệnh thường phát triển nhanh, trong vòng 1 năm. Người càng trẻ bệnh càng ác tính. Biến chứng thường gặp nhất là sự phát triển di căn của khối u đến các cơ quan lân cận (như ruột non, bàng quang, tử cung…). Các biến chứng khác có thể là thủng ruột, tắc ruột, lồng ruột, chảy máu…
Chẩn đoán
Chẩn đoán sarcom đại tràng trước khi mổ thường khó; tuy vậy, trước một bệnh nhân có khối u đại tràng phát triển nhanh, to, đau, ít di động, không có hiện tượng chèn ép lòng ruột thì phải nghĩ đến sarcom đại tràng, nhất là ở người trẻ. Xquang thấy ngoài tổn thương ở niêm mạc còn thấy mất nhu động đại tràng.
Cần chẩn đoán phân biệt với các u khác, với viêm, lao, giang mai, nấm, viêm ruột thừa cấp…
Điều trị
Bệnh chỉ có thể điều trị bằng ngoại khoa: cắt bỏ đoạn đại tràng có khối u và hệ thống bạch huyết kèm theo. Kết quả xa và tiên lượng xấu hơn so với ung thư đại tràng.


