1. Hỏi bệnh sử
– Tuổi xuất hiện lác: lác xuất hiện càng sớm thì tiên lượng chức năng thị giác càng xấu. Lác xuất hiện muộn có thể có yếu tố điều tiết.
– Kiểu xuất hiện lác: dần dần, đột ngột, hoặc từng lúc.
– Tính chất lác: lác luân hôi có khá năng còn một mức độ thị giác hai mắt, lác luân phiên có thể không có nhược thị.
– Phương pháp điều trị trước đó: bịt mắt, đeo kính, phẫu thuật…
– Tiền sử khi sinh: sinh đủ tháng hay thiếu tháng, cân nặng khi sinh, can thiệp sản khoa.
– Bệnh toàn thân có thể có.
– Tiền sử gia đình: lác thường có yếu tố gia đình
2. Khám thị lực
Cần khám thị lực từng mắt. ở trẻ nhỏ không đo được thị lực thì có thể dùng một vật tiêu nhỏ di chuyển trước mắt và quan sát động tác nhìn theo, trẻ khoảng 3-4 tuổi có thể thử thị lực bằng bảng hình vẽ. Trẻ từ 5 tuổi trở lên có thể dùng bảng hoặc khối vuông chữ E. Trẻ lớn có thể thử bằng bảng Snellen hoặc Landolt.
3. Khám khúc xạ
Tất cả các trường hợp lác đều phải được đo khúc xạ khi làm liệt thể mi. Để loại trừ hoàn toàn yếu tố điều tiết, ở trẻ nhỏ thường dùng atropin 0,5% tra hai mắt liên tục trong 3 đến 5 ngày (tuỳ theo tuổi của trẻ). Đối với trẻ lớn, có thể dùng cyclopentolat 1-2%.
4. Khám cân bằng hai mắt và đo góc lác.
4.1. Các phương pháp dùng ánh phản quang trên giác mac.
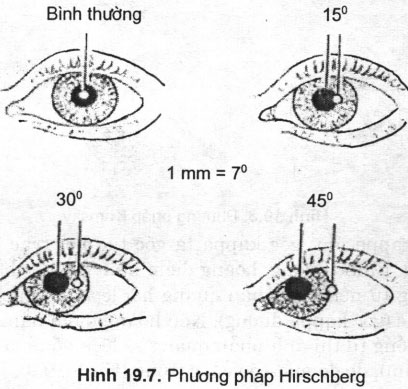
4.1.1. Phương pháp Hirchberg
Bệnh nhân định thị vào một nguồn sáng đặt ngang tầm và cách mắt khoảng 40cm. Ớ mắt bình thường, 2 chấm phản quang trên giác mạc sẽ cân đối ở trung tâm đồng tử. Trong trường hợp lác, ánh phản quang ở mắt lác sẽ lệch khỏi trung tâm, mỗi lmm độ lệch của ánh phản quang tương ứng 7° (hoặc 15 A). Ánh phản quang nằm ở bờ đồng tử tương ứng 15°, ở rìa giác mạc tương ứng 45°, ở khoảng giữa bờ đồng tử và rìa giác mạc tương ứng 30° (Hình 19.7).
Bình thường 15°
 4.1.2. Phương pháp Krimky.
4.1.2. Phương pháp Krimky.
Bệnh nhân định thị vào một nguồn sáng. Lần lượt đặt các lăng kính công suất tăng dần ở trước mắt lác đến khi 2 chấm phản quang trên giác mạc nằm đúng tâm đồng tử. Công suất củalăng kính chính là góc lác (Hình 19.8).
Chú ý: hai phương pháp đo góc lác khách quan trên không hoàn toàn chính xác, cần phân biệt với giả lác.
Giả lác trong:
– Nếp quạt (epicanthus): là nếp da che lấp một phần góc trong mắt làm cho mắt trông như bị lác trong.
– Khoảng cách đồng tử hẹp: hai mắt gần nhau làm cho mắt có vẻ lác trong. Hình 19.8. Phương pháp Krimsky
Hình 19.8. Phương pháp Krimsky
– Góc kappa âm: góc kappa là góc tạo bởi trục thị giác và trục đồng tử. Bình thường, hoàng điểm nằm ở phía thái dương so với trục đồng tử nên ánh phản quang hơi lệch về phía mũi so với tâm giác mạc (góc kappa dương). Nếu hoàng điểm nằm ở phía mũi so với trục đồng tử thì ánh phản quang sẽ lệch về phía thái dương (góc kappa âm), do đó mắt có vẻ lác trong (Hình 19.9).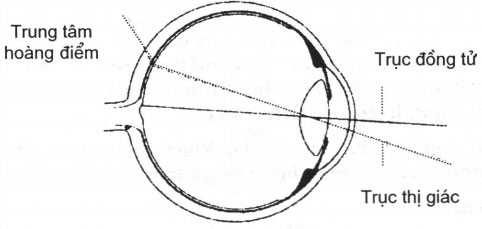 Hình 19.9: góc kappa
Hình 19.9: góc kappa
Giả lác ngoài:
– Khoảng cách đồng tử rộng: hai mắt xa nhau làm cho mắt có vẻ lác trong.
– Góc kappa dương: góc dương lớn làm cho mắt có vẻ lác ngoài.
4.2. Các khám nghiệm che mắt
4.2.1. Che mắt (cover test): để phát hiện lác thực sự.
Nếu mắt trái có khả năng bị lác thì che mắt phải và quan sát chuyển động của mắt trái:
– Nếu mắt trái không chuyển động: không có lốc
– Nếu mắt trái có động tác trả về vị trí nhìn thẳng (định thị) là có lác. Hướng chuyển động của mắt cho biết kiểu lác, thí dụ lác trong thì mắt chuyển động ra ngoài, lác trên thì mắt chuyển động xuống dưới. ở mắt nhược thị nặng thì động tác trả của mắt thường chậm.
4.2.2. Bỏ che mắt (uncover test): dùng để phát hiện lác ẩn. Che mắt phải vài giây, sau đó bỏ nhanh cái che mắt và quan sát ngay chuyển động của mắt phải, nếu mắt phải có động tác trả về vị trí định thị là có lác ẩn.
4.2.3. Che mắt luân phiên (alternate cover tert): cắt đứt cơ chế hợp thị để phát hiện lác ẩn và lác thực sự. Che mắt phải vài giây, ngay sau đó chuyển sang che mắt trái vài giây rồi trở lại che mắt phải. Mỗi khi bỏ che mắt thì quan sát chuyển động của mắt. Bệnh nhân lác ẩn thì hai mắt vẫn còn cân bằng trước và sau khi che mắt luân phiên, bệnh nhân có lác thực sự thì sẽ xuất hiện lác sau khi che mắt luân phiên.
4.2.4. Che mắt kết hợp lăng kính: để đo chính xác độ lầc.
Đặt lăng kính trước một mắt, đáy lăng kính ngược hướng lác (đáy phía ngoài nếu mắt lác trong). Trong khi làm khám nghiệm che mắt luân phiên, thay đổi các lăng kính công suất khác nhau đến khi mắt không còn động tác trả thì tính góc lác theo công suất lăng kính.
4.3. Các phương pháp dùng hai ảnh khác nhau
Các phương pháp này dựa vào các đáp ứng của bệnh nhân đối với song thị tạo ra bởi hai ảnh khác nhau.
4.3.1. Cánh (Maddox wing)
Cánh Maddox dùng để đo độ lác ẩn trong điều kiện nhìn gần. Khi khám, mắt phải bệnh nhân chỉ thấy một mũi tên trắng nằm dọc và một mũi tên đỏ nằm ngang, mắt trái chỉ thấy một cột số ngang và một cột số dọc (Hình 19.10)
 Hình 19.10. Cánh Maddox
Hình 19.10. Cánh Maddox
– Đo độ lác ngang: hỏi bệnh nhân mũi tên trắng chỉ số nào?
– Đo độ lác đứng: hỏi bệnh nhân mũi tên đỏ chỉ số nào?
– Đo độ lác xoáy: yêu cầu bệnh nhân xoay cho mũi tên đỏ song song với dãy số ngang.
4.3.2. Đũa Maddox (Maddox rod)
Đũa Maddox có dạng một mắt kính gồm nhiều kính trụ màu đỏ ghép với nhau. Khi nhìn qua đũa Maddox, một nguồn sáng tròn sẽ trở thành một đường thẳng màu đỏ có hướng vuông góc với trục của đũa Maddox.
Bệnh nhân định thị vào một đèn tròn. Đặt đũa Maddox trước mắt phải, lúc này mắt phải sẽ thấy một đường thẳng màu đỏ và mắt trái thấy một điểm sáng.
Nếu mắt không lác thì điểm sáng sẽ nằm trên đường thẳng màu đỏ. Khi đặt cho trục đũa Maddox nằm ngang, nếu điểm sáng không nằm trên đường thẳng màu đỏ là có lác. Dùng một lăng kính thích hợp để đưa điểm sáng nằm trên đường thẳng màu đỏ, công suất của lăng kính là độ lác. Để khám lác đứng thì đặt trục đũa Maddox nằm dọc và đo giống như trên.
4.4. Các phương pháp dùng vật định thị khác nhau.
Dựa vào đáp ứng với hai ảnh khác nhau khi hai mắt định thị hai vật khác nhau. Phương pháp Hess là đơn giản nhất: bệnh nhân ngồi cách bảng Hess 50cm, đeo kính lọc đỏ ở mắt phải và kính lọc xanh ở mắt trái. Tay bệnh nhân cầm một đèn chiếu khe sáng màu xanh. Yêu cầu bệnh nhân chỉ khe sáng xanh chồng lên các điểm sáng màu đỏ của bảng Hess. Sau đó nối các điểm mà bệnh nhân chỉ. Chuyển kính đỏ sang mắt trái và kính xanh sang mắt phải và làm lại khám nghiệm với mắt kia định thị.
Cũng có thể dùng phương pháp Lancaster hoặc Synoptophore với nguyên lí tương tự phương pháp Hess.
5. Khám thị giác hai mắt.
5.1. Khám nghiệm 4 điểm (Worth).
Bệnh nhân đeo kính lọc đỏ (chỉ cho ánh sáng đỏ đi qua) ở mắt phải và kính lọc xanh (chỉ cho ánh sáng xanh đi qua) ở mắt trái, mắt nhìn vào một hộp có 4 điểm sáng: 1 đỏ, 2 xanh, và 1 trắng. Mắt bình thường sẽ thấy cả 4 điểm sáng.
– Nếu thấy cả 4 điểm sáng và mắt có lác: tương ứng võng mạc bất thường.
– Nếu thấy 2 điểm đỏ: mắt trái bị ức chế.
– Nếu thấy 3 điểm xanh: mắt phải bị ức chế.
– Nếu thấy 2 điểm đỏ và 3 điểm xanh: có song thị.
5.2. Kính soc Bagolini.
Kính sọc Bagolini có những sọc rất mảnh, hai mắt kính được đặt theo hướng 45° và 135°. Khi nhìn qua kính, một điểm sáng sẽ trở thành một đường thẳng.
– Hai đường thẳng cắt nhau dạng chữ thập (Hình 19.11): mắt không lác hoặc tương ứng võng mạc bất thường (nếu có lác).
– Hai đường thẳng không tạo thành chữ thập (Hình 19.11b): có song thị.
– Chỉ thấy một đường thẳng (Hình 19.11c): không có thị giác hai mắt.
– Có một khoảng trống ở một trong hai đường thẳng (Hình 19.11d): ám điểm trung tâm.
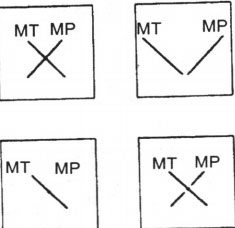 Hình 19.11. Khám bằng kính sọc Bagolini
Hình 19.11. Khám bằng kính sọc Bagolini
5.3. Khám hậu ảnh
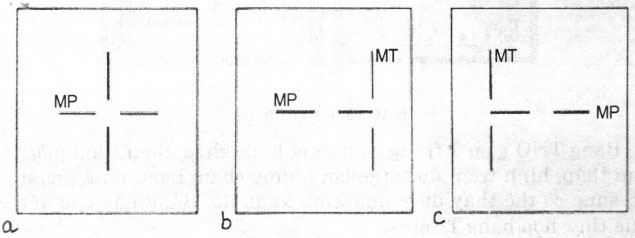
Khám hậu ảnh cho biết thị hướng của 2 hoàng điểm. Kích thích hoàng điểm một mắt bằng một chớp sáng thẳng dọc và hoàng điểm mắt kia bằng một chớp sáng thẳng ngang. Sau đó yêu cầu bệnh nhân vẽ lại hình ảnh thấy được:
– Nếu hai đường có dạng chữ thập: tương ứng võng mạc bình thường (Hình 19.12a).
– Hai đường không tạo thành chữ thập: tương ứng võng mạc bất thường. ở người lác trong có tương ứng võng mạc bất thường thì đường ngang (của mắt phải) nằm bên trái của đường dọc (Hình 19.12b). ở người lác ngoài thì ngược lại (Hình 19.12c).
Hình 19.12. Hậu ảnh
5.4. Khám phù thi
Ngoài phương pháp khám bằng synoptophore, có thể dùng một số loại bảng để khám phù thị.
Bảng Titmus có 2 trang. Một trang có hình con ruồi, trang kia có những vòng tròn và hình các con vật. Bệnh nhân nhìn qua kính Polaroid sẽ thấy được hình nổi. Kết quả bình thường là dưới 60 giây cung. Hình 19.13. Bảng Titmus
Hình 19.13. Bảng Titmus
Bảng TNO gồm 7 trang có những hình khác nhau (tam giác, chữ thập, hình tròn) được tạo bởi những chấm ngẫu nhiên màu bổ sung có thể thấy được qua kính xanh đỏ. Bảng này cho kết quả thực hơn bảng Titmus.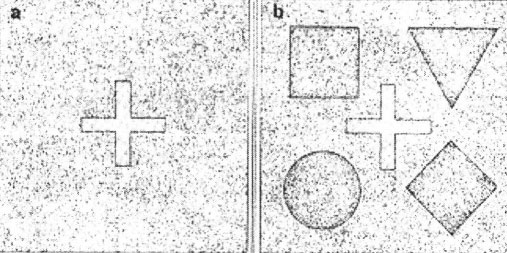
Hình 19.14. Bảng TNO
Bảng Lang: gồm những hình đơn giản và không cần nhìn qua kính đặc biệt. Bảng này thích hợp cho trẻ nhỏ.
6. Khám vận động nhãn cầu
6.1. Vân nhãn mót mắt (ductions): che một mắt, mắt kia bệnh nhân nhìn theo vật tiêu ở các hướng khác nhau. Khám vận nhãn một mắt để phát hiện yếu hoặc liệt cơ ở một hướng nào đó.
6.2. Vận nhãn hai mắt đồng hướng (versions): hai mắt cùng nhìn theo các hướng sang phải, sang trái, lên trên, xuống dưới, trên phải, dưới phải, trên trái, dưới trái.
6.3. Vân nhãn hai mắt nghich hướng (vergences): qui tụ và
phân kì. Phản xạ qui tụ gồm 4 thành phần: qui tụ trương lực, qui tụ do nhận thức vật gần, qui tụ hợp thị, và qui tụ điều tiết (accommodative convergence). Điều tiết bao giờ cùng kèm theo một mức độ qui tụ tương ứng. Tỉ số qui tụ điều tiết/điều tiết (AC/A) rất quan trọng trong các bệnh rối loạn vận nhãn. Tỉ số AC/A là số điôp lăng kính độ lệch mắt trên 1 điôp điều tiết. Tỉ số AC/A bình thường là 3:1 đến 5:1.
Có 2 phương pháp để đo tỉ số AC/A:
Phương pháp đo lác ẩn: đo lác ẩn ở khoảng cách 6m và 0,33 m.
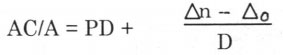 Trong đó: PD = khoảng cách đồng tử (đơn vị cm).
Trong đó: PD = khoảng cách đồng tử (đơn vị cm).
Δn = độ lác nhìn gần (đơn vị điôp lăng kính).
ΔD = độ lác nhìn xa (đơn vị điôp lăng kính).
D = số đi ôp điều tiết Phương pháp gradient: có 2 cách:
– Cách thứ nhất (kích thích điều tiết): bệnh nhân định thị vật ở cách 6m, đo lác ẩn, sau đó đặt trước cả hai mắt một kính cầu – 1D và đo lại độ lác ẩn gây ra. Hiệu của hai độ lác là tỉ số AC/A.
– Cách thứ hai (làm giãn điều tiết): bệnh nhân định thị cách 0,33 m, đo độ lác ẩn, sau đó thêm kính cầu + 3 D và đo lại độ lác ẩn. Hiệu của hai độ lác chia cho ba là tỉ số AC/A.
6.4. Đo điểm cân qui tu
Cận điểm quy tụ là điểm gần nhất mà 2 mắt còn duy trì được định thị. Dùng một thước kẻ tựa trên má bệnh nhân, di chuyển một vật tiêu từ xa vào gần cho đến khi thấy 2 mắt không còn qui tụ được nữa (điểm cận qui tụ khách quan) hoặc khi bệnh nhân thấy song thị (điểm cận qui tụ chủ quan). Khoảng cách bình thường là dưới 10cm.
6.5. Đo điểm cận điều tiết
Là điểm gần nhất mà bệnh nhân còn nhìn được rõ. Để bệnh nhân đọc một dòng chữ thử và đưa lại gần mắt cho đến khi chữ nhoè đi và đọc khoảng cách trên thước kẻ.
6.6. Đo biên đô hơp thi: bằng lăng kính hoặc Synoptophore.
6.7. Khám đinh thỉ.
Khám định thị để xác định xem ảnh rơi vào vùng nào của võng mạc. Bệnh nhân nhìn vào một hình sao nhỏ của máy visuscope (hoặc có thể dùng vùng sáng nhỏ nhất của máy soi đáy mắt trực tiếp. Người khám quan sát vị trí của hình sao hoặc vùng sáng trên võng mạc để xác định kiểu định thị (Hình 19.16)
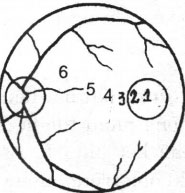 Hình 19.16. Các kiểu định thị của mắt lác
Hình 19.16. Các kiểu định thị của mắt lác
1. Trung tâm hoàng điểm; 2. Cạnh trung tâm; 3. Hoàng điểm; 4. Cạnh hoàng điểm; 5. Ngoài hoàng điểm; 6. Ngoại tâm (cạnh gai)
7. Khám bằng Synoptophore.
Máy Synoptophore là một dụng cụ thiết yếu trong khám lác. Nó cho phép đo góc ác , khám thị giác hai mắt, đo biên độ hợp thị, phát hiện ức chế võng mạc và tương ứng võng mạc bất thường.
Cấu tạo của máy gồm hai ống hình trụ vuông góc có thể xoay quanh một trục nhờ cánh tay của máy. ở mỗi góc ống có đặt một gương. Thị kính có một thấu kính +6,5 D để tạo ra khoảng cách đo tương ứng 6 m. Đầu kia của ống có các khe để đặt các hình thử (Hình 19.17).
7.1. Đo góc lác khách quan: có hai cách
7.1.1. Che mắt: dùng hai hình đồng thị, thí dụ chim trước mắt phải và lồng chim trước mắt trái. Yêu cầu bệnh nhân nhìn vào hình con chim, sau đó tắt đèn bên mắt phải sẽ thấy mắt trái di chuyển để nhìn cái lồng chim. Điều chỉnh máy cho đến khi mắt trái không còn chuyển động và đo độ lác trên máy.
7.1.2. Dùng ánh phản chiếu trên giác mạc: điều chỉnh máy để cho ánh phản chiếu nằm ở trung tâm giác mạc hai mắt. Phương pháp này kém chính xác nhưng có thể dùng trong trường hợp nhược thị nặng.
7.2. Đo góc lác chủ quan: lại bật đèn ở cả hai mắt.
Nếu bệnh nhân thấy hai ảnh chồng nhau tức là độ lác chủ quan bằng góc lác khách quan, có thể kết luận là tương ứng võng mạc bình thường. Nếu hai ảnh không trùng nhau (tương ứng võng mạc bất thường) thì di chuyển tay máy về phía vị trí số 0 cho đến khi hai ảnh chồng nhau, số độ tại vị trí này là góc lác chủ quan. Hiệu số giữa góc lác khách quan và góc lác chủ quan gọi là góc dị thường. Tương ứng võng mạc bất thường được gọi là hài hoà khi góc lác khách quan bằng góc lác chủ quan, gọi là bất hài hoà khi góc khách quan lớn hơn góc dị thường.
7.3. Khám thị giác hai mắt: Thị giác hai mắt gồm 3 mức độ (Hình 19.17).
7.3.1. Đồng thị (simultaneous perception): là khả năng nhìn thấy được đồng thời 2 hình khác nhau ở hai mắt. Thí dụ một mắt nhìn thấy con chim, mắt kia nhìn thấy cái lồng, và bệnh nhân phải chỉnh máy để chim vào trong lồng. Nếu không thấy được hai ảnh đồng thời thì có ức chế hoặc nhược thị nặng.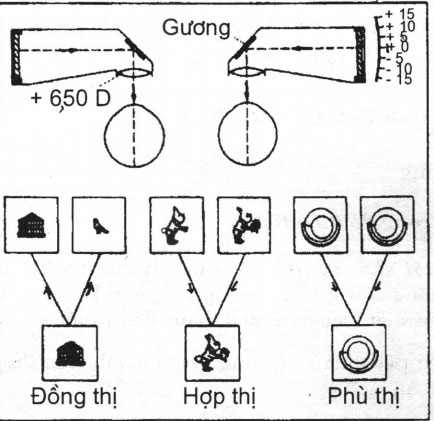 Hình 19.17. Synoptophore
Hình 19.17. Synoptophore
7.3.2. Hợp thị (fusion): là khả năng của hai mắt có thể tạo ra một ảnh hợp nhất từ hai ảnh gần giống nhau nhưng mỗi ảnh thiếu một chi tiết nhỏ. Thí dụ hai con thỏ giống nhau nhưng một con không có đuôi còn một con tay không có bó hoa. Bệnh nhân phải chỉnh máy để được một con thỏ có đuôi và tay cầm hoa.
7.3.3. Phù thị (stereopsis): là khả năng có được cảm giác về chiều sâu khi chập 2 ảnh của cùng một vật được nhìn dưới 2 góc độ khác nhau. Thí dụ tạo được một hình ảnh 3 chiều của một cái xô đựng nước.


