Điều trị sớm, đúng và đủ liều.- Điều trị cắt cơn sốt kết hợp với chống lây lan (sốt rét do P.falciparum) và điều trị tiệt căn (sốt rét do P.vivax, P.ovale).-Các trường hợp sốt rét do P.falciparum không được dùng một thuốc sốt rét đơn thuần, phải điều trị thuốc sốt rét phối hợp để hạn chế kháng thuốc và tăng hiệu lực điều trị. – Điều trị thuốc sốt rét đặc hiệu kết hợp với điều trị hỗ trợ và nâng cao thể trạng.
Phác đồ điều trị sốt rét
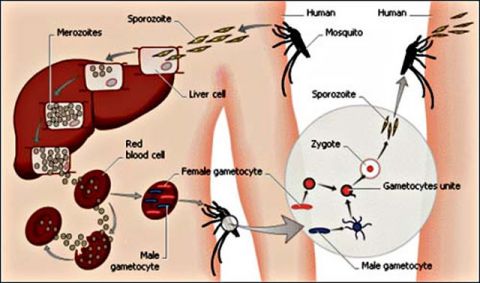
Bệnh sốt rét là bệnh truyền nhiễm do ký sinh trùng Plasmodium ở người gây nên. Bệnh lây theo đường máu, chủ yếu là do muỗi Anopheles truyền. Có 5 loài ký sinh trùng sốt rét gây bệnh cho người: Plasmodium falciparum, Plasmodium vivax, Plasmodium malariae, Plasmodium ovale và Plasmodium knowlesi. Bệnh thường biểu hiện bằng những cơn sốt rét điển hình với ba triệu chứng: rét run, sốt, vã mồ hôi. Bệnh tiến triển có chu kỳ và có hạn định nếu không bị tái nhiễm. Ký sinh trùng sốt rét gây miễn dịch đặc hiệu nhưng không bền vững. Bệnh lưu hành địa phương, trong những điều kiện thuận lợi có thể gây thành dịch, hiện chưa có vắc xin phòng bệnh, có thuốc điều trị đặc hiệu và có thể phòng chống được. Ở nước ta bệnh lưu hành chủ yếu vùng rừng, đồi, núi, ven biển nước lợ; bệnh xảy ra quanh năm, nhưng chủ yếu vào mùa mưa.
CHẨN ĐOÁN SỐT RÉT
Trường hợp sốt rét lâm sàng
Trường hợp sốt rét lâm sàng phải có đủ 4 tiêu chuẩn (khi chưa được xét nghiệm máu hoặc xét nghiệm chưa tìm thấy ký sinh trùng hoặc chưa có kết quả xét nghiệm):
a) Sốt:
– Có triệu chứng điển hình của cơn sốt rét: rét run, sốt và vã mồ hôi.
– Hoặc có triệu chứng không điển hình của cơn sốt rét: sốt không thành cơn (người bệnh thấy ớn lạnh, gai rét) hoặc sốt cao liên tục, sốt dao động.
– Hoặc có sốt trong 3 ngày gần đây.
b) Không tìm thấy các nguyên nhân gây sốt khác.
c) Đang ở hoặc đã đến vùng sốt rét lưu hành hoặc có tiền sử mắc sốt rét gần đây.
d) Trong vòng 3 ngày đầu điều trị bằng thuốc sốt rét có đáp ứng tốt.
Trường hợp xác định mắc sốt rét:
Trường hợp xác định mắc sốt rét là trường hợp có ký sinh trùng sốt rét trong máu được xác định bằng xét nghiệm lam máu nhuộm giêm sa, xét nghiệm chẩn đoán nhanh phát hiện kháng nguyên hoặc kỹ thuật PCR.
Các kỹ thuật xét nghiệm xác định ký sinh trùng sốt rét bao gồm:
a) Kỹ thuật xét nghiệm lam máu nhuộm giêm sa: là kỹ thuật phổ biến trong phát hiện ký sinh trùng sốt rét, kết quả ký sinh trùng được trả lời sớm trong vòng 2 giờ, nếu lần đầu xét nghiệm âm tính, mà vẫn còn nghi ngờ người bệnh bị sốt rét, thì phải xét nghiệm thêm 2 – 3 lần nữa, cách nhau 8 giờ hoặc vào thời điểm người bệnh đang lên cơn sốt.
b) Kỹ thuật xét nghiệm chẩn đoán nhanh phát hiện sốt rét (Rapid Diagnostic Tests – RDTs): sử dụng trong những trường hợp sau: nơi không có kính hiển vi; thôn bản cách xa điểm kính hiển vi trên 1 giờ đi bộ; để chẩn đoán nhanh khi cần thiết. Không sử dụng xét nghiệm phát hiện kháng thể để chẩn đoán xác định mắc sốt rét.
c) Kỹ thuật PCR: kỹ thuật xác định gien của ký sinh trùng sốt rét trong máu.
Các thể lâm sàng:
Các thể lâm sàng bệnh sốt rét bao gồm: sốt rét thể thông thường và sốt rét ác tính.
Sốt rét thể thông thường:
Là trường hợp bệnh sốt rét mà không có dấu hiệu đe dọa tính mạng người bệnh.
Chẩn đoán dựa vào 3 yếu tố: dịch tễ, triệu chứng lâm sàng và xét nghiệm.
– Dịch tễ: đang ở hoặc đã đến vùng sốt rét lưu hành hoặc có tiền sử sốt rét gần đây.
– Triệu chứng lâm sàng:
+ Cơn sốt điển hình có 3 giai đoạn: rét run – sốt – vã mồ hôi.
+ Cơn sốt không điển hình như: sốt không thành cơn, ớn lạnh, gai rét (hay gặp ở người sống lâu trong vùng sốt rét lưu hành), sốt liên tục hoặc dao động (hay gặp ở trẻ em, người bệnh bị sốt rét lần đầu).
+ Những dấu hiệu khác: thiếu máu, lách to, gan to…
– Xét nghiệm: xét nghiệm máu có ký sinh trùng sốt rét thể vô tính, hoặc xét nghiệm chẩn đoán nhanh phát hiện kháng nguyên sốt rét hoặc kỹ thuật PCR dương tính. Nơi không có kính hiển vi phải lấy lam máu gửi đến điểm kính gần nhất.
Chẩn đoán sốt rét ác tính
Sốt rét ác tính là sốt rét có biến chứng đe dọa tính mạng người bệnh. Sốt rét ác tính thường xảy ra trên những người bệnh nhiễm P. falciparum hoặc nhiễm phối hợp có P. falciparum. Các trường hợp nhiễm P. vivax và P. knowlesi cũng có thể gây sốt rét ác tính, đặc biệt ở các vùng kháng với chloroquin.
Các dấu hiệu dự báo sốt rét ác tính
a) Rối loạn ý thức nhẹ, thoáng qua (li bì, cuồng sảng, vật vã …).
b) Sốt cao liên tục.
c) Rối loạn tiêu hóa: nôn, tiêu chảy nhiều lần trong ngày, đau bụng cấp.
d) Đau đầu dữ dội.
e) Mật độ ký sinh trùng cao ( falciparum ++++ hoặc ≥ 100.000 KST/ml máu).
f) Thiếu máu nặng: da xanh, niêm mạc nhợt.
Các biểu hiện lâm sàng và xét nghiệm của sốt rét ác tính:
a) Lâm sàng:
– Rối loạn ý thức (Glasgow ≤ 15 điểm đối với người lớn, Blantyre ≤ 5 điểm đối với trẻ em);
– Hôn mê (Glasgow ≤ 10 điểm đối với người lớn, Blantyre ≤ 3 điểm đối với trẻ em);
– Mệt lả (người bệnh không có khả năng tự ngồi, đứng và đi lại mà không có sự hỗ trợ);
– Co giật trên 2 cơn/24 giờ;
– Thở sâu (> 20 lần/phút) và rối loạn nhịp thở;
– Phù phổi cấp, có ran ẩm ở 2 đáy phổi;
– Hoặc có hội chứng suy hô hấp cấp; khó thở (tím tái, co kéo cơ hô hấp) và SpO2 < 92%;
– Suy tuần hoàn hoặc sốc (huyết áp tâm thu < 80 mmHg ở người lớn và < 50 mmHg ở trẻ em);
– Suy thận cấp: nước tiểu < 0,5 ml/kg/giờ (ở cả người lớn và trẻ em);
– Vàng da niêm mạc;
– Chảy máu tự nhiên (dưới da, trong cơ, chảy máu tiêu hóa) hoặc tại chỗ tiêm.
b) Xét nghiệm:
– Hạ đường huyết (Đường huyết < 70 mg/dl hoặc < 4 mmol/l, nếu < 50 mg/dl hoặc < 2,7 mmol/l thì gọi là hạ đường huyết nặng);
– Toan chuyển hóa pH < 7,35 (bicacbonate huyết tương < 15 mmol/l);
– Thiếu máu nặng (người lớn Hemoglobin < 7 g/dl, Hematocrit < 20%; trẻ em Hb < 5 g/dL hay Hct < 15 mg%); (WHO 2012)
– Nước tiểu có màu đỏ nâu sau đó chuyển màu đen do có hemoglobin (đái huyết cầu tố);
– Tăng Lactat máu: Lactat > 5 mmol/l;
– Suy thận: Creatinine huyết thanh > 3mg% (> 265 mmol/l) ở cả người lớn và trẻ em;
– Phù phổi cấp: Chụp X quang phổi có hình mờ 2 rốn phổi và đáy phổi;
– Thiếu máu thể vàng da (bilirubin toàn phần > 3mg%)
Một số biểu hiện thường gặp trong sốt rét ác tính ở trẻ em và phụ nữ có thai
a) Trẻ em: thiếu máu nặng, hôn mê, co giật, hạ đường huyết, suy hô hấp, toan chuyển hóa.
b) Phụ nữ có thai: hạ đường huyết (thường sau điều trị Quinin), thiếu máu, sảy thai, đẻ non, nhiễm trùng hậu sản sau sảy thai hoặc đẻ non.
Chẩn đoán phân biệt
Chẩn đoán phân biệt sốt rét thường
Trường hợp kết quả xét nghiệm tìm ký sinh trùng sốt rét âm tính cần phân biệt với sốt do các nguyên nhân khác như: Sốt xuất huyết Dengue, sốt thương hàn, sốt mò, cảm cúm, viêm họng, viêm amidan, viêm màng não …
Chẩn đoán phân biệt sốt rét ác tính
Trường hợp xét nghiệm ký sinh trùng sốt rét âm tính cần làm thêm các xét nghiệm khác, khai thác kỹ yếu tố dịch tễ liên quan để tìm các nguyên nhân:
a) Hôn mê do viêm não, viêm màng não, nhiễm khuẩn nặng…
b) Vàng da, vàng mắt do xoắn khuẩn, nhiễm khuẩn đường mật, viêm gan vi rút, tan huyết..
c) Sốc nhiễm khuẩn, nhiễm khuẩn huyết, sốt mò.
d) Suy hô hấp cấp do các nguyên nhân khác.
PHÁC ĐỒ ĐIỀU TRỊ BỆNH SỐT RÉT
- Nguyên tắc điều trị
– Điều trị sớm, đúng và đủ liều.
– Điều trị cắt cơn sốt kết hợp với chống lây lan (sốt rét do P.falciparum) và điều trị tiệt căn (sốt rét do P.vivax, P.ovale).
– Các trường hợp sốt rét do P.falciparum không được dùng một thuốc sốt rét đơn thuần, phải điều trị thuốc sốt rét phối hợp để hạn chế kháng thuốc và tăng hiệu lực điều trị.
– Điều trị thuốc sốt rét đặc hiệu kết hợp với điều trị hỗ trợ và nâng cao thể trạng.
– Các trường hợp sốt rét ác tính phải chuyển về đơn vị hồi sức cấp cứu của bệnh viện từ tuyến huyện trở lên, theo dõi chặt chẽ và hồi sức tích cực.
- Điều trị cụ thể
– Điều trị đặc hiệu:
Bảng 1: Thuốc sốt rét theo nhóm người bệnh và chủng loại ký sinh trùng sốt rét
| Nhóm người bệnh | Sốt rét lâm sàng | Sốt rét do P.falciparum | Sốt rét do P.vivax/ P.ovale | Sốt rét do P.malariae/ P.knowlesi | Sốt rét nhiễm phối hợp có P.falciparum |
| Dưới 3 tuổi | DHA-PPQ(1) | DHA-PPQ(1) | Chloroquin | Chloroquin | DHA-PPQ(1) |
| Từ 3 tuổi trở lên | DHA-PPQ(1) | DHA-PPQ(1) +Primaquin | Chloroquin +Primaquin | Chloroquin | DHA-PPQ(1) +Primaquin |
| Phụ nữ có thai trong 3 tháng | Quinin + Clindamycin | Quinin + Clindamycin | Chloroquin | Chloroquin | Quinin + Clindamycin |
| Phụ nữ có thai trên 3 tháng | DHA-PPQ(1) | DHA-PPQ(1) | Chloroquin | Chloroquin | DHA-PPQ(1) |
Chú thích: (1) DHA(Dihydroartemisinin)-PPQ(Piperaquin phosphat): biệt dược là CV Artecan, Arterakine.
2.1. Điều trị sốt rét thể thông thường
– Dựa vào chẩn đoán để chọn thuốc điều trị phù hợp, liều lượng xem ở các Bảng 2, 3, 4, 5:
- a) Thuốc điều trị ưu tiên:
– Sốt rét do P.falciparum: Dihydroartemisinin – Piperaquin phosphat uống 3 ngày (Bảng 3) và Primaquin 0,5 mg bazơ/kg liều duy nhất (Bảng 5).
– Sốt rét phối hợp có P.falciparum: Dihydroartemisinin – Piperaquin phosphat uống 3 ngày (Bảng 3) và Primaquin 0,25 mg bazơ/kg x 14 ngày (Bảng 5).
– Sốt rét do P.vivax: Chloroquin uống 3 ngày (Bảng 2) và Primaquin 0,25 mg bazơ/kg/ngày x 14 ngày (Bảng 5).
- b) Thuốc điều trị thay thế:
– Quinine điều trị 7 ngày (Bảng 4, 7, 8) + Doxycyclin điều trị 7 ngày (Bảng 9).
– Hoặc Quinin điều trị 7 ngày (Bảng 4, 7, 8) + Clindamycin điều trị 7 ngày (Bảng 10) cho phụ nữ có thai và trẻ em dưới 8 tuổi.
2.2. Điều trị sốt rét thông thường ở phụ nữ có thai
Phụ nữ có thai mắc sốt rét hay bị thiếu máu, hạ đường huyết, phù phổi cấp, dễ chuyển thành sốt rét ác tính, vì vậy việc điều trị phải nhanh chóng và hiệu quả.
- a) Phụ nữ có thai trong 3 tháng đầu:
– Điều trị sốt rét do P.falciparum: Thuốc điều trị là Quinin sulfat 7 ngày (Bảng 4) + Clindamycin 7 ngày (Bảng 10).
– Điều trị sốt rét do P.vivax: thuốc điều trị là Chloroquin x 3 ngày (Bảng 2)
- b) Phụ nữ có thai trên 3 tháng:
– Điều trị sốt rét do P.falciparum: Thuốc điều trị là Dihydroartemisinin – Piperaquin phosphat uống 3 ngày (Bảng 3).
– Điều trị sốt rét do P.vivax: Thuốc điều trị là Chloroquin tổng trong 3 ngày (Bảng 2)
Chú ý: Không điều trị Primaquin cho phụ nữ có thai, trẻ em dưới 3 tuổi và người thiếu men G6PD. Không điều trị Dihydroartemisinin – Piperaquin phosphat cho phụ nữ có thai trong 3 tháng đầu
2.3. Điều trị sốt rét ác tính
2.3.1. Điều trị đặc hiệu
Sử dụng Artesunat tiêm hoặc Quinin (liều lượng thuốc xem Bảng 6, 7, 8) theo thứ tự ưu tiên như sau:
– Artesunat tiêm: Liều giờ đầu 2,4 mg/kg, tiêm nhắc lại 2,4 mg/kg vào giờ thứ 12 (ngày đầu). Sau đó mỗi ngày tiêm 1 liều 2,4 mg/kg cho đến khi người bệnh tỉnh, có thể uống được, chuyển sang thuốc Dihydroartemisinin – Piperaquin phosphat 3 ngày (Bảng 6)
– Quinin dihydrochloride: tiêm hoặc truyền tĩnh mạch với liều 20 mg/kg cho 8 giờ đầu, sau đó 10 mg/kg cho mỗi 8 giờ tiếp theo (Bảng 8), cho đến khi tỉnh thì chuyển uống Quinin sunfat (Bảng 4) + Doxycyclin (Bảng 9) cho đủ 7 ngày hoặc Dihydroartemisinin – Piperaquin phosphat liều 3 ngày (Bảng 3).
Chú ý:
– Trong trường hợp không có thuốc quinin tiêm thì sử dụng thuốc viên qua sonde dạ dày.
– Khi dùng Quinin đề phòng hạ đường huyết và trụy tim mạch do truyền nhanh.
2.3.2. Điều trị sốt rét ác tính ở phụ nữ có thai
Phụ nữ có thai khi bị sốt rét ác tính có thể dẫn đến sẩy thai, đẻ non, thai chết lưu và dẫn đến tử vong. Do vậy phải tích cực điều trị diệt ký sinh trùng sốt rét kết hợp điều trị triệu chứng, biến chứng.
– Điều trị sốt rét ác tính ở phụ nữ có thai trong 3 tháng đầu: dùng Quinin dihydrochloride (Bảng 8) + Clindamycin (Bảng 10).
– Điều trị sốt rét ác tính ở phụ nữ có thai trên 3 tháng: dùng Artesunat tiêm như với người bệnh sốt rét ác tính, khi tỉnh có thể chuyển sang uống Dihydroartemisinin – Piperaquin phosphat (3 ngày)
Chú ý:
– Phụ nữ có thai hay bị hạ đường huyết, nhất là khi điều trị Quinin, nên truyền Glucose 10% và theo dõi Glucose máu.
– Khi bị sảy thai hoặc đẻ non cần phải điều trị chống nhiễm khuẩn tử cung.
2.4. Điều trị hỗ trợ
- a) Sốt cao hạ nhiệt bằng cách:
– Chườm mát
– Thuốc hạ nhiệt: Nếu nhiệt độ ≥ 38°5C với trẻ em hoặc ≥ 39°C với người lớn. Thuốc hạ nhiệt chỉ dùng Paracetamol 10 mg/kg/lần với trẻ em, không quá 4 lần trong 24 giờ.
- b) Cắt cơn co giật:
– Dùng Diazepam, liều 0,1 – 0,2 mg/kg tiêm tĩnh mạch chậm hoặc bơm vào hậu môn (liều 0,5 – 1,0 mg/kg). Tiêm nhắc lại liều trên nếu còn cơn co giật, thận trọng khi dùng cho trẻ em dưới 1 tuổi.
– Ngoài ra có thể dùng phenobacbital (15 mg/kg sau đó duy trì liều 5 mg/kg/ngày trong 48 giờ). Khi sử dụng phenobacbital phải theo dõi sát tình trạng nhịp thở của người bệnh và SpO2.
- c) Xử trí sốc:
– Cần đo áp lực tĩnh mạch trung tâm (CVP) và duy trì áp lực tĩnh mạch trung tâm không quá 6,5 cm H2O ở người bệnh không có suy hô hấp cấp và không quá 5,0 cm H2O ở người bệnh có hội chứng suy hô hấp cấp.
– Nếu huyết áp vẫn không cải thiện cần sử dụng thêm các thuốc vận mạch như Noradrenalin, hoặc Dopamin. Nếu huyết áp vẫn không lên sau khi dùng Noradrenalin liều 3mg/giờ thì phối hợp thêm với Adrenalin duy trì huyết áp tâm thu > 90 mmHg.
– Với trẻ em có sốc, xử trí như trên (chú ý liều lượng cho thích hợp và bảo đảm huyết áp tâm thu theo các lứa tuổi như sau: Huyết áp tối đa > 80 mmHg trẻ em trên 10 tuổi, > 70 mmHg ở trẻ em 1 tháng đến 10 tuổi và > 60 mmHg ở trẻ sơ sinh).
– Sử dụng thêm kháng sinh phổ rộng để phòng nhiễm khuẩn và nên cấy máu trước khi dùng kháng sinh.
- d) Xử trí suy hô hấp:
– Đặt Canule miệng họng.
– Hút đờm rãi miệng, họng.
– Nằm đầu cao 30°- 45°.
– Đặt ống thông dạ dày để cho ăn.
– Thở oxy 4-6 lít/phút duy trì SpO2 > 92%.
– Nếu hôn mê Glasgow < 13 điểm thì đặt ống nội khí quản.
– Thở máy với thể tích lưu thông 6ml/kg cân nặng, tần số 16-20 lần phút, FiO2 50%, PEEP 5 cm nước.
– Nếu tổn thương phổi nặng; tỉ lệ P/F < 300 thì thở máy theo phương thức ARDS
– Dùng kháng sinh khi có bội nhiễm phổi.
Chú ý: hạn chế mở khí quản và dùng thuốc ức chế hô hấp
đ) Xử trí suy thận cấp:
Trong trường hợp người bệnh suy thận cấp thể vô niệu hoặc thiểu niệu cần hạn chế truyền dịch và duy trì cân bằng lượng nước vào như sau:
| Lượng nước vào = Lượng nước ra + 500 ml |
– Nếu người bệnh có toan chuyển hóa (HCO3– < 15 mmol/l) có thể truyền Natri bicarbonat 1,4%, theo dõi khí máu động mạch để điều chỉnh thích hợp.
– Nếu Huyết áp > 90 mmHg, nước tiểu < 0,5ml/kg cân nặng cần dùng thêm Furosemid từ 40 mg – 80mg tiêm tĩnh mạch, theo dõi đáp ứng của thận và điều chỉnh dịch truyền và liều Furosemid sao cho duy trì nước tiểu 80-100 ml/giờ, nếu vẫn không có kết quả thì phải lọc máu (chạy thận nhân tạo hoặc lọc máu liên tục nếu có tụt huyết áp).
– Chỉ định lọc máu khi:
- Nước tiểu 24 giờ < 500 ml sau khi đã được bù dịch đủ và dùng thuốc lợi tiểu.
- Hoặc người bệnh có phù hoặc đe dọa phù phổi cấp.
- Hoặc có một trong các tiêu chuẩn sau: Creatinin máu > 500 mmol/l, kali máu > 6 mmol/l, pH < 7,25 mà không điều chỉnh được bằng Bicacbonat.
- Lactac máu > 5 mmol/l.
– Khoảng cách lọc: Lọc máu hàng ngày hay cách ngày phụ thuộc mức độ thừa dịch, tình trạng của người bệnh.
- e) Xử trí thiếu máu do huyết tán hoặc xuất huyết:
– Truyền khối hồng cầu khi Hematocrit < 20% hoặc hemoglobin < 7g/dl.
– Truyền khối tiểu cầu khi tiểu cầu < 20.000/ml máu nếu không làm thủ thuật xâm lấn hoặc < 50.000/ml nếu làm các thủ thuật xâm lấn.
– Không truyền Plasma nhưng nếu PT < 50% mà cần làm thủ thuật xâm lấn thì nên truyền.
- f) Xử trí hạ đường huyết:
– Duy trì ăn qua ống thông dạ dày liên tục hoặc nhiều bữa.
– Nếu có hạ đường huyết thì tiêm tĩnh mạch chậm 30-50 ml Glucose ưu trương 20% (trẻ em 1-2 ml/kg), sau đó truyền duy trì Glucose 10% liên tục 24 giờ đặc biệt ở các người bệnh có vàng da, suy gan cấp (mỗi giờ 5-6 gam glucose) để tránh hạ đường huyết tái phát, ngược lại nếu có tăng đường máu >10 mmol/l thì truyền insulin tĩnh mạch liên tục liều thấp 1-2 đơn vị /giờ (duy trì đường huyết khoảng 8-10 mmol/l).
- g) Xử trí đái huyết cầu tố:
– Dấu hiệu và triệu chứng thường gặp của sốt rét đái huyết cầu tố là cơn sốt rét điển hình có vàng da-niêm mạc và nước tiểu màu như nước vối hay cà phê đen. Cần hỏi kỹ bệnh sử đái huyết cầu tố, các loại thuốc mới dùng gần đây, xét nghiệm máu tìm ký sinh trùng sốt rét và thử nước tiểu tìm hemoglobin, số lượng hồng cầu nhiều lần (trong đái huyết cầu tố số lượng hồng cầu giảm rất nhanh) và xét nghiệm G6PD nếu có điều kiện.
– Xử trí:
+ Truyền Natri clorua 0,9% và các dịch khác duy trì lượng nước tiểu ≥ 2500 ml/24 giờ, 10-12 ml/kg/24 giờ với trẻ em.
+ Truyền khối hồng cầu khi Hematocrit < 25% hoặc hemoglobin < 7g/dl.
+ Nếu đang dùng Primaquin hoặc Quinin mà xuất hiện đái huyết cầu tố thì ngừng ngay thuốc và thay bằng thuốc sốt rét khác.
+ Nếu người bệnh bị suy thận thì xử trí như suy thận do sốt rét ác tính.
Chú ý: Hiện tượng đái huyết cầu tố thường gặp trên người thiếu G6PD, khi gặp các tác nhân gây ô xy hóa như thuốc, nhiễm khuẩn và một số loại thức ăn. Vì vậy cần hỏi kỹ tiền sử, xét nghiệm máu nhiều lần để xác định đái huyết cầu tố do ký sinh trùng sốt rét và loại trừ đái huyết cầu tố do các nguyên nhân khác.
- h) Điều chỉnh rối loạn nước điện giải, kiềm toan
– Cân người bệnh hàng ngày (nếu có điều kiện) hoặc tính lượng dịch vào-ra đầy đủ
– Dấu hiệu mất nước: Giảm đàn hồi da, môi khô, mạch nhanh, huyết áp hạ, giảm độ căng nhãn cầu, nước tiểu ít.
– Xử trí:
+ Dùng các dịch truyền đẳng trương nhưng không quá 2,5 lít/ngày với người lớn và 20ml/kg trong 1-2 giờ đầu đối với trẻ em và theo dõi các xét nghiệm điện giải đồ, huyết áp và nước tiểu.
+ Nếu người bệnh có toan huyết (HCO3– <15 mmol/l) có thể truyền natri bicarbonat 1,4%, theo dõi khí máu động mạch để điều chỉnh thích hợp.
Chú ý: Xác định thiểu niệu, vô niệu bằng cách đo lượng dịch thải ra (nước tiểu, chất nôn…) và lượng dịch đưa vào. Cần thận trọng việc bù nước để tránh phù phổi cấp (đặc biệt đối với người bệnh suy thận), theo dõi huyết áp, áp lực tĩnh mạch trung tâm và hematocrit. Trước một người bệnh thiểu, vô niệu (lượng nước tiểu < 400 ml/24 giờ) cần tìm nguyên nhân do thiếu nước hay do suy thận cấp.
- i) Chăm sóc, nuôi dưỡng:
– Để người bệnh nằm nơi sạch sẽ, khô, thoáng mát, tránh gió lùa, xoay trở 2-3 giờ một lần tránh loét tư thế (nên nằm đệm chống loét).
– Theo dõi người bệnh chặt chẽ: bằng máy theo dõi nếu có điều kiện.
– Theo dõi: Huyết áp, mạch, SpO2, nước tiểu, ý thức, nhịp thở 1 giờ /lần nếu người bệnh có tụt huyết áp, đo nhiệt độ 3 giờ/ lần.
– Mạch, huyết áp, nhịp thở, nước tiểu, ý thức 3 giờ/lần nếu người bệnh ổn định.
– Dinh dưỡng: Chế độ ăn đảm bảo đủ dinh dưỡng (khoảng 1500 – 2000 calo/ngày). Cho người bệnh ăn lỏng qua ống thông dạ dày nhiều bữa nhỏ hoặc nhỏ giọt liên tục nếu người bệnh hôn mê. Nếu người bệnh nôn nhiều, không thể ăn qua đường tiêu hóa thì nuôi dưỡng qua đường tĩnh mạch.
2.5. Liều lượng thuốc
Bảng 2: Bảng tính liều Chloroquin phosphat viên 250 mg (chứa 150 mg bazơ) theo tuổi và cân nặng
– Liều tính theo cân nặng: Tổng liều 25mg bazơ/kg, chia 3 ngày điều trị như sau:
+ Ngày 1: 10 mg bazơ /kg cân nặng.
+ Ngày 2: 10 mg bazơ /kg cân nặng.
+ Ngày 3: 5 mg bazơ /kg cân nặng.
– Liều tính theo nhóm tuổi (nếu không có cân) như sau:
| Nhóm tuổi | Ngày 1 (viên) | Ngày 2 (viên) | Ngày 3 (viên) |
| Dưới 1 tuổi | |||
| 1 – dưới 5 tuổi | 1 | 1 | |
| 5 – dưới 12 tuổi | 2 | 2 | 1 |
| 12 – dưới 15 tuổi | 3 | 3 | 1 |
| Từ 15 tuổi trở lên | 4 | 4 | 2 |
Bảng 3: Viên thuốc phối hợp Dihydroartemisinin-Piperaquin
Mỗi viên có hàm lượng Dihydroartemisinin 40 mg, Piperaquin phosphate 320 mg, (biệt dược là Arterakine, CV Artecan). Điều trị 3 ngày tính theo nhóm tuổi như sau:
| Nhóm tuổi | Cân nặng tương ứng | Ngày 1 | Ngày 2 (Sau 24 giờ) | Ngày 3 (Sau 48 giờ) | |
| Giờ đầu | Sau 8 giờ | ||||
| Dưới 3 tuổi | < 15 kg | viên | viên | viên | viên |
| 3 – dưới 8 tuổi | 15 – < 25 Kg | 1 viên | 1 viên | 1 viên | 1 viên |
| 8 – dưới 15 tuổi | 25 – 40 kg | 1viên | 1viên | 1viên | 1viên |
| Từ 15 tuổi trở lên | > 40 Kg | 2 viên | 2 viên | 2 viên | 2 viên |
Chú ý: Không dùng cho phụ nữ có thai 3 tháng đầu.
Bảng 4: Bảng tính liều Quinin sulfat viên 250 mg theo tuổi và cân nặng
Liều tính theo cân nặng: 30 mg/kg/24 giờ (chia đều 3 lần mỗi ngày) điều trị 7 ngày. Liều tính theo nhóm tuổi (nếu không có cân) như sau:
| Nhóm tuổi | Số viên/ngày x số ngày | Ghi chú |
| Dưới 1 tuổi | 1 viên/ngày x 7 ngày | Chia đều 3 lần mỗi ngày |
| 1 – dưới 5 tuổi | 1 viên/ngày x 7 ngày | |
| 5 – dưới 12 tuổi | 3 viên/ngày x 7 ngày | |
| 12 – dưới 15 tuổi | 5 viên/ngày x 7 ngày | |
| Từ 15 tuổi trở lên | 6 viên/ngày x 7 ngày |
Bảng 5: Bảng tính liều Primaquin viên 13,2 mg (7,5 mg Primaquin bazơ) theo tuổi và cân nặng
– Liều tính theo cân nặng:
+ Điều trị giao bào P. falciparum/P. malariae/P.knowlesi liều duy nhất 0,5 mg bazơ/kg vào ngày cuối cùng của đợt điều trị.
+ Điều trị P.vivax/P.ovale liều 0,25 mg bazơ/kg/ngày x 14 ngày, điều trị vào ngày đầu tiên cùng Chloroquin để diệt thể ngủ trong gan chống tái phát xa.
– Liều tính theo nhóm tuổi (nếu không có cân) như sau:
| Nhóm tuổi | P.falciparum/ P.knowles/P.malariaeđiều trị 1 lần | P.vivax/P.ovaleđiều trị 14 ngày |
| 3 – dưới 5 tuổi | 1 viên uống 1 lần | 1/2 viên / ngày x 14 ngày |
| 5 – dưới 12 tuổi | 2 viên uống 1 lần | 1 viên /ngày x 14 ngày |
| 12 – dưới 15 tuổi | 3 viên uống 1 lần | 1viên /ngày x 14 ngày |
| Từ 15 tuổi trở lên | 4 viên uống 1 lần | 2 viên / ngày x 14 ngày |
Chú ý:
– Không dùng Primaquin cho trẻ em dưới 3 tuổi và phụ nữ có thai, người có bệnh gan và người thiếu men G6PD. Nếu không có điều kiện xét nghiệm G6PD thì cần theo dõi biến động khối lượng hồng cầu, màu sắc da và màu sắc nước tiểu (nước tiểu chuyển mầu sẫm như nước vối hoặc mầu nước cà phê đen) để dừng thuốc kịp thời.
– Uống Primaquin sau khi ăn.
Bảng 6: Bảng tính liều Artesunat tiêm, lọ 60 mg theo tuổi và cân nặng
Liều tính theo cân nặng:
– Liều giờ đầu 2,4 mg/kg, tiêm nhắc lại 2,4 mg/kg vào giờ thứ 12 (ngày đầu). Sau đó mỗi ngày tiêm 1 liều 2,4 mg/kg (tối đa là 7 ngày) cho đến khi người bệnh tỉnh, có thể uống được, chuyển sang thuốc Dihydroartemisinin – Piperaquin x 3 ngày.
– Liều tính theo lứa tuổi (nếu không có cân) như sau:
| Nhóm tuổi | Liều ngày thứ nhất | Liều những ngày sau (dung dịch sau khi pha thuốc) |
|
| Liều giờ thứ nhất (dung dịch sau khi pha thuốc) |
Liều giờ thứ 12 (dung dịch sau khi pha thuốc) |
||
| Dưới 1 tuổi | 2 ml | 2 ml | 2 ml |
| 1 – dưới 5 tuổi | 4 ml | 4 ml | 4 ml |
| 5 – dưới 12 tuổi | 8 ml | 8 ml | 8 ml |
| 12 – dưới 15 tuổi | 10 ml | 10 ml | 10 ml |
| Từ 15 tuổi trở lên | 12 ml (2 lọ) | 12 ml (2 lọ) | 12 ml (2 lọ) |
Chú ý:
– Không dùng Artesunat cho phụ nữ có thai trong 3 tháng đầu trừ trường hợp sốt rét ác tính mà không có Quinin.
– Việc pha thêm 5 ml Natriclorua 0,9% là để chia liều lượng chính xác cho người bệnh là trẻ em.
– Trường hợp không tiêm được tĩnh mạch thì có thể tiêm bắp. Chỉ cần pha bột thuốc với 1 ml Natri bicarbonat 5%, lắc kỹ cho bột Artesunat tan hoàn toàn, rồi tiêm bắp.
Bảng 7: Bảng tính liều Quinin hydrochloride, ống 500 mg theo tuổi và cân nặng
– Liều theo cân nặng: Tiêm bắp: 30 mg/kg/24 giờ. Mỗi đợt điều trị 7 ngày.
– Liều tính theo nhóm tuổi (nếu không có cân) như sau:
| Nhóm tuổi | Số ống x số lần/ngày |
| Dưới 1 tuổi | ống x 3 lần / ngày |
| 1 – dưới 5 tuổi | – ống x 3 lần / ngày |
| 5 – dưới 12 tuổi | ống x 3 lần / ngày |
| 12 – dưới 15 tuổi | ống x 3 lần / ngày |
| Từ 15 tuổi trở lên | 1 ống x 3 lần / ngày |
Chú ý: Tiêm Quinin dễ gây áp xe, cần tiêm bắp sâu và bảo đảm vô trùng.
Bảng 8: Bảng tính liều Quinin dihydrochloride, ống 500 mg theo tuổi và cân nặng
| Thời gian | Liều 8 giờ đầu (0 – 8h) | Liều 8 giờ tiếp theo (9 – 16h) | Liều 8 giờ tiếp theo (17 – 24h) | Liều mỗi ngày từ ngày 2-7 |
| Quinin dihydrochlodride | 20 mg/kg | 10 mg/kg | 10 mg/kg | 30 mg/kg chia 3 lần cách nhau 8 giờ. Khi uống được chuyển sang thuốc uống theo hướng dẫn |
Thuốc được pha trong Natri clorua 0,9% hoặc Glucose 5% để truyền tĩnh mạch. Nếu trước đó người bệnh chưa điều trị Quinin thì truyền tĩnh mạch với liều 20 mg/kg 8 giờ đầu, sau đó 10 mg/kg 8 giờ một lần cho đến khi người bệnh uống được chuyển sang dùng Quinin sulfat liều 30 mg/kg chia 3 lần trong ngày, cho đủ 7 ngày điều trị, nên phối hợp với Doxycyclin liều 3 mg/kg x 7 ngày (không dùng cho trẻ em dưới 8 tuổi và phụ nữ có thai) hoặc Clindamycin liều 15 mg/kg/24 giờ x 7 ngày.
| Ví dụ: 1 người nặng 50kg, liều truyền đầu tiên 1000 mg Quinin dihydrochloride (8 giờ đầu), sau đó cứ 8 giờ truyền 500 mg, pha trong 500 ml Natri clorua 0,9% hoặc Glucose 5%, với tốc độ 40 giọt/phút. |
Chú ý: Trường hợp người bệnh suy thận cần tính toán tổng lượng dịch truyền thích hợp, nếu cần chuyển sang tiêm bắp.
Bảng 9: Bảng tính liều Doxycyclin theo tuổi và cân nặng
– Mỗi viên chứa 100mg Doxycyclin
– Liều lượng tính theo cân nặng: 3mg/kg/ngày uống 1 lần x 7 ngày
– Liều tính theo nhóm tuổi nếu không có cân như sau:
| Nhóm tuổi | Số viên/ngày x số ngày |
| 8 – dưới 12 tuổi | 1/2 viên/ngày x 7 ngày |
| 12 – dưới 15 tuổi | 3/4 viên/ngày x 7 ngày |
| Từ 15 tuổi trở lên | 1 viên/ngày x 7 ngày |
Chú ý: Chỉ dùng phối hợp với Quinin viên (Quinin sulfat) hoặc Quinin tiêm (Quinin hydrochloride/dihydrochloride) ở người lớn và trẻ em trên 8 tuổi
Bảng 10: Bảng tính liều Clindamycin theo tuổi và cân nặng
– Clindamycin viên có 2 loại hàm lượng (150 mg và 300 mg)
– Liều tính theo cân nặng 15 mg/kg/24 giờ chia 2 lần x 7 ngày
– Liều tính theo nhóm tuổi, nếu không có cân như sau:
| Nhóm tuổi | Số viên/ngày x số ngày | |
| Viên 150 mg | Viên 300 mg | |
| Dưới 3 tuổi | 1 viên/ngày x 7 ngày | 1/2 viên/ngày x 7 ngày |
| Từ 3 – dưới 8 tuổi | 1viên/ngày x 7 ngày | 3/4 viên/ngày x 7 ngày |
| Từ 8 – dưới 12 tuổi | 2 viên/ngày x 7 ngày | 1 viên/ngày x 7 ngày |
| Từ 12 – dưới 15 tuổi | 3 viên/ngày x 7 ngày | 1viên/ngày x 7 ngày |
| Từ 15 tuổi trở lên | 4 viên/ngày x 7 ngày | 2 viên/ngày x 7 ngày |
Chú ý: Chỉ dùng phối hợp với Quinin viên (Quinin sulfat) hoặc Quinin tiêm (Quinin hydrochlodride/dihydrochlodride) ở phụ nữ có thai dưới 3 tháng và trẻ em dưới 8 tuổi.
2.6. Theo dõi trong quá trình điều trị
- a) Theo dõi lâm sàng:
– Nếu bệnh diễn biến nặng hơn hoặc trong 3 ngày điều trị mà người bệnh vẫn sốt hoặc tình trạng bệnh xấu đi và còn ký sinh trùng sốt rét (KSTSR) thì dùng thuốc điều trị thay thế.
– Nếu bệnh diễn biến nặng hơn hoặc trong 3 ngày điều trị mà người bệnh vẫn sốt hoặc tình trạng bệnh xấu đi và không còn ký sinh trùng sốt rét thì tìm nguyên nhân khác.
– Nếu người bệnh bị nôn trong vòng 30 phút sau khi uống thuốc, thì phải uống liều khác thay thế hoặc dùng thuốc dạng tiêm.
- b) Theo dõi ký sinh trùng:
– Lấy lam máu kiểm tra KSTSR hàng ngày.
– Chỉ cho người bệnh ra viện khi kết quả soi lam âm tính.
2.7. Xử trí các trường hợp điều trị thất bại (phụ lục 4)
Tất cả các trường hợp điều trị thất bại, phải lấy lam máu để xét nghiệm lại và điều trị như sau:
- a) Xuất hiện các dấu hiệu nguy hiểm trong vòng 3 ngày đầu và còn ký sinh trùng sốt rét thì phải điều trị như sốt rét ác tính.
- b) Nếu người bệnh xuất hiện lại KSTSR trong vòng 14 ngày, điều trị bằng thuốc điều trị thay thế.
- c) Nếu người bệnh xuất hiện lại KSTSR sau 14 ngày, được coi như tái nhiễm và điều trị bằng thuốc lựa chọn ưu tiên.
- d) Nếu gặp các trường hợp điều trị thất bại đối với một loại thuốc sốt rét tại cơ sở điều trị, cần báo lên tuyến trên để tiến hành xác minh KSTSR kháng thuốc.
- PHÂN TUYẾN ĐIỀU TRỊ
Bảng 11: Phân tuyến điều trị bệnh sốt rét
| Thể bệnh | Tuyến điều trị | ||||
| Bệnh viện Trung ương, Tỉnh | Bệnh viện huyện, Y tế công/nông lâm trường, xí nghiệp | Trạm y tế xã | Y tế thôn, bản | Cơ sở y tế tư nhân | |
| Sốt rét thể thông thường | + | + | + | + | + |
| Sốt rét ở phụ nữ có thai | + | + | + | + | |
| Sốt rét thể ác tính | + | + | Xử trí ban đầu(1) | Xử trí ban đầu(1) | Xử trí ban đầu(1) |
Chú thích (1) Xử trí ban đầu và chuyển người bệnh lên tuyến trên.
- Y tế thôn bản xử trí ban đầu:
Theo dõi người bệnh nếu có một trong các dấu hiệu dự báo sốt rét ác tính (xem mục 3.2.1), thì cần cho uống ngay liều đầu tiên của Dihydroartemisinin – Piperaquin phosphate (Bảng 4) và chuyển lên tuyến trên. Thuốc phải được nghiền nhỏ và pha trong nước cho tan hoàn toàn. Trước khi cho uống thuốc phải cho người bệnh uống một ít nước, nếu uống được, không bị sặc, mới cho uống tiếp thuốc đã pha.
- Trạm y tế xã, cơ sở y tế tư nhân xử trí ban đầu:
Người bệnh có các dấu hiệu dự báo sốt rét ác tính cần xử trí như sau:
- a) Tiêm ngay liều đầu tiên Artesunat (Bảng 6) hoặc Quinin hydrochloride nếu là phụ nữ có thai dưới 3 tháng tuổi (Bảng 7) sau đó chuyển người bệnh lên tuyến trên. Nếu thời gian vận chuyển dài trên 8 giờ thì cần cho liều tiếp theo.
- b) Không chuyển ngay những người bệnh đang trong tình trạng sốc (mạch nhanh nhỏ khó bắt, chân tay lạnh, vã mồ hôi, tụt huyết áp), phù phổi cấp, co giật…
- c) Trường hợp không thể chuyển lên tuyến trên được, cần đề nghị tuyến trên tới tăng cường bằng phương tiện nhanh nhất, đồng thời tiếp tục điều trị tích cực trong khi chờ đợi.
- PHÒNG CHỐNG SỐT RÉT
- Các biện pháp bảo vệ cá nhân
– Biện pháp vật lý: nằm màn, lưới chắn muỗi, bẫy vợt muỗi, mặc quần áo dài… tránh muỗi đốt.
– Biện pháp sinh học: nuôi cá ăn bọ gậy, chế phẩm sinh học diệt bọ gậy…
– Các biện pháp hóa học: phun hóa chất, tẩm màn hóa chất (màn tẩm hóa chất tồn lưu lâu), tẩm rèm, chăn… kem muỗi, hương muỗi…
- Các chỉ định sử dụng thuốc điều trị bệnh sốt rét
2.1. Điều trị người bệnh sốt rét:
Bao gồm người bệnh được xác định mắc sốt rét và sốt rét lâm sàng.
2.2. Điều trị mở rộng
Chỉ áp dụng ở các vùng đang có dịch. Trung tâm Phòng chống sốt rét/Trung tâm y tế dự phòng cấp tỉnh quyết định chọn đối tượng và phạm vi điều trị mở rộng.
2.3. Cấp thuốc tự điều trị
– Đối tượng: người vào vùng sốt rét lưu hành nặng trên 1 tuần (khách du lịch, người đi rừng, ngủ rẫy, người qua lại biên giới vùng sốt rét lưu hành).
– Chỉ áp dụng cho khu vực miền Trung, Tây Nguyên và Đông Nam Bộ không nằm trong vùng sốt rét kháng thuốc.
– Cán bộ y tế từ tuyến xã trở lên mới được cấp thuốc tự điều trị, hướng dẫn cho họ biết cách sử dụng thuốc và theo dõi sau khi trở về.
– Thuốc sốt rét được cấp để tự điều trị là Dihydroartemisinin-Piperaquin, liều theo tuổi trong 3 ngày (xem Bảng 3).
PHỤ LỤC 1
THANG ĐIỂM GLASGOW CỦA NGƯỜI LỚN VÀ TRẺ EM TRÊN 5 TUỔI
(Ban hành kèm theo Quyết định số 3232/QĐ-BYT ngày 30 tháng 8 năm 2013 của Bộ trưởng Bộ Y tế)
Dấu hiệu lâm sàng Điểm
- Mắt mở:
– Tự mở 4
– Khi gọi to 3
– Khi kích thích đau 2
– Không đáp ứng 1
- Vận động:
– Đáp ứng theo yêu cầu, lời nói 6
– Đáp ứng với kích thích đau
– Chính xác 5
– Không chính xác 4
– Với tư thế co cứng (mất vỏ) 3
– Với tư thế duỗi cứng (mất não) 2
– Không đáp ứng 1
- Lời nói:
– Trả lời đúng, chính xác 5
– Trả lời bằng lời nói lú lẫn, sai 4
– Trả lời bằng các từ không thích hợp 3
– Trả lời bằng những từ vô nghĩa 2
– Không trả lời gì cả 1
PHỤ LỤC 2
THANG ĐIỂM BLANTYRE CỦA TRẺ EM (TRẺ EM DƯỚI 5 TUỔI)
(Ban hành kèm theo Quyết định số 3232/QĐ-BYT ngày 30 tháng 8 năm 2013 của Bộ trưởng Bộ Y tế)
Dấu hiệu lâm sàng Điểm
- Cử động mắt:
– Theo hướng (ví dụ: theo mặt của mẹ) 1
– Không nhìn theo 0
- Đáp ứng vận động:
– Tại chỗ kích thích đau 2
– Co chi với kích thích đau 1
– Không đặc hiệu hoặc không đáp ứng 0
- Đáp ứng lời nói:
– Khóc to bình thường 2
– Khóc yếu rên rỉ 1
– Không đáp ứng 0
PHỤ LỤC 3
CHĂM SÓC NGƯỜI BỆNH HÔN MÊ
(Ban hành kèm theo Quyết định số 3232/QĐ-BYT ngày 30 tháng 8 năm 2013 của Bộ trưởng Bộ Y tế)
- Đường thông khí:
– Làm thông thoáng đường thở, tránh có các chất nôn, đờm rãi…. đặt canun miệng nếu có tụt lưỡi, hút đờm rãi trong khoang miệng, hầu họng.
– Người bệnh hôn mê phải có y tá chăm sóc. Để người bệnh nằm, đầu cao 30-45 độ, đầu nghiêng. Như vậy sẽ tránh trào ngược các chất từ dạ dày.
– Các trường hợp hôn mê có ứ đọng đờm rãi cần đặt nội khí quản và cho thở máy nếu có chỉ định.
- Hô hấp:
– Cho thở oxy ở các mức độ khác nhau 3-5 lít/phút.
– Khi người bệnh khó thở hoặc diễn biến nặng hơn trong quá trình điều trị, phải chuyển đến nơi có điều kiện hồi sức cấp cứu để đặt ống nội khí quản và cho thở máy.
- Tuần hoàn:
– Kiểm tra tình trạng mất nước bằng đo huyết áp, mạch, độ đàn hồi của da, áp lực tĩnh mạch trung tâm (nếu có điều kiện), độ ẩm của lưỡi, số lượng và màu sắc nước tiểu.
– Đặt một đường truyền tĩnh mạch để truyền thuốc, dịch và lấy máu xét nghiệm.
– Kiểm tra thường xuyên lượng dịch vào – ra (dịch truyền – nước tiểu, phân…) Ghi chính xác lượng dịch đưa vào và thải ra qua phiếu theo dõi.
- Thận:
– Cân hàng ngày để đề phòng thừa hoặc thiếu dịch, tính toán liều thuốc và các điều trị khác cần thông số cân nặng.
– Nếu thừa nước: ngừng hoặc hạn chế truyền dịch, cho thuốc lợi tiểu tĩnh mạch (furosemide).
– Nếu thiếu thì phải bù vào.
– Xét nghiệm hàng ngày: Công thức máu, đông máu cơ bản, ure, creatinin, điện giải đồ, khí máu, chụp tim phổi, điện tim, xét nghiệm ký sinh trùng sốt rét (xin xem Phụ lục 5).
- Vệ sinh – dinh dưỡng:
– Thay đổi vị trí 2 giờ /1 lần. Vệ sinh da sạch.
– Đặt sonde dạ dày cho ăn, uống và đề phòng sặc dẫn đến viêm phổi, cho ăn nhiều bữa nhỏ hoặc truyền nhỏ giọt dạ dày.
– Chú ý vệ sinh mắt khi người bệnh hôn mê: chống khô mắt bằng nhỏ thuốc natriclorid 0,9% mỗi 3 giờ/lần và băng mắt lại.
– Thụt tháo nếu không đi ngoài sau 72 giờ.
PHỤ LỤC 4
ĐÁNH GIÁ HIỆU LỰC THUỐC SỐT RÉT
(Ban hành kèm theo Quyết định số 3232/QĐ-BYT ngày 30 tháng 8 năm 2013 của Bộ trưởng Bộ Y tế)
- Tiêu chuẩn chọn
– Nhiễm đơn P. falciparum;
– Mật độ ký sinh trùng trong máu từ 500-200.000 KST thể vô tính /ml máu.
– Nhiệt độ nách ≥ 37,5 °C hoặc nhiệt độ miệng/hậu môn ≥ 38 °C.
– Có thể uống được thuốc.
- Tiêu chuẩn loại trừ
– Có những dấu hiệu nguy hiểm của sốt rét nặng và sốt rét ác tính do P.falciparum.
– Nhiễm phối hợp hoặc nhiễm đơn các loài Plasmodium khác.
– Bị suy dinh dưỡng nặng.
– Có thai.
- Xét nghiệm máu bằng kính hiển vi
– Lấy lam máu giọt dày và giọt mỏng xét nghiệm vào ngày D0 để xác nhận các tiêu chuẩn lựa chọn/loại trừ. Lam máu giọt dày được xét nghiệm tiếp vào các ngày D1, D2, D3 hoặc D4, D5, D6, D7 nếu ngày D3 vẫn còn ký sinh trùng, hoặc vào bất kỳ ngày nào nếu người bệnh tái khám trong thời gian từ D7 – D28 (D42).
– Mật độ ký sinh trùng sẽ được tính bằng đếm số lượng ký sinh trùng thể vô tính trên 200 bạch cầu trên lam máu giọt dày. Số lượng ký sinh trùng thể vô tính trong 1 ml máu, sẽ được tính bằng cách lấy số ký sinh trùng thể vô tính chia cho số bạch cầu đếm được sau đó nhân với số bạch cầu chuẩn (thường là 8.000 bạch cầu/ ml).
| Mật độ KST/ ml = | Số KST đếm được x 8.000 |
| Số bạch cầu đếm được |
- Phân loại đáp ứng điều trị (WHO – 2005)
4.1. Điều trị thất bại sớm khi người bệnh có 1 trong các biểu hiện sau:
– Phát triển các dấu hiệu nguy hiểm hoặc sốt rét nặng vào ngày D1, D2 hoặc D3, kèm theo có ký sinh trùng sốt rét.
– Mật độ ký sinh trùng sốt rét ngày D2 cao hơn ngày D0, ngay cả khi người bệnh không sốt.
– Còn ký sinh trùng vào ngày D3 và nhiệt độ nách ≥ 37.5 °C.
– Mật độ ký sinh trùng ngày D3 ≥ 25% mật độ ký sinh trùng ngày D0.
4.2. Điều trị thất bại muộn:
– Thất bại lâm sàng muộn: xuất hiện dấu hiệu sốt rét nặng, nguy hiểm và có ký sinh trùng giống này D0 bất cứ ngày nào từ D4 đến D28 (D42) mà trước đó không có dấu hiệu của điều trị thất bại sớm. Hoặc có ký sinh trùng bất cứ ngày nào từ D4 đến D28 (D42) và có sốt (nhiệt độ nách ≥ 37,5°C) mà trước đó không có dấu hiệu của điều trị thất bại sớm.
– Thất bại ký sinh trùng muộn: xuất hiện ký sinh trùng từ ngày D7 đến D28 (D42), không có sốt (nhiệt độ nách < 37,5°C) mà trước đó không có dấu hiệu của điều trị thất bại sớm hay thất bại lâm sàng muộn.
4.3. Đáp ứng điều trị (điều trị khỏi):
– Người bệnh hết triệu chứng lâm sàng và sạch ký sinh trùng sốt rét sau 3 ngày điều trị (D3) và không có ký sinh trùng sốt rét trong suốt thời gian điều trị tính đến ngày D28 (D42).
– Nếu kết quả xét nghiệm chỉ có giao bào (gametocyte) mà không sốt thì không phải là điều trị thất bại, trường hợp này cần dùng Primaquin để chống lây lan.
- Xử trí các trường hợp điều trị thất bại
– Các trường hợp điều trị thất bại phải được thay thế bằng loại thuốc sốt rét khác có hiệu lực cao (second line).
PHỤ LỤC 5
CÁC PHÁC ĐỒ PHỐI HỢP THEO WHO KHUYẾN CÁO
(Ban hành kèm theo Quyết định số 3232 /QĐ-BYT ngày 30 tháng 8 năm 2013 của Bộ trưởng Bộ Y tế)
- Artesunat phối hợp Mefloquin:
– 4 mg/kg trọng lượng Artesunate mỗi ngày kết hợp 25 mg/kg trọng lượng Mefloquine: có thể chia 15 mg/kg vào ngày 2 và 10 mg/kg vào ngày 3.
- Artemether + Lumefantrin (coartem: 20mg Artemether, 120mg lumefantrin):
+ 5- <15 kg trọng lượng: 2 viên/ngày x 3 ngày
+ 15- <25 kg trọng lượng: 4 viên/ngày x 3 ngày
+ 25- <35kg trọng lượng: 6 viên/ngày x 3 ngày
+ >35kg trọng lượng: 8 viên/ngày x 3 ngày
- Artesunat phối hợp Amodiaquin:
– 4 mg/kg trọng lượng Artesunate và 10 mg/kg trọng lượng Amodiaquine mỗi ngày, dùng trong 3 ngày.
- Dihydroartemisinin phối hợp Piperaquin (Bảng 4).
- Quinin phối hợp doxixyclin hoặc clindamycin (xem mục 2.1).


