ĐAU THẦN KINH TỌA ( SCIATICA PAIN)
Đau thần kinh tọa (sciatica pain) còn được gọi là đau thần kinh hông to, được biểu hiện bởi cảm giác đau dọc theo đường đi của thần kinh tọa: đau tại cột sống thắt lưng lan tới mặt ngoài đùi, mặt trước ngoài cẳng chân, mắt cá ngoài và tận ở các ngón chân. Tùy theo vị trí tổn thương mà hướng lan của đau có khác nhau.
Thường gặp đau thần kinh tọa một bên, ở lứa tuổi lao động (30-50 tuổi). Trước kia tỷ lệ nam cao hơn nữ, song các nghiên cứu năm 2011 cho thấy tỷ lệ nữ cao hơn nam. Nguyên nhân thường gặp nhất là do thoát vị đĩa đệm. Tỷ lệ đau thần tọa do thoát vị đĩa đệm cột sống thắt lưng tại cộng đồng miền Bắc Việt nam là là 0,64% (2010).
2. NGUYÊN NHÂN
Tổn thương rễ thần kinh thường gặp nhất (trên 90%), còn lại tổn thương dây và/hoặc đám rối thần Nguyên nhân hàng đầu gây chèn ép rễ thần kinh tọa là thoát vị đĩa đệm (thường gặp nhất là đĩa đệm L4-L5 hoặc L5- S1 gây chèn ép rễ L5 hoặc S1 tương ứng); trượt đốt sống; thoái hóa cột sống thắt lưng gây hẹp ống sống thắt lưng. Các nhóm nguyên nhân do thoái hóa này có thể kết hợp với nhau.
Các nguyên nhân hiếm gặp hơn: Viêm đĩa đệm đốt sống, tổn thương thân đốt sống (thường do lao, vi khuẩn, u), chấn thương, tình trạng mang thai…
3. CHẨN ĐOÁN
Chẩn đoán xác định
a. Lâm sàng
Đau dọc đường đi của dây thần kinh tọa, đau tại cột sống thắt lưng lan tới mặt ngoài đùi, mặt trước ngoài cẳng chân, mắt cá ngoài và tận ở các ngón chân. Tùy theo vị trí tổn thương mà biểu hiện trên lâm sàng có khác nhau: Tổn thương rễ L4 đau đến khoeo chân; tổn thương rễ L5 đau lan tới mu bàn chân tận hết ở ngón chân cái (ngón I); tổn thương rễ L5 đau lan tới lòng bàn chân (gan chân) tận hết ở ngón V (ngón út). Một số trường hợp không đau cột sống thắt lưng, chỉ đau dọc chân. Triệu chứng đau dọc đường đi của dây thần kinh tọa là quan trọng nhất trong chẩn đoán xác định
Đau có thể liên tục hoặc từng cơn, giảm khi nằm nghỉ ngơi, tăng khi đi lại nhiều. Trường hợp có hội chứng chèn ép: tăng khi ho, rặn, hắt hơi. Có thể có triệu chứng yếu cơ (khó kiễng chân, khó đứng trên đầu ngón chân). Giai đoạn muộn có teo cơ tứ đầu đùi, hạn chế vận động (đi lại khó khăn, khó cúi), có thể có tư thế giảm đau, co cứng cơ cạnh cột số
Một số nghiệm pháp:
+ Hệ thống điểm đau Valleix (ấn dọc đường đường đi của thần kinh tọa có các điểm đau chói); dấu chuông bấm (ấn ngón cái giữa các mỏm gai L4-L5 hoặc L5-S1 gây đau lan theo rễ thần kinh)
+ Dấu hiệu Lasègue dương tính (bệnh nhân nằm ngửa, người làm nghiệm nâng chân lên cao, duỗi thẳng chân, gây đau dọc dây thần kinh tọa, hạ thấp chân trở lại làm đau giảm hoặc mất).
+ Các dấu hiệu khác có giá trị tương đương dấu hiệu Lasègue: dấu hiệu Chavany (bệnh nhân nằm ngửa như làm nghiệm pháp Lasègue vừa nâng vừa dạng chân sẽ gây đau); dấu hiệu Bonnet (bệnh nhân nằm ngửa, nâng chân và khép đùi từng bên một gây đau).
+ Phản xạ gân xương: Phản xạ gân bánh chè giảm hoặc mất trong tổn thương rễ L4, phản xạ gân gót giảm hoặc mất trong tổn thương rễ S1.
b) Cận lâm sàng
Các xét nghiệm về dấu hiệu viêm trong xét nghiệm máu âm tính, các chỉ số sinh hóa thông thường không thay đổ Tuy nhiên cần chỉ định xét nghiệm bilan viêm, các xét nghiệm cơ bản nhằm mục đích loại trừ những bệnh lý như viêm nhiễm, ác tính và cần thiết khi chỉ định thuốc
Chụp X quang thường quy cột sống thắt lưng: Ít có giá trị chẩn đoán nguyên nhân. Đa số các trường hợp X quang thường quy bình thường hoặc có dấu hiệu thoái hóa cột sống thắt lưng, trượt đốt số Chỉ định chụp X quang thường quy nhằm loại trừ một số nguyên nhân (viêm đĩa đệm đốt sống, tình trạng hủy đốt sống do ung thư…)
Chụp cộng hưởng từ (MRI) cột sống thắt lưng: Đây là kỹ thuật chẩn đoán hình ảnh quan trọng và có giá trị nhất nhằm xác định chính xác dạng tổn thương cũng như vị trí khối thoát vị, mức độ thoát vị đĩa đệm, đồng thời có thể phát hiện các nguyên nhân ít gặp khác (viêm đĩa đệm đốt sống, khối u, …).
Chụp CT-scan: do hiệu quả chẩn đoán kém chính xác hơn nên chỉ được chỉ định khi không có điều kiện chụp cộng hưởng từ.
Điện cơ: giúp phát hiện và đánh giá tổn thương các rễ thần kinh
3.2. Chẩn đoán phân biệt
Cần phân biệt với các trường hợp giả đau thần kinh tọa
Đau thần kinh đùi, đau thần kinh bì đùi, đau thần kinh bịt
Đau khớp háng do viêm, hoại tử, thoái hóa, chấn thương
Viêm khớp cùng chậu, viêm, áp xe cơ thắt lưng chậu
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị
Điều trị theo nguyên nhân (thường gặp nhất là thoát vị đĩa đệm cột sống thắt lưng)
Giảm đau và phục hồi vận động nhanh
Điều trị nội khoa với những trường hợp nhẹ và vừa
Can thiệp ngoại khoa khi có những biến chứng liên quan đến vận động, cảm giác.
Đau thần kinh tọa do nguyên nhân ác tính: điều trị giải ép cột sống kết hợp điều trị chuyên
4.2. Điều trị cụ thể
Nội khoa
Chế độ nghỉ ngơi
Nằm giường cứng, tránh võng hoặc ghế bố, tránh các động tác mạnh đột ngột, mang vác nặng, đứng, ngồi quá lâu.
Điều trị thuốc
+ Thuốc giảm đau. Tùy mức độ đau mà sử dụng một hoặc hoặc phối hợp các thuốc giảm đau sau đây
Thuốc giảm đau: Paracetamol 1-3 gam/ ngày chia 2-4 lần. Trường hợp đau nhiều, chỉ định paracetamol kết hợp với opiad nhẹ như Codein hoặc Tramadol 2-4 viên/ngày.
Thuốc kháng viêm không steroid (NSAID): Tùy đối tượng bệnh nhân, có thể dùng một trong các NSAID không chọn lọc hoặc có ức chế chọn lọc COX-2, ví dụ: Ibubrofen (400 mg x 3-4 lần/ngày), naproxen (500 mg x 2 lần/ngày, diclofenac (75-150 mg/ngày), piroxicam (20 mg/ngày), meloxicam (15 mg/ngày), celecoxib (200 mg/ngày), etoricoxib (60 mg/ngày). Cần lưu ý các tác dụng phụ trên đường tiêu hóa, thận, tim mạch. Để giảm nguy cơ tiêu hóa (đặc biệt khi sử dụng các NSAID không chọn lọc) nên xem xét sử dụng phối hợp với một thuốc bảo vệ dạ dày thuốc nhóm ức chế bơm proton (PPI ) (xem thêm phần phụ lục)
Tramadol tiêm bắp 100 mg x 2-3 lần/ngày (không quá 300 mg/ngày)
Trong trường hợp đau nhiều có thể cần phải dùng đến các chế phẩm thuốc phiện như morphin (rất hiếm khi được chỉ định).
+ Thuốc giãn cơ: Tolperisone (100-150 mg x 3 lần uống/ngày) hoặc Eperisone (50 mg x 2-3 lần/ngày) …
+ Các thuốc khác: Khi bệnh nhân có đau nhiều, đau mạn tính, có thể sử dụng phối hợp với các thuốc giảm đau thần kinh như:
Gabapentin: 600-1200 mg/ngày (nên bắt đầu bằng liều 300/ngày trong tuần đầu)
Pregabalin: 150-300 mg/ngày (nên bắt đầu bằng liều 75 mg/ngày trong tuần đầu)
Các thuốc khác: các vitamin nhóm B hoặc Mecobalamin..
+ Tiêm corticosteroid ngoài màng cứng: Mục đích giảm đau do rễ trong bệnh thần kinh tọa, tuy nhiên hiệu quả giảm đau ngắn hạn. Trường hợp chèn ép rễ, có thể tiêm thẩm phân corticosteroid tại rễ bị chèn ép dưới hướng dẫn của CT.
b) Vật lý trị liệu
Mát xa liệu pháp: có ích đối với đau thần kinh tọa vì làm tăng tuần hoàn máu, giãn cơ và kích thích tiết các endorphin.
Thể dục trị liệu: những bài tập kéo giãn cột sống, xà đơn treo người nhẹ có thể giảm đau và giúp giảm chèn ép khi có trồi đĩa đệm. Bơi là thể dục tốt nhất đối với các bệnh nhân này. Một số bài tập cơ lưng giúp tăng cường sức mạnh cột sống, khối cơ, dây chằng và gân trên cơ sở không gây xoắn, vặn cột sống, không gấp cột sống quá mức
Đeo đai lưng hỗ trợ nhằm tránh quá tải trên đĩa đệm cột sống
c) Các thủ thuật can thiệp xâm lấn tối thiểu
Các thủ thuật điều trị can thiệp tối thiểu: sử dụng sóng cao tần (tạo hình nhân đĩa đệm). Mục đích là lấy bỏ hoặc làm tiêu tổ chức từ vùng trung tâm đĩa đệm để làm giảm áp lực chèn ép của đĩa đệm bị thoát vị đối với rễ thần kinh
Chỉ định: những thoát vị đĩa đệm dưới dây chằng, tức là chưa qua dây chằng dọc
d) Điều trị ngoại khoa
Chỉ định khi điều trị nội khoa thất bại hoặc những trường hợp có chèn ép nặng (hội chứng đuôi ngựa, hẹp ống sống, liệt chi dưới…).
Tùy theo tình trạng thoát vị, trượt đốt sống hoặc u chèn ép cũng như điều kiện kỹ thuật cho phép mà sử dụng các phương pháp phẫu thuật khác nhau (nội soi, sóng cao tần, vi phẫu hoặc mổ hở, làm vững cột sống). Hai phương pháp phẫu thuật thường sử dụng:
+ Phẫu thuật lấy nhân đệm: Cắt bỏ một phần nhỏ đĩa đệm thoát vị gây chèn ép thần kinh. Chỉ định sau khi điều trị đau 03 tháng không kết quả. Trường hợp bệnh nhân đã có biến chứng hạn chế vận động và rối loạn cảm giác nặng, cần phẫu thuật sớm hơn. Có khoảng 90-95% bệnh nhân giảm đau sau thủ thuật này.
+ Phẫu thuật cắt bản sống (cắt cung sau đốt sống): Chỉ định đối với đau thần kinh tọa do hẹp ống sống. Có khoảng 70-80% bệnh nhân giảm đau sau thủ thuật này, tuy nhiên phương pháp này làm cột sống mất vững và dễ tái phát
+ Trường hợp trượt đốt sống gây chèn ép thần kinh nặng: cố định bằng phương pháp làm cứng đốt sống.
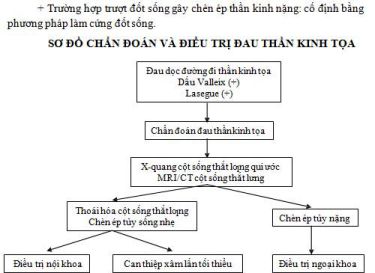
SƠ ĐỒ CHẨN ĐOÁN VÀ ĐIỀU TRỊ ĐAU THẦN KINH TỌA
phác đồ điều trị đau thần kinh tọa
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
a) Rối loạn vận động chi dưới
Tổn thương thần kinh tọa tiến triển gây hạn chế vận động một phần hoặc hoàn toàn liệt chi dưới.
b) Rối loạn cảm giác chi dưới
Một biểu hiện tổn thương thần kinh tọa thường gặp là tê buốt quanh khớp háng, mặt sau chân và lòng bàn chân, gây yếu chân. Khi có tê buốt và giảm vận động chân, bệnh nhân cần được điều trị kịp thời.
c) Rối loạn cơ vòng (cơ tròn)
Một tiến triển và biến chứng của tổn thương thần kinh tọa là giảm hoặc mất chức năng cơ vòng đường ruột và bàng quang. Trong trường hợp đau thần kinh tọa cấp tính kèm các triệu chứng bí tiểu tiện, hoặc đại tiểu tiện không tự chủ, bệnh nhân cần được nhập viện ngay để được phẫu thuật giải ép cấp cứu
6. THEO DÕI VÀ QUẢN LÝ
Đau thần kinh tọa do các nguyên nhân thoái hóa hay bệnh lý đĩa đệm, hẹp ống sống, mặc dù có đáp ứng với điều trị nội khoa hoặc phẫu thuật song thường tái phát nên cần các biện pháp bảo vệ cột sống kết hợp (thay đổi lối sống, có các biện tránh cho cột sống bị quá tải, nên bơi hàng tuần).
Nên mang đai lưng sau phẫu thuật ít nhất 1 tháng khi đi lại hoặc ngồi lâu.
Nếu do các nguyên nhân ác tính tại chỗ hoặc di căn, cần kết hợp điều trị ung thư (hóa trị, xạ trị), tuy nhiên tiên lượng dè dặt
Tái khám định kỳ sau điều trị nội khoa hoặc ngoại khoa theo hẹn
7. PHÒNG BỆNH
Giữ tư thế cột sống thẳng đứng khi ngồi lâu hoặc lái xe, có thể mang đai lưng hỗ trợ.
Tránh các động tác mạnh đột ngột, sai tư thế, mang vác nặng
Luyện tập bơi lội hoặc yoga giúp tăng sức bền và sự linh hoạt khối cơ lưng, ngăn ngừa tái phát.
TÀI LIỆU THAM KHẢO
Bradley WG, et al; “Neurology in Clinical Practice”; 5th Philadelphia, Pa.: Butterworth-Heinemann Elsevier; 2008.
Knight CL, et al; “Treatment of acute low back pain”; http://www.uptodate.com/index. Accessed 9, 2012.
Hsu PS, et al; “Lumbosacral radiculopathy: Pathophysiology, clinical features and diagnosis”; http://www.uptodate.com/index. Accessed 2, 2012.
Levin K, et al; “Acute lumbosacral radiculopathy: Prognosis and treatment”; http://www.uptodate.com/index. Accessed 2, 2012.
Van Tulder M, Peul W, Koes B; “Sciatica: what the rheumatologist needs to know‟‟; Nat Rev 2010;6(3):139-45