ĐẠI CƯƠNG
Thuật ngữ
Electroencephalography: ghi điện não.
Electroencephalogram: điện não đồ.
Định nghĩa
Phương pháp ghi điện não (thông thường) là sự lưu ghi lại những dao động điện thế của các tế bào não lan tỏa ra ngoài da đầu. ở người khỏe mạnh, hộp sọ bình thường, điện thế này thường dao động từ 10 – 100pV và có dải tần số khoảng 4 – 30Hz (hertz) hay ck/gy.
Lịch sử và xu hướng phát triển
Lịch sử
Năm 1875, R.Caton (London) lần đầu tiên ghi được các sóng điện não của động vật có vú. Những năm sau đó đã có nhiều tác giả làm được việc này. Do sự phát triển của khoa học chưa được như ngày nay nên các đạo trình ghi khi đó không được khuếch đại và các tần số nhiễu không được lọc thỏa đáng, vì vậy, sóng điện não có biên độ rất nhỏ, không ổn định và chưa đạt được mức độ ý nghĩa cần thiết.
Năm mươi năm sau (1924), H.Berger lần đầu tiên ghi được sóng điện não ở người. Năm 1929, tác giả mới thông báo lần đầu tiên những nghiên cứu của mình. Năm 1939 ông đã mô tả tất cả những đặc điểm chính của các sóng điện não đồ bình thường và bệnh lý.
Mãi tới năm 1934, nhà sinh lý học Andrian cùng với Mathews mới minh chứng được các kết quả nghiên cứu của Berger, sau đó điện não đã gây tiếng vang lớn trong y giới toàn cầu và tạo đà cho những nghiên cứu tích cực hơn về điện não sau này.
Năm 1932 – 1935, Tonies phát minh ra máy ghi điện não bằng mực, đánh dấu sự khởi đầu giai đoạn ghi điện não thường quy trên lâm sàng.
Năm 1932, Kornmũller đã xác định được sự khác nhau của hoạt động điện não trên các vùng khác nhau của não bộ. Chính tác giả là người đầu tiên nhận biết được ý nghĩa của các điện thế co giật trong chẩn đoán động kinh.
Năm 1935: Gibbs, Davis và Lennox phát hiện các kiểu điện não đồ khác nhau ở các loại cơn động kinh khác nhau.
Năm 1936, Walter đã lưu ý rằng các ổ sóng delta là các biểu hiện rối loạn khu trú về điện não trên bệnh nhân u não.
Càng ngày điện não càng được nghiên cứu và phát triển, ngày nay ghi điện não đã trở thành một phương pháp chẩn đoán lâm sàng rất quan trọng trong chuyên ngành thần kinh học và chấn thương thần kinh.
Hướng phát triển
Ngày nay ghi điện não được ứng dụng rộng rãi và có ý nghĩa rất to lớn trong chẩn đoán và theo dõi động kinh, trong cấp cứu điều trị tích cực, trong nghiên cứu giấc ngủ, các trạng thái ý thức cũng như nghiên cứu nhịp sinh học.
Về thời gian ghi, ngày nay có các hình thức ghi như sau:
+ Ghi điện não thường quy: ghi từ 20 phút đến 1 giờ.
+ Ghi điện não kéo dài: ghi từ 1 giờ đến 6 giờ.
Trong hai phương pháp ghi trên bệnh nhân ngồi yên tĩnh trên ghế ghi điện não chuyên dụng với quy trình ghi thường quy.
+ Điện não di động (mobile EEG): kéo dài 6 đến 24 giờ. Phương thức truyền dẫn tín hiệu trong cách ghi này có thể là dây dẫn, vô tuyến, cassette có hoặc không kèm theo video. Các trang bị và phương tiện kỹ thuật của phương thức ghi này tạo thành một “Đơn vị chẩn đoán chức năng thần kinh đồng bộ cao cấp”, nó cho phép ghi điện não của bệnh nhân trong khi họ di chuyển tự do (mobile), hay bán tự do (semimobile) trong phòng kỹ thuật hoặc theo dõi điện não bệnh nhân trong khi sinh hoạt tự do trong các môi trường xã hội. Hơn nữa, với việc ứng dụng điện não – vidéo, các rối loạn vận động, hành vi tác phong… tương ứng của bệnh nhân cũng có thể được ghi lại dưới dạng phim ảnh đồng thời với việc ghi điện não, có vai trò rất lớn trong chẩn đoán và nghiên cứu phân loại động kinh.
- Số kênh điện não: một máy ghi điện não có thể có 8, 12, 21, 36… kênh. Điện não càng nhiều kênh thì khả năng loại trừ nhiễu và phân biệt chênh lệch điện não hai bán cầu càng lớn.
- Phương thức lưu giữ hình ảnh: thay vì ghi ra giấy như trước kia, ngày nay điện não đã được vi tính hóa và lưu giữ bằng băng, đĩa… đảm bảo những ưu điểm gọn, nhẹ và thuận tiện, nhanh khi cần trao đổi thông tin.
CHỈ ĐỊNH
Trong điều trị
- Các rối loạn hoạt tính điện não khu trú hoặc lan tỏa; đặc biệt điện não đồ được chỉ định trong các trường hợp:
+ Khẳng định chẩn đoán động kinh.
+ Tìm kiếm ổ tổn thương khu trú (u, thiếu máu, chấn thương…), tổn thương đa ổ (di căn).
+ Các rối loạn chuyển hóa, ngộ độc (đặc biệt ngộ độc thuốc ngủ), các phản ứng viêm (viêm não toàn bộ, bệnh Creutzfeld – Jacob).
- Theo dõi kết quả điều trị động kinh và phục hồi các tổn thương não.
Trong nghiên cứu
Nghiên cứu hoạt động điện não trong giấc ngủ.
Nghiên cứu hoạt động điện não cùa các trạng thái ý thức khác nhau.
Nghiên cứu tác dụng của các hoạt chất và các điều kiện môi trường lên hoạt động điện não.
MỘT SỐ ĐIỂM LƯU Ý VỀ KỸ THUẬT
Cách mắc điện cực
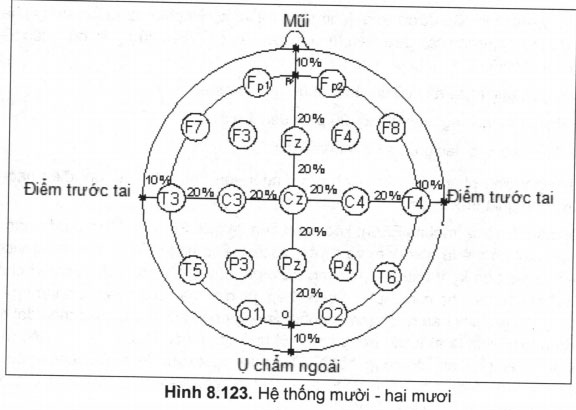
– Điện cực được mắc theo hệ thống mười – hai mươi, đây là sơ đồ chuẩn quốc tế (hình 8.123).
Một số biện pháp kích hoạt trong khi ghi điện não
Các phương pháp hoạt hóa chính (theo Maller, 1972) Để nâng cao khả năng chẩn đoán của điện não đồ, trọng khi ghi người ta vận dụng một số kỹ thuật nhằm làm những thay đổi đã có trên điện não đồ xuất hiện rõ rệt hơn hoặc khêu gợi cho các thay đổi còn tiềm ẩn sẽ xuất hiện trên băng ghi điện não. Các kỹ thuật đó được gọi là biện pháp tăng hoạt tính, các biện pháp hoạt hóa hay kích hoạt điện não.
Các biện pháp hoạt hóa chính (Miiller, 1972)
Sinh lý
Nhắm mở mắt (phản ứng Berger).
Tăng thông khí (hyperventilation).
Điện não ngủ (sleep EEG).
Điện não sau “đêm trắng”.
Kích thích cảm giác hoặc tiền đình.
Hoạt hóa
Cảm xúc
Vật lý
Kích thích ánh sáng (photostimulation).
Kích thích âm thanh (phonostimulation).
Kích thích nhiệt hoặc điện.
Ép động mạch cảnh, động mạch đốt sống.
Nghiệm pháp nước
Hóa học
- Thuốc hưng thần (analeptic).
- Thuốc gây mê, ngủ, an thần.
- Thuốc tâm thần.
- Thiếu oxy.
- Rượu.
- Các loại khác (ví dụ: insulin, tolbutamid).
Các biện pháp hoạt hóa, tùy theo từng đặc điểm bệnh lý có thể luôn gắn với các nguy cơ biểu hiện bệnh lý trên lâm sàng.
Đặc biệt trong trường hợp có tăng hoạt tính co giật, khi hoạt hóa bằng các biện pháp trên có thể gây cơn co giật trên lâm sàng hoặc chí ít thì cũng gây cho bệnh nhân cảm giác khó chịu, vì vậy, chỉ định các nghiệm pháp cần hết sức thận trọng và với trách nhiệm cao.
Trong các trường hợp nghi ngờ việc vận dụng biện pháp hoạt hóa có thể gây hậu quả lâm sàng, kỹ thuật viên ghi điện não cần phải xin ý kiến quyết định của bác sĩ.
Các phương pháp cụ thể
Tăng thông khí
Đây biện pháp được vận dụng thường xuyên nhất.
Phương pháp và cơ chế: bệnh nhân thở nhanh và sâu (12-60 nhịp/phút) trong vòng 3 – 5 phút, như vậy C02 được thải ra nhiều hơn và tình trạng giảm phân áp C02 (hypocapnie) trong máu và tình trạng kiềm hóa được thiết lập, đây là yếu tố quan trọng dẫn tới co mạch và giảm tưới máu não. Ngoài ra giảm phân áp C02 và tình trạng kiềm hỏa làm tăng tình trạng kích thích tế bào thần kinh.
Chống chỉ định:
+ Tăng huyết áp nặng.
+ Suy tim mất bù.
+ Tăng áp lực nội sọ.
+ Bệnh phổi nặng.
+ Chảy máu dưới nhện.
Tùy theo lứa tuổi, tùy theo từng cá thể mà phạm vi cơ chế tác dụng có khác nhau, ở người lớn thay đổi điện não xảy ra muộn và mức độ nhẹ, ở trẻ em biểu hiện rõ rệt hơn.
Biểu hiện thay đổi điện não đồ trong trường hợp thực hiện tốt nghiệm pháp:
+ Trong trường hợp bình thường các sóng điện não sẽ giảm biên độ, tăng tần số.
+ Trường hợp bệnh lý: xuất hiện nhịp chậm (3 – 5ck/gy) thành chùm, các điện thế tăng đồng bộ, các thay đổi khu trú. Các thay đổi trên xuất hiện đột ngột và giảm chậm hơn trong thời gian từ 60 đến 90 giây (ở trẻ em) và không quá 30 giây (ở người lớn). Trong trường hợp hạ đường huyết thở nghiệm pháp có thay đổi mạnh, trong khi tăng đường huyết hâu như không có thay đổi gì.
- Ý nghĩa các thay đổi bệnh lý: không đặc hiệu (trừ trường hợp xuất hiện các điện thế tăng đồng bộ).
Kích thích ánh sáng
Thường xuyên được vận dụng.
Phương pháp và cơ chế: kích thích được dùng là chớp sáng nhịp, với nhiều tần số khác nhau (nhưng thường được sử dụng là tần số 12 và 20 chu kỳ/giây), nguồn sáng để cách xa mặt bệnh nhân khoảng 10 – 20cm, có thể là kích thích đơn lẻ hoặc kích thích đỏl với cường độ ánh sáng khoảng 0,5 – 2J, thời khoảng 10|iS. Cơ chế sinh lý bệnh tương đối phức tạp, trong đó sự thay đổi trạng thái từ ức chế sang hưng phấn và ngược lại của hệ thống đồi thị – vỏ não đóng vai trò chính.
Đáp ứng:
+ Bình thường: có đồng bộ hóa hoạt tính điện não vùng chẩm với tần số kích thích (photic driving), rất hiếm khi thay có các điện thế lạ xuất hiện đơn lẻ.
+ Bệnh lý: rất có ý nghĩa trên lâm sàng là các phản ứng co cơ (photomyoclonic) hoặc phản ứng co giật (photoconvulsive reaction).
- Phản ứng co cơ: biểu hiện trên điện não đồ là các điện thế co cơ đồng điệu nhịp với kích thích, xuất hiện ợ các đạo trình trước não, biểu hiện lâm sàng và điện học là tình trạng tăng phản xạ chớp mắt (blink reflex) và không phản ánh tình trạng tăng khả năng co giật. Đáp ứng này còn tồn tại tới khi kích thích đã chấm dứt; hiếm thấy ở trẻ em, thường thấy ở các bệnh nhân khoảng 40 tuổi và thấy ở phụ nữ nhiều gấp đôi nam giới.
Ý nghĩa bệnh học của phản ứng co cơ: thường gặp trong ngộ độc, tăng urê huyết, nghiện rượu, hội chứng cai, rối loạn điện giải, Migraine.
- Phản ứng co giật: thường biểu hiện dưới dạng phức bộ nhọn – sóng không đều đặn hoặc các chùm theta, delta xen kẽ các gai nhọn. Phân bố lan tỏa và vẫn còn tồn tại khi kích thích đã chấm dứt. Trên lâm sàng biểu hiện là co giật cơ, nhịp tim chậm, cơn vắng, thậm chí là các cơn co cứng – co giật. Phản ứng này thường gặp ở trẻ em tuổi học đường, ờ các bé gái gấp đôi bé trai.
Nói chung, cả hai phản ứng đều phản ánh một tình trạng tăng mẫn cảm với ánh sáng, phụ thuộc lứa tuổi, phụ thuộc giới tính và có cùng một đặc điểm di truyền. Biểu hiện rõ rệt là tính di truyền của phản ứng co giật, người ta thấy ở các thành viên họ hàng của bệnh nhân động kinh, tuy họ không có cơn co giật trên lâm sàng nhưng có phản ứng co giật dương tính trên điện não đô. Đối với trẻ em, phản ứng co giật phải được coi là một nguy cơ động kinh lâm sàng và sẽ có tiên lượng không thuận lợi (sớm phát bệnh, đáp ứng điều trị kém).
Điện não ngủ
Xuất phát từ khả năng thực tế, điện não ngủ chỉ ghi được trong một giai đoạn ngắn (gọi là điện não đồ ngủ ngắn hay short – sleep EEG). Trong điều kiện của một buồng ghi điện não thông thường hoặc trong buồng tối thì khả năng đạt được giấc ngủ sinh lý với các giai đoạn khác nhau là rất khó khăn, vì vậy, trong những trường hợp nhất định có thể phải dùng thuốc ngủ nhẹ, tác dụng ngắn và không có ảnh hưởng lâu dài (hạn chế tối đa khả năng gây tăng hoạt beta). Tùy từng labo mà các thuốc được sử dụng có khác nhau.
Có ý nghĩa trong chẩn đoán động kinh (biểu hiện tăng khả năng co giật) là những điện thế tăng đồng bộ xuất hiện trong tất cả các giai đoạn của giấc ngủ, rất hiếm trường hợp thấy phức bộ nhọn – sóng. Các biểu hiện trên thường xuất hiện nhiều trong khi mới ngủ hoặc khi thức giấc.
Điện não đồ ngủ hầu như chỉ được chỉ định trong chẩn đoán động kinh và nghiên cứu sinh lý giấc ngủ, ý nghĩa nhất là phục vụ việc xếp loại các cơn động kinh chưa rõ ràng trên lâm sàng, trong đó độ nhậy của phương pháp đối với các loại cơn khác nhau cũng khác nhau. Nhậy nhất là đối với các cơn tâm thần vận động, các cơn động kinh xảy ra trong khi ngủ và rất ít tác dụng đối với các cơn vắng. Tuy nhiên, cũng cần lưu ý rằng tỷ lệ dương tính giả của phương pháp cũng tương đối cao (từ 20-30%). Đối với loại cơn xuất hiện khi tỉnh giấc thì khả năng chẩn đoán của điện não sau đêm trắng sẽ tốt hơn.
Điện não sau đêm trắng
Điện não đồ được ghi sau một đêm bệnh nhân thức trắng tự nhiên (không dùng các loại chè, cà phê hay các thuốc hưng phấn khác), về kỹ thuật không cần thêm trang thiết bị bổ sung; chỉ định như chỉ định cho các trường hợp ghi điện não ngủ, có nghĩa là nhằm mục đích phân loại các cơn động kinh chưa rõ ràng. Kỹ thuật ghi như điện não đồ tiêu chuẩn, gồm cả tăng thông khí và trong trường hợp cần thiết sẽ sử dụng cả kích thích ánh sáng.
Các phương pháp hoạt hóa khác
Bao gồm các phương pháp hoạt hóa mà ngày nay hầu như không được ứng dụng trong lâm sàng mà chỉ còn ý nghĩa lịch sử.
Hoạt hóa bằng các thuốc:
+ Cardiazol (trong thực tế không chỉ gây thay đổi ở bệnh nhân động kinh mà cả ở người bình thường, hơn nữa liều đạt ngưỡng co giật trên điện não đồ ở bệnh nhân động kinh và người bình thường không có gì khác nhau), vì vậy ít có ý nghĩa trên lâm sàng.
+ Megimid – eukraton: tiêm 50 – 55mg đường tĩnh mạch theo một quy trình nhất định (theo Christian: đầu tiên tiêm tĩnh mạch 50mg trong vòng 2 phút, chờ 5 phút sau đó cứ 15 phút tiêm tiếp tục 5mg, cho tới khi có tác dụng trên sống điện não, tổng liều khoảng 150mg).
+ Chlorpromazin: có tác dụng gây cơn động kinh, pha 35 – 50mg megaphen với 18ml dung dịch muối sinh lý, tiêm tĩnh mạch mỗi phút 02ml (theo Fũnfgeld).
+ Aneuxol (aminophenazon): thuốc có tác dụng gây cơn động kinh cục bộ phức tạp hóa điển hình trên lâm sàng hoặc ít nhất cũng gây được các biến đổi điện não đồ tương ứng. Liều lượng: tối đa 5ml trong 5 phút, với liều này thậm chí ở một số người bình thường cũng thể có cơn động kinh cục bộ phức tạp hóa, vượt quá liều này người bình thường cũng có thể có cơn động kinh co cứng – co giật. Đối với các loại cơn khác thuốc không có ý nghĩa.
- Hoạt hóa triplex: là phương pháp kết hợp ba loại hoạt hóa như tăng thông khí, ánh sáng nhịp và tiêm cardiazol tĩnh mạch. Đây là phương pháp hoạt hóa mạnh và có nguy cơ gây cơn lâm sàng cao.
- Các phản xạ tuần hoàn: các phản xạ như nghiệm pháp Valsava, ấn nhãn cầu, ép động mạch cảnh, xoa xoang cảnh được ứng dụng để chẩn đoán phân biệt các cơn ngất trên lâm sàng. Tuy nhiên, cần hết sức thận trọng khi chỉ định trên những bệnh nhân cao tuổi (nguy cơ giảm nhịp tim, hạ huyết áp và đình thất). Trong các phương pháp trên, ép động mạch cảnh có ý nghĩa nhiều hơn cả. Ép động mạch cảnh: phương pháp hoạt hóa này gắn với nguy cơ giảm nhịp tim, đình thất và kích thích theo cả xoang cảnh vốn đã mẫn cảm, hậu quả cuối cùng là tình trạng thiếu máu nghiêm trọng, vì vậy, một khi bắt buộc phải chỉ định thì phải được tiến hành hết sức cẩn thận và phải do người có kinh nghiệm làm.
Hiệu ứng trên điện não đồ là các ổ sóng theta, delta xuất hiện đồng thời, thoáng qua, tập trung tại vùng thái dương. Đó là biểu hiện thiểu năng tuần hoàn hệ cảnh và hệ sống – nền, xa hơn nữa là biểu hiện của huyết khối động mạch cảnh bên đối diện. Tuy rằng có nguy cơ biến chứng là các cơn động kinh kéo dài hoặc thậm chí trạng thái động kinh thì tỷ lệ 0,2% cũng được coi là ít.
- Nghiệm pháp “uống nước và kháng bài niệu”: buổi sáng lúc đói, uống 2 lần, mỗi lần 500ml nước, cách nhau 1 giờ, sau 30 phút tiêm bắp 1ml hormon kháng bài niệu (antidiuretic hormon) pitressin, qua đó những thay đổi co giật đặc hiệu có thể xuất hiện.
- Các nghiệm pháp khác: thở oxy nguyên chất hoặc hô hấp trong tình trạng thiếu oxy có thể gây các rối loạn kịch phát, tương tự như vậy đối với nitơ.
MỘT SỐ KHÁI NIỆM TRONG ĐIỆN NÃO
Các đại lượng của một hoạt động điện não
Mỗi loại sóng điện não (hay cũng có thể gọi là mỗi loại hoạt động điện não) được đặc trưng bởi các đại lượng: tần số, biên độ, chỉ số.
Tần số (frequency)
Tần số của một sóng điện não là số lượng các sóng xuất hiện trong khoảng thời gian 1 giây, đơn vị tính là chu kỳ/giây (ck/gy). Tần số là một trong những tiêu chí quan trọng để phân loại và nhận biết một loại sóng điện não.
Ví dụ:
- Tần số của sóng beta 14 – 34ck/gy.
- Sóng alpha là 8 – 13ck/gy.
- Sóng theta 4 – 7ck/gy.
- Sóng delta 0,5 – 3ck/gy.
- Sống dưới delta < 0,5ck/gy.
- Sóng gamma có tần số trên 34ck/gy.
Biên độ (amplitude)
Biên độ là đại lượng tính từ điểm cực tiểu đến điểm cực đại của một sóng điện não, đơn vị tính là microvolt (pV). Mỗi loại sóng điện não có một khoảng biên độ nhất định. Ví dụ:
- Biên độ sóng delta khoảng 20pV.
- Sóng theta có biên độ khoảng 20pV.
- Sóng alpha khoảng 50 – 70|iV, cũng có khi từ 10 – 100|iV…
Chỉ số (index)
Là tỷ lệ của tổng số thời khoảng xuất hiện của một sóng điện não nào đó (được tính bằng centimet) đo được trên một mét chiều dài của bản ghi điện não chia cho 100, đơn vị tính là phần trăm [%],
Một số khái niệm
Cách xuất hiện
Một loại sóng điện não nếu xuất hiện trên một đạo trình của điện não đồ theo kiểu từng sóng đơn lẻ được gọi là “lẻ tẻ”.
Nhiều sóng nối tiếp nhau liên tục gọi là “thành nhịp” (hay tạo nhịp, thành nhóm) và xuất hiện trong nhiều giây gọi là “thành serie” hay “thành chuỗi”.
Nếu một hoạt động sóng xuất hiện và chấm dứt đột ngột trên một đạo trình ghi điện não, có biên độ và tần số khác biệt rõ rệt với sóng nền của đạo trình, làm gián đoạn nhịp sóng cơ bản vốn có của đạo trình đó hoặc xuất hiện và tăng biên độ rất nhanh được gọi là “kịch phát sóng”. Kịch phát sóng có thể đều đặn hoặc không đều đặn.
+ Kịch phát sóng được coi là bình thường nếu gặp trong tăng thông khí hoặc ở người đang ngủ được đánh thức dậy.
+ Một số dạng kịch phát sóng:
- Kịch phát delta đối xứng, lan tỏa, đồng bộ: gặp ở bệnh nhân động kinh toàn thể vô căn hoặc tiên phát và thường kèm theo những biểu hiện bất thường khác trên điện não đồ. Dạng kịch phát này cũng có thể thấy ở động kinh thứ phát do ổ tổn thương khu trú ở một bán cầu đại não, đặc biệt khi ổ tổn thương nằm ở gần đường giữa, khi đó sự đồng bộ được gọi là thứ phát
- Kịch phát nhọn – sóng đồng bộ: thấy ở bệnh nhân có tổn thương cấu trúc dưới lều hoặc tổn thương đường giữa, ngoài ra còn có thể quan sát thấy ở một người bất kỳ không bị động kinh hoặc ở người nhà của bệnh nhân bị động kinh toàn thể nguyên phát.
- Hoạt tính delta cách hồi nhịp nhàng (intermittent rhythmic delta activity hay FIRDA) ưu thế tại vùng trán ở người lớn và biểu hiện rõ tại vùng chẩm ở trẻ em, phản ánh một tổn thương thực thể hoặc do chèn ép và xoắn vặn các cấu trúc đường giữa dưới vỏ cũng như một tổn thương sâu ở thùy trán.
- Kịch phật nhiều kiểu khác nhau: có thể thấy trên điện não của các bệnh nhân không hề có bất thường cấu trúc giải phẫu não bộ, ở điện não trong hoặc ngoài cơn của các bệnh nhân động kinh và ở các bệnh nhân có bệnh chuyển hóa cũng không phải hiếm gặp.
- Kiểu kịch phát – dập tắt (so – called burst – suppression pattern): đặc trưng bởi sự kịch phát của các sóng điện não với biên độ lớn và các tần số hỗn hợp khác nhau xen giữa là các khoảng yên tĩnh hoặc dập tắt điện não kéo dài vài giây hoặc hàng phút. Hiện tượng này xảy ra lan tỏa trong giai đoạn hôn mê sâu hoặc ở bệnh nhân hôn mê do quá liều thuốc ức chế trung ương thần kinh, các bệnh nhân bị bệnh não nặng nề lan tỏa và ở bệnh nhân thiếu oxy. Tiên lượng tùy thuộc vào từng tình trạng của bệnh (hình 8.124).
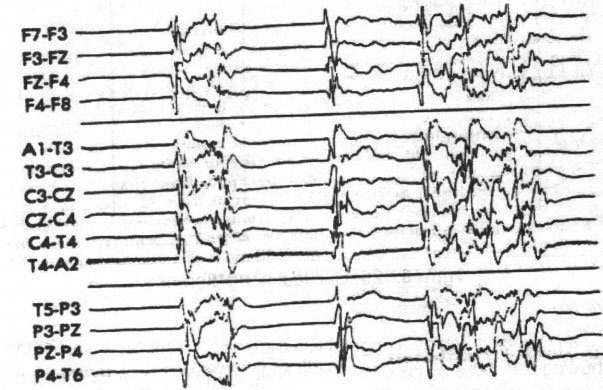 Hình 8.124. Kiểu kịch phát – dập tắt
Hình 8.124. Kiểu kịch phát – dập tắt
- Kịch phát tái diễn chậm – sóng nhọn: các sóng nhọn và sóng chậm xuất hiện đều đặn thành phức hợp có chu kỳ, lan tỏa thường gặp trong viêm xơ não toàn bộ bán cấp (subacute sclerosing panencephalitis), bệnh Creutzfeldt – Jacob, cũng có khi thấy ở bệnh nhân suy gan; cũng có khi biểu hiện dưới dạng phóng điện kiểu động kinh một bên có chu kỳ (periodic lateralized epileptiform discharges, viết tắt là PLED) và thường do tổn thương một bán cầu đại não (do u não hoặc nhồi máu não) v.v…
Vị trí xuất hiện và tính đồng bộ
- Đồng bộ (synchron): tại một thời điểm, một loại sóng nào đó xuất hiện đồng thời trên nhiều đạo trình khác nhau.
- Không đồng bộ (asynchron): tại một thời điểm, một loại sóng điện não nào đó không cùng xuất hiện trên các đạo trình.
- Lan tỏa: là sự xuất hiện đồng thời của một sóng điện não nào đó trên các đạo trình tương ứng của cả hai bán cầu.
- “Khu trú” hay “thành ổ”: sự xuất hiện của một loại sóng điện não nào đó tập trung tại một vùng nhất định của các đạo trình.


