Vitamin D là một dưỡng chất và là một chất tiền hormon chủ yếu được điều hòa bởi các yếu tố môi trường như chế độ dinh dưỡng và tiếp xúc với ánh nắng mặt trời. Có một số dạng dinh dưỡng của vitamin D; được biết đến nhiều nhất là vitamin D3 (cholecalciferol) là dạng được tổng hợp trong da của động vật và vitamin D2 (ergocalciferol) là dạng được chiết suất từ thực vật. Trong chương này, khi nói đến vitamin D, chúng tôi muốn nói tới vitamin D2 hoặc vitamin D3. Những hợp chất mẹ này là trơ về mặt sinh học. Để có được hoạt tính sinh học, vitamin D phải trải qua một phản ứng hợp nước đầu tiên (hydroxylation) tại gan thành 25(OH) vitamin D (25[OH]D) và sau đó trải qua phản ứng hợp nước thứ hai ở thận để chuyển thành dạng hormon có hoạt tính là 1α,25(OH)2D.
Vai trò chính của vitamin D trong cơ thể là tham gia vào quá trình điều hòa hằng định nội môi của canxi và phốt pho và tình trạng thiếu hụt vitamin D dẫn đến cân bằng của các khoáng chất này nghiêng về chiều âm và gây chứng nhuyễn xương. Tuy vậy, vitamin D còn có vai trò rộng hơn nhờ việc phát hiện ra thụ thể của vitamin D (VDR) và sản xuất ở ngoài thận vitamin D có hoạt tính ở hầu hết các tổ chức của cơ thể. Những phát hiện trên đã mở ra một lĩnh vực nghiên cứu mới về tác dụng sinh và dược lý của vitamin D.
TỔNG HỢP VITAMIN D
Da là một cơ quan chính chịu trách nhiệm sản xuất vitamin D. Tiếp xúc với ánh sáng mặt trời, đặc biệt là với tia photon cực tím B (UVB) có bước sóng trong khoảng 290 và 315nm gây một sự phân quang của 7-dehydrocholesterol (DHC) ở trong da (7-DHC hoặc provitamin D3) thành chất tiền vitamin D3, chất này đồng phân hóa thành vitamin D3. Vitamin D3 gắn với protein mang vitamin D (DBP) và được vận chuyển trong hệ tuần hoàn.
Tổng hợp vitamin D3 ở da phụ thuộc vào lượng tia photon cực tím B (UVB) đâm xuyên qua lớp thượng bì. Một loạt các yếu tố ảnh hưởng đến quá trình tổng hợp vitamin D ở da như thời gian tiếp xúc với ánh nắng, sử dụng các kem chống nắng vì quá cảnh giác với nguy cơ ung thư da, ở các vĩ độ khác nhau, mùa trong năm, lượng melanin của da và tình trạng giảm nồng độ 7-DHC trong lớp thượng bì theo tuổi. Ví dụ, kem chống nắng có chứa yếu tố bảo vệ đối với ánh sáng mặt trời (SPF) số 8 làm giảm sản xuất vitamin D3 tới 98%. Nồng độ của tiền chất vitamin D trong da của những người da trắng đạt tình trạng cân bằng trong vòng 20 phút tiếp xúc với tia cực tím, nhưng phải mất một khoảng thời gian dài hơn gấp 3 đến 6 lần ở những người có da mầu tối mới đạt được nồng độ cân bằng tương đương. Phơi nắng kéo dài không gây tăng nồng độ vitamin D3 đến ngưỡng độc do bản thân ánh sáng mặt trời lại gây tình trạng quang giáng tiền chất vitamin D3 và vitamin D3 do đó điều hòa tổng lượng vitamin D trong hệ tuần hoàn và ngăn ngừa tình trạng ngộ độc.
KHẨU PHẦN VITAMIN D NHẬP QUA CHẾ ĐỘ DINH DƯỠNG
Vitamin D là một chất hòa tan trong mỡ. Nó chủ yếu được hấp thụ ở phần trên của ruột non. Hấp thu Vitamin D trong thức ăn cần có muối mật và bề mặt hấp thu tại ruột lành lặn. Các tế bào ruột hấp thu vitamin D theo cơ chế khuếch tán thụ động và sau đó tiết vào hệ thống bạch huyết dưới dạng các vi thể nhũ chấp (chylomicrons). Enzym lipoprotein lipase trong tế bào nội mạc sẽ thủy phân triglycerid từ các vi thể nhũ chấp để tạo nên các căn dư vi thể nhũ chấp, và nhưng cặn dư này sẽ nhanh chóng được gan loại bỏ. Một phần lớn vitamin D được chuyển hóa theo cách này.
Chỉ có một số ít thức ăn thường được sử dụng hàng ngày là nguồn cung cấp tốt vitamin D một cách tự nhiên. Cá là nguồn thức ân tự nhiên chính cung cấp vitamin D3 qua chế độ ăn; 100g cá hồi thiên nhiên cung cấp 600 đến 1000 IU vitamin D. Một khối lượng tương tự đối với cá thu, các trích, hoặc cá ngừ cung cấp khoảng 200 đến 300 IU, trái lại dầu gan cá tuyết (1 thìa cà phê) cung cấp khoảng 600 đến 1000 IU và lòng đỏ trứng có 20 IU vitamin D2 và D3. Chỉ có một vài nguồn cấp vitamin D2 được ăn vào thường xuyên; nấm shiitake phơi khô là một nguồn cung cấp vitamin D2 tốt. ở Mỹ, nguồn thực phẩm chính cung cấp vitamin D là các thức ăn thêm. Ví dụ một cốc sữa, nước cam, sữa chua bổ sung dinh dưỡng (8 aoxơ); bơ bổ sung dinh dưỡng (nặng khoảng 3 aoxơ) hoặc một xuất ngũ cốc bổ sung dinh dưỡng cho bữa điểm tâm sáng cung cấp 100 IU vitamin D3. Các trẻ sơ sinh được điều dưỡng viên nuôi dưỡng phải được bổ sung vitamin D hoặc cho tiếp xúc với ánh nắng mặt trời để đảm bảo khẩu phần vitamin D thỏa đáng do sữa mẹ là một nguồn cấp rất kém đối với vitamin này.
Khẩu phần vitamin D nhập vào qua chế độ ăn dao động từ 90 lU/ngày đến 212- 392 lU/ngày đối với quần thể dân chúng khác nhau tại Hoa Kỳ đã được đánh giá qua nghiên cứu điều tra về Thăm khám và Dinh dưỡng sức khỏe Quốc gia (NHANES) lần thứ III. Tiếp xúc toàn thân với ánh nắng mặt trời trong 15 phút dễ dàng cung cấp 10000 lU/ngày cho một người lớn da trắng. Lượng vitamin có được này nhiều gấp 50 đến 100 lần lượng vitamin D trung bình cung cấp từ khẩu phần thức ăn. Do đó, nguồn cấp từ khẩu phần thức ăn không phải là nguồn quan trọng để duy trì nồng độ vitamin D ờ người tiếp xúc đủ với ánh nắng mặt trời thỏa đáng.
Chuyển hóa của vitamin D
Một khi vitamin D đi vào tuần hoàn từ da hoặc từ hệ bạch huyết thông qua ống ngực, nó nhanh chóng được dự trữ vào mở hoặc được chuyển hóa tại gan. Dự trữ vitamin D trong mỡ được sử dụng vào mùa đông; tuy vậy, những người béo phì chỉ có thể tăng nồng độ vitamin D trong máu bằng một nửa so với người cỏ cân nặng bình thường. Bước đầu tiên trong quá trình hoạt hóa chuyển hóa vitamin D là phản ứng hydroxyl hóa (hydroxylation) của carbon tại vị trí 25 và quá trình này xảy ra chủ yếu tại gan. Một số cytochrom P-450 của gan đã được chứng minh là có hoạt tính hydroxyl hóa carbon 25 của các phức chất vitamin D. CYP2R1, có mặt ở gan và tinh hoàn, dường như là enzym 25-hydroxylase có hoạt tính hydroxyl hóa carbon 25 mạnh nhất tham gia vào quá trình chuyển hóa của cả vitamin D2 và vitamin D3. Đột biến của gen CYP2R1 đã được phát hiện ờ các bệnh nhân có nồng độ 25(OH)D thấp và bệnh nhân bị còi xương. 25(OH)D là dạng lưu hành chính trong tuần hoàn của vitamin D và có nửa đời sống trong tuần hoàn ở người là 10 ngày đến 3 tuần. Phản ứng hydroxyl hóa của carbon 25 tại gan được điều tiết không tốt. Nồng độ 25(OH)D huyết thanh tăng tương ứng với mức tổng hợp tại da và khẩu phần nhập vitamin D từ chế độ ăn, vì vậy là một chỉ điểm tốt nhất của tình trạng vitamin D (Hình 24-1).
Bước thứ 2 trong quá trình hoạt hóa vitamin D là sự hình thành 1α, 25-dihydroxyvitamin D (1,25[OH]2D bời enzym 1a-hydroxylase có chủ yếu ở thận. Nửa đời sống của 1,25(OH)2D trong tuần hoàn người vào khoảng 4 đến 6 giờ. Những khuyết tật bẩm sinh trong quá trình giải mã enzym 1α-hydroxylase tại các tế bào ống thận gây ra bệnh còi xương phụ thuộc vitamin D typ 1. Nhiều tế bào và mô khác nhau như tiền liệt tuyến, tuyến vú, đại tràng, phổi, rau thai, tế bào (3 của tiểu đảo tụy, tế bào xương, các tế bào miễn dịch được hoạt hóa, các tế bào thành mạch máu và tế bào cận giáp điều hòa tác dụng của 1a-hydroxylase và có thể chuyển 25(OH)D thành dạng hormon có hoạt tính. Tăng sản xuất tại chỗ vitamin D có hoạt tính này sẽ đóng vai trò như một yếu tố tự hormon – cận hormon (autocrine-paracrin factor), một yếu tố then chốt trong chức năng đặc trưng của tế bào. Sự đóng góp của các nguồn cấp ngoài thận này cho nồng độ 1,25(OH)2D có trong tuần hoàn không đáng kể và chỉ xảy ra trong khi có thai, suy thận mạn, bị bệnh sarcoidosis, bệnh lao, các bệnh lý u hạt và viêm khớp dạng thấp.
Hoạt tính của 1a-hydroxylase tại thận được điều hòa ở một mức độ cao và có chức năng duy trì nồng độ canxi trong giới hạn bình thường. Nồng độ canxi trong huyết tương thấp sẽ kích thích enzym này bằng điều hoà chức năng của hormon cận giáp (PTH). Tăng nồng độ PTH huyết thanh thúc đẩy thận tăng sản xuất 1,25(OH)2D theo cách trực tiếp bằng cách gây cảm ứng điều hòa chức năng 1a-hydroxylase và theo cách gián tiếp bởi giảm nồng độ phosphat máu như một hậu quả của tình trạng tăng mất phosphat qua thận do PTH kích hoạt. Hiện tượng bù trừ này giúp giữ nồng độ của hormon 1,25(OH)D gần như hằng định ngay cả khi nồng độ 25(OH)D giảm thấp. Tăng nồng độ của 1,25(OH)2D có thể hướng suy nghĩ của người thày thuốc bị đánh lạc hướng với nhận định rằng bệnh nhân không bị thiếu hụt vitamin D khi họ có thể bị thiếu hụt trầm trọng vitamin D.
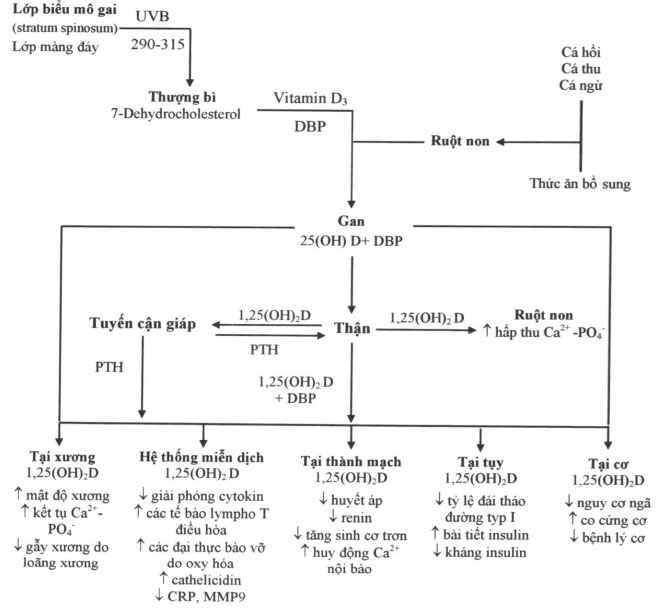
Hình 24-1. Tổng hợp và các tác động của vitamin D
Vitamin D được tiết chủ yếu vào dịch mật. Mặc dù một một lượng vitamin D được tái hấp thu tại ruột non nhưng chu trình gan – ruột của vitamin D không được coi là cơ chế quan trọng để duy trì nồng độ ổn định. Vitamin D được dị hóa thành các phức chất dễ tan trong nước hơn, và các chất này được DBP và albumin vận chuyển và được thận bài tiết ra ngoài.
Dị hóa của cả 25(〇H)D và 1,25(〇H)2D được thực hiện nhờ enzym 24-hydroxylase, là enzym xúc tác môt loạt các bước oxy hóa gây ra cắt nhỏ các chuỗi bên và làm bất hoạt vitamin.
Thận là vị trí chính của quá trình dị hóa vitamin D. Các phức hợp 1, 24,25(OH)D hoặc 24, 25(OH)D được tạo ra ở thận trong điều kiện bình thường; tuy vậy, 24-hydroxylase có trong toàn bộ cơ thể và làm suy giảm các đáp ứng tế bào do 1,25(OH)2D gây cảm ứng. 1,25(OH)2D kiểm soát quá trình giáng hóa của chính bản thân nó một cách trực tiếp bằng cách kích thích hoạt tính của 24-hydroxylase hoặc gián tiếp bằng cách làm giảm nồng độ PTH.
Trong huyết tương, vitamin D được vận chuyển bằng cách gắn với các protein huyết tương. Trên 99% chất chuyển hóa của vitamin D lưu hành trong tuần hoàn được gắn với protein, hầu hết là với DBP và một phần nhỏ được gắn với albumin và lipoprotein. DBP có ái tính cao nhất đối với 25(OH)D và 24,25(OH)2D và có ái tính kém hơn với 1,25(OH)2D. Nồng độ 1,25(OH)2D bình thường thấp hơn 1000 lần so với nồng độ của 25(OH)D. DBP có thể bị giảm trong bệnh lý gan, hội chứng thận hư hoặc suy dinh dưỡng. DBP có thể tăng lên trong thời gian có thai và điều trị bằng estrogen. Mặc dù có nhưng thay đổi của DBP, nồng độ vitamin D tự do lưu hành trong tuần hoàn dưới dạng hormon có hoạt tính luôn hằng định. Do đó, DBP đóng vai trò như một chất đệm, nhằm để dự phòng tình trạng thiếu hụt hợp chất có hoạt tính và/hoặc ngộ độc. DBP cũng tạo thuận cho 25(〇H)D đi vào trong các tế bào của ống thận gần thông qua cơ chế bắt giữ DBP trung gian qua thụ thể tại bờ bàn chải của tế bào ống thận. Megalin tạo thuận cho quá trình vận chuyển vào bên trong tế bào bằng giả túc của màng bào tương (endocytosis) đối với DBP và phức hợp 25(OH)D. Một khi được đưa vào trong tế bào, 25(OH)D được giải phóng và chuyển thành 1,25(OH)2D trong ty lạp thể nhờ xúc tác của 1a-hydroxylase.
CÁC TÁC DỤNG PHÂN TỬ CỦA VITAMIN D
Thụ thể của vitamin D (VDR) được biểu hiện ở hầu hết các mô trong cơ thể người. 1,25(OH)2D gắn vào VDR và tác động như một yếu tố phiên mã hoạt hóa bởi phối tử (ligand-activated transcription factor) để điều hòa quá trình vận hành của gen đáp ứng với vitamin D. VDR có ái tính với 1,25(OH)2D mạnh gấp 100 lần so với 25(OH)D hoặc các chất chuyển hóa dihydroxy khác của vitamin D. Sau khi gắn vào VDR, vitamin D tạo phức hợp nhị trùng không đồng nhất (heterodimeric complex) với thụ thể X của acid retinoic (RXR), phức hợp này tương tác với các thành phần đáp ứng với vitamin D (VDRE) trên DNA và kích hoạt quá trình sao chép của gen được điều hòa bởi vitamin D. Các đột biến đặc hiệu trên gen VDR gây ra bệnh còi xương phụ thuộc vitamin D typ II do kháng với 1,25(OH)2D. Một số biến thể di truyền của VDR được kết hợp với các thay đổi trong tính hằng định nội môi của các chất khoáng, tái cấu trúc hệ cơ xương, điều biến tăng sinh tế bào.
PHÂN LOẠI CÁC TÌNH TRẠNG CỦA VITAMIN D
Các tình trạng của vitamin D thường được ước tính bằng cách định lượng nồng độ 25(OH)D trong huyết tương. Các bằng chứng cho thấy các công nhân, nông dân và nhân viên bảo vệ khỏe mạnh làm việc ngoài trời có nồng độ 25(OH)D từ 44 đến 70 ng/mL gợi ý một nồng độ tối ưu ở người khỏe mạnh cao hơn so với nồng độ được chấp nhận để dự phòng bệnh còi xương và nhuyễn xương. Xác nhận các marker sinh học đặc hiệu mới như sự hấp thụ canxi của ruột, ức chế PTH tối đa, dự phòng gẫy xương và quay vòng canxi xương đã góp phần phát triển hệ thống phân loại các tình trạng của vitamin D sau đây. Một khái niệm quan trọng là hầu hết bệnh nhân có nồng độ vitamin D dưới mức lý tưởng sẽ không có hạ nồng độ canxi máu.
- Tình trạng thiếu hụt vitamin D (Vitamin D Deficiency) – Nồng độ của 25(OH) D < 10 ng/mL được kết hợp với tình trạng cường cận giáp trạng nặng, giảm hấp thu canxi tại ruột, còi xương/ nhuyễn xương, và bệnh cơ.
- Tình trạng thiếu vitamin D (Vitamin D Insufficiency) – Nồng độ của 25(OH)D trong khoảng từ 10 đến 25 ng/dL được kết hợp với tình trạng cường cận giáp nhẹ, hấp thu canxi tại ruột thấp, giảm tỷ trọng khoáng của xương và bệnh lý cơ chưa phát hiện được trên lâm sàng.
- Chứng giảm nồng độ vitamin D (Hypovitaminosis) – Nồng độ 25(OH)D trong khoảng từ 26 đến 30 ng/mL. PTH bị tăng nhẹ.
- Vitamin D thỏa đáng (Vitamin D Adequacy) – Nồng độ 25(OH)D từ 30 đến 40 ng/mL. Để đạt được hiệu quả tối đa đối với tình trạng vận chuyển canxi ở ruột phụ thuộc vitamin D, nồng độ 25(OH)D huyết thanh phải tối thiểu là 30 ng/mL.
- Ngộ độc vitamin D (Vitamin D Toxicity) – Nồng độ 25(OH)D >100 ng/mL. Các biểu hiện ngộ độc là tăng canxi máu và các biến chứng được kết hợp với tình trạng này (được mô tả trong phần trình bày sau).
TẦN SUẤT HIỆN HÀNH
Tần suất hiện hành của tình trạng thiếu hụt vitamin D dường như dàn trải ở tất cả các nhóm tuổi. Vĩ độ địa lý, thời gian trong ngày, mùa trong năm, và chủng tộc có ảnh hưởng rất lớn tới sản xuất vitamin D3 của da. Tại miền Nam của nước Mỹ vào thời kỳ mùa đông đối với nam và nữ tuổi từ 30 đến 59, tình trạng thiếu hụt vitamin D (nồng độ 25[OH]D < 25 ng/dL) dao động từ 12% ở đối tượng nam giới da trắng đến 75% ở đối tượng nữ giới người Mỹ gốc Phi. Ngoài ra, tình trạng thiếu hụt vitamin D có thể lên tới 54% ở những người cao tuổi sống quanh quẩn trong nhà; 84% ở người già da đen; 40% ở phụ nữ người Mỹ gốc Phi có thai và những trẻ sơ sinh do có phụ nữ này sinh ra. Nhóm có nguy cơ cao nhất là những đối tượng nam giới người Mỹ gốc Phi và những phụ nữ sống ở vĩ độ phía bắc trong suốt thời gian của năm.
BỆNH CĂN CỦA TÌNH TRẠNG THIẾU HỤT VITAMIN D
Các yếu tố thuộc về môi trường
- Trẻ đẻ non
- Da sẫm mầu
- ít tiếp xúc với ánh nắng mặt trời
- Nuôi bằng sữa mẹ
- Dùng kem chống nắng
- Hoạt động trong nhà
- Béo phì
- Tuổi cao
- Theo mùa
- ở vĩ tuyến xa đường xích đạo
Giảm tính sinh khả dụng (Decreased Bioavailability)
- Các bệnh nhân bị giảm hấp thu mỡ (tình trạng giảm hấp thu) hậu quả của bệnh xơ hóa nang (cystic fibrosis), bệnh celiac, bệnh Whipple, bệnh Crohn, phẫu thuật nối tắt dạ dầy, hoặc dùng thuốc làm giảm hấp thu
- Các đối tượng béo phì có tăng lắng đọng vitamin D trong mỡ những giảm tính sinh khả dụng để sẵn sàng sử dụng cho các tổ chức khác.
Tăng dị hóa
- Bệnh nhân đang dùng thuốc chống co giật, glucocorticoid, liệu pháp điều trị chống retrovirus có hoạt lực cao (HAART) (dùng điều trị cho bệnh nhân có hội chứng suy giảm miễn dịch mắc phải [AIDS]), các thuốc chống thải mảnh ghép).
- Giảm tổng hợp 25(OH)D: Có một tương quan nghịch giữa nồng độ của 25(OH)D và mức độ nặng của xơ gan. Thiếu hụt vitamin D đã được phát hiện thấy ờ khoảng 66% bệnh nhân xơ gan thuộc mức độ B hoặc c theo phân loại của Child-Turcotte-Pugh mức độ B hoặc c và ở tới 96% bệnh nhân đang chờ được ghép gan.
- Tăng mất 25(OH)D qua nước tiểu: Bệnh nhân bị hội chứng thận hư do mất 25(OH)D gắn với DBP trong nước tiểu gây nên.
- Giảm tổng hợp 1,25(OH)2D: Đây là một đặc trưng của các bệnh nhân bị bệnh thận mạn tính. Giảm tổng hợp trong giai đoạn sớm là do tăng phosphat máu gây giảm hoạt tính của 1a-hydroxylase, trái lại trong giai đoạn muộn tình trạng giảm tổng hợp 1,25(〇H)2D lại do tình trạng phá hủy ống thận và giảm tính khả dụng của cơ chất (25[OH]D). Ngoài nồng độ 1,25(OH)2D thấp, thiếu hụt 25(OH)D được thấy ờ 70% đến 80% các bệnh nhân bị bệnh thận mạn tính giai đoạn 3 và 4.
Còi xương
- Các rối loạn di truyền: Chứng còi xương phụ thuộc vitamin D typ I, II, III; còi xương giảm phosphat máu có liên quan với nhiễm sắc thể X; còi xương giảm phosphat máu di truyền tính trội qua nhiễm sắc thể thường; còi xương giảm phosphat máu di truyền tính lặn qua nhiễm sắc thể thường.
- Các rối loạn mắc phải: Chứng nhuyễn xương do khối u gây nên.
Tăng chuyển 25(OH)D thành 1,25(OH)2D
- Cường cận giáp trạng tiên phát. 1a-hydroxylase của ống thận được cảm ứng bởi PTH thúc đẩy nhanh sự chuyền đổi 25(〇H)D thành 1,25(〇H)2 Tình trạng giảm vitamin D được báo cáo gặp ở 53% các bệnh nhân bị cường cận giáp tiên phát và thiếu hụt nặng vitamin D (25[OH]D <12 ng/mL) được thấy ở 27% các bệnh nhân này.
- Các rối loạn tạo u hạt như bệnh sarcoidosis, bệnh lao và u lympho. Các cytokin kích hoạt 1α-hydroxylase của đại thực bào, vi vậy chuyển đổi 25(OH)D thành dạng hoạt tính có tác dụng hormon.
Tăng chuyển hóa
- Cường giáp
CÁC TÁC DỤNG SINH LÝ CỦA VITAMIN D TRONG DUY TRÌ TÍNH HẰNG ĐỊNH NỘI MÔI CANXI
Khi một người trở nên bị thiếu hụt 25(OH)D, hấp thu canxi và phospho ở ruột sẽ giảm đi, nồng độ canxi ion hóa trong huyết thanh sẽ tụt giảm và gây một kích thích tổng hợp và tiết PTH bù trừ (cường cận giáp trạng thứ phát). Tăng nồng độ PTH huyết tương giúp duy trì nồng độ canxi máu bằng cách làm tăng sản xuất 1,25(OH)2D tại thận, tăng quay vòng canxi của xương và tăng mất xương, bằng cách thúc đẩy tái hấp thu canxi và bài tiết phospho của ống thận. Tăng nồng độ 1,25(OH)2D kích thích hấp thu canxi và phospho tại ruột và kích hoạt hoạt tính của các hủy cốt bào (osteoclast), nhờ đó làm tăng tính khả dụng của canxi và phosphat trong máu.
CÁC TÁC DỤNG TRÊN XƯƠNG CỦA VITAMIN D
Còi xương/nhuyễn xương
Thiếu hụt vitamin D, canxi hoặc phospho có thể làm suy giảm tình trạng tạo chất khoáng bình thường của xương, vì vậy gây bệnh còi xương hoặc nhuyễn xương, ở trẻ em, tình trạng tạo chất khoáng không thỏa đáng của mô tiền cốt (osteoid) và sụn trong bản phát triển xương (growth plates) gây chứng còi xương, một bệnh lý được đặc trưng bằng giãn to tại đầu của các xương dài, các chỗ kết nối của sụn sườn nổi gồ lên (chuỗi hạt sườn còi xương), biến dạng hệ xương như trán gồ cao và biến dạng của các chi dưới gây chân vòng kiềng, đầu gối củ lạc (knocked knee), ở người trưởng thành, suy giảm hình thành khoáng chất cho mô liên kết của xương gây ra chứng nhuyễn xương, một tình trạng bệnh lý được đặc trưng bằng đau xương toàn thân, yếu cơ, dáng đi lạch bạch (waddling gait) và giả gẫy xương; các đặc điểm X quang kinh điển được đặc trưng bằng các vùng sáng trong ở vỏ xương được bao quanh bằng xơ hóa ở các xương dài.
Còi xương/nhuyễn xương phụ thuộc vitamin D
- Còi xương/nhuyễn xương do dinh dưỡng. Thiếu hụt vitamin D thường gặp ở trẻ nhỏ được nuôi dưỡng bằng sữa mẹ kéo dài song không được bổ sung thêm vitamin D hoặc không được tiếp xúc đầy đủ với ánh nắng mặt trời. Tất cả các loại sữa nuôi dưỡng cho trẻ dưới một tuổi tại Hoa Kỳ thường được làm giàu thêm với ít nhất 400 IU/L vitamin Viện Hàn lâm Nhi khoa Hoa Kỳ khuyến cáo bổ sung 200 lU/ngày vitamin D2 cho tất cả các trẻ dưới một tuổi được nuôi bằng sữa mẹ trừ khi chúng đã được bổ sung thêm ít nhất 500 mL sữa đã được giàu vitamin D và cho tất cả các trẻ dưới một tuổi không được nuôi bằng sữa mẹ nhưng chỉ được dùng < 500 mL sữa được làm giàu thêm vitamin D. Còi xương/nhuyễn xương do dinh dưỡng cũng có thể được gặp ở những người cao tuổi có da tối mầu và ít tiếp xúc với ánh nắng mặt trời. Những bệnh nhân này sẽ có nồng độ canxi và phospho huyết thanh thấp và nồng độ PTH cao. ở người lớn, liều ergocalciferol là 50.000 IU/ tuần trong 8 đến 10 tuần kết hợp với bổ sung canxi 1000 mg/ngày đã được sử dụng để điều trị còi xương. Nồng độ canxi, phospho, phosphatase kiềm huyết thanh và tỷ số canxi/creatinin niệu được đo đạc trước và 4 tuần sau khi bắt đầu điều trị và sau đó là mỗi 3 tháng/lần. Chụp X quang để theo dõi tình trạng hồi phục các biến đổi xương của còi xương.
Còi xương phụ thuộc vitamin D có tính chất di truyền
■ Còi xương phụ thuộc vitamin D typ I (VDDR-I), còn được gọi là còi xương giả thiếu vitamin D, thường được biểu hiện ở trẻ trước 2 tuổi. Đây là một bệnh di truyền tính lặn theo nhiễm sắc thể thường và được kết nối với nhiễm sắc thể 12q14. Rối loạn là hậu quả của một khuyết tật của enzym 1a-hydroxylase của ống thận, enzym này tham gia vào phản ứng chuyển đổi 25(OH)D thành dạng có hoạt tính là 1,25(OH)2D. Nồng độ canxi máu thường thấp hoặc bình thường, nồng độ 25(OH)D thường bình thường hoặc cao, nồng độ 1,25(OH)2D thấp và nồng độ PTH tăng cao thứ phát do hạ canxi máu. Nồng độ phosphat máu thường thấp do PTH cao và nồng độ 1,25(OH)2D thấp. Điều trị bao gồm bồi phụ bằng calcitriol (1,25[OH]2D), và đích điều trị là duy trì được nồng độ canxi, phosphat, phosphatase kiềm và nồng độ PTH ở trong giới hạn bình thường.
■ Còi xương phụ thuộc vitamin D typ II (VDDR-II), còn được gọi là còi
xương kháng vitamin D có tính di truyền (HVDRR) là một bệnh rất hiếm gặp. Đây là một bệnh di truyền tính lặn theo nhiễm sắc thể thường và được kết hợp với tình trạng kháng của các cơ quan đích với calcitriol, do hậu quả của các đột biến các gien mã hóa thụ thể vitamin D (VDR). Các trẻ mắc bệnh khi sinh ra hoàn toàn bình thường, nhưng bệnh lý xương do chuyển hóa biểu hiện sớm ngay trong 2 năm đầu đời. Nồng độ canxi máu thấp, PTH cao, 25(OH)D từ bình thường đến cao và 1,25(OH)2D từ bình thường đến cao. Điều trị bao gồm dùng calcitriol và canxi liều cao. Truyền canxi dài ngày qua tĩnh mạch trung tâm là một điều trị khác được chọn đối với bệnh nhân có tình kháng nặng vitamin D.
Còi xương/nhuyễn xương không phụ thuộc vào vitamin D
- Còi xương hạ phosphat máu liên quan với nhiễm sắc thể X là một rối
loạn di truyền tính trội liên quan với nhiễm sắc thể X (Xp22). Rối loạn này là do một khuyết tật của PHEX (endopeptidase điều hoà phosphat [phosphate regulating endopeptidase]), là enzym ly giải một yếu tố lưu hành trong tuần hoàn gây mất phosphat qua thận. Các bệnh nhân bị rối loạn này cũng có khiếm khuyết tổng hợp 1,25(OH)2D thứ phát do nồng độ phosphat huyết tương hạ thấp. Các bệnh nhân có nồng độ 1,25(OH)2D thấp, nồng độ phosphat thấp, nồng độ canxi máu và PTH bình thường. Điều trị bao gồm bổ sung phosphat và vitamin D.
- Bệnh còi xương giảm phosphat máu di truyền tính trội qua nhiễm sắc thể thường, một đột biến của yếu tố tăng trưởng nguyên bào sợi (FGF23) gây tăng nồng độ của phosphatonin này dẫn đến tình trạng mất một lượng lớn phosphat qua thận. FGF23 ức chế trực tiếp enzym 1a-hydroxylase của thận, vì vậy ức chế tổng hợp 1,25(OH)2 Các biểu hiện lâm sàng và điều trị rối loạn này tương tự như đối với bệnh còi xương giảm phosphat máu liên quan với nhiễm sắc thể X.
- Bệnh còi xương giảm phosphat máu di truyền tính lặn qua nhiễm sắc thể thường. Protein của khối bào tương mầu ngà voi -1 (Dentin matrix protein-1 [DMP1) được các tạo cốt bào (osteocytes) tạo nên. DMP1 ức chế tiết hoặc sản xuất FGF Bệnh này là hậu quả của đột biến đồng hợp tử của gen DMP1 và gây nên sự phóng thích tình trạng ức chế của FGF 23, vì vậy gây tình trạng đái phostphat và nhuyễn xương. Các đặc điểm lâm sàng tương tự như với bệnh còi xương di truyền tính trội qua nhiễm sắc thể thường khác.
- Nhuyễn xương gãy ra do khối u được đặc trưng bằng tảng sản xuất phosphatonin bởi các khối u tạo xơ có nguồn gốc trung bì. Bệnh nhân có tăng mất phosphat qua thận và tăng tổng hợp bù trừ của 1,25(〇H)2 Điều trị bao gồm bồi phụ lại phosphat, cắt bỏ u và dùng các chất giống somatostatin.
- Hạ phosphat máu với tăng canxi niệu là một khuyết tật di truyền tính lặn qua nhiễm sắc thể thường đối với cơ chế đồng vận chuyển Na-P04 typ 2c ở ống lượn gần của thận. Bệnh nhân có nồng độ phosphat máu thấp và tăng vitamin D bù trừ, tình trạng này gây tăng tái hấp thu canxi tại ruột và tăng thải canxi qua nước tiểu. Điều trị bao gồm bổ sung phosphat.
Loãng xương
Loãng xương là một rối loạn toàn thân được đặc trưng bằng tình trạng giảm khối xương, làm biến loạn cấu trúc vi mô của mô xương, dẫn tới tình trạng suy nhược xương và làm tăng nguy cơ bị gẫy xương đối với cổ xương đùi,cột sống và cổ tay. Tình trạng cường cận giáp thứ phát đã được đề xuất như một cơ chế chính để kết nối với tình trạng thiếu hụt vitamin D, với cơ chế bệnh sinh của giảm tỷ trọng khoáng của xương và loãng xương.
Mặc dù một thực tế là nồng độ 25(〇H)D trong huyết thanh cao hơn sẽ đi kèm với tỷ trọng chất khoáng của xương (BMD) cao hơn trên tất cả các quần thể được nghiên cứu (NHANES III), song vai trò của bổ sung vitamin D để dự phòng gẫy xương hiện vẫn đang còn là vấn đề gây tranh cài. Bổ sung vitamin D và canxi (1000mg canxi và 800IU vitamin D một ngày) giúp làm giảm có ý nghĩa nguy cơ bị gẫy cổ xương đùi tới 43% các gẫy xương khác không phải là cột sống tới 32% trong số 3270 phụ nữ sau mãn kinh là đối tượng bị thiếu hụt vitamin D (nồng độ 25[OH] D trung bình là 16 ng/mL) và nồng độ 25(OH)D tăng lên tới 42 ng/mL sau điều trị. Trong một nghiên cứu phân tích gộp gần đây, bổ sung thêm vitamin D (700-800 IU) giúp làm giảm gây cổ xương đùi tới 26% và gẫy các xương khác không phải là cột sống tới 23% khi so sánh với các đối tượng không được bổ sung thêm vitamin D. Trái lại, một phân tích ờ các phân nhóm trong nghiên cứu Sáng kiến Sức khỏe của Phụ nữ (Women’s Health Initiative [WHI]) đã báo cáo rằng bổ sung thêm vitamin D3 (400 IU) và canxi carbonat (1000mg) cho 36.282 phụ nữ sau tuổi mãn kinh trong vòng 7 năm, đã không ngản ngừa được nguy cơ gẫy cổ xương đùi mặc dù có được cải thiện đôi chút về tỷ trọng chất khoáng của xương (BMD) của cổ xương đùi ở nhóm được điều trị khi so sánh với nhóm dùng giả dược. Một số vấn đề liên quan với nghiên cứu này đã được đưa ra như các hạn chế trong diễn giải kết quả kể cả tỷ lệ tuân thủ điều trị thấp, khẩu phần canxi nhập tại thời điểm nền cao hơn ở các đối tượng tham gia nghiên cứu, có lẽ lựa chọn bổ sung vitamin D3 dưới mức tối ưu. Trong nghiên cứu Sáng kiến Sức khỏe của Phụ nữ (WHI), nồng độ 25(OH)D huyết thanh chỉ tăng khoảng 2,8 ng/mL.
Một thử nghiệm ngẫu nhiên sử dụng vitamin D và canxi để dự phòng cấp hai đối với tình trạng gẫy xương liên quan với loãng xương ở người cao tuổi (thử nghiệm RECORD) cho thấy là không dự phòng được gẫy xương lần 2 đối với các bệnh nhân được uống 1000 mg canxi/ngày và 800 IU vitamin D3/ngày. Tuy vậy, có nhiều câu hỏi được đặt ra làm thay đổi cách diễn giải kết quả của nghiên cứu này. Thứ nhất là nhóm giả dược được phép dùng canxi và vitamin D bất kể có được can thiệp hay không. Thứ hai là tỷ lệ tuân thủ điều trị kém. Thứ 3 là nồng độ 25(OH)D trung bình đạt được chỉ có 24,8 ng/mL đối với nhóm được điều trị bằng vitamin D. Trong khi chỉ dự phòng được tối ưu tình trạng gẫy xương khi nồng độ 25(OH)D đạt được từ 36 đến 40 ng/mL. Chỉ có thể đạt được tới nồng độ này trong các thử nghiệm dùng vitamin D3 với liều 700 đến 800 lU/ngày cho các đối tượng có nồng độ nền trung bình dao động từ 17 đến 31 ng/mL. Do đó, để dự phòng tối ưu đối với tình trạng loãng xương có thể cần các khẩu phần vitamin D3 nhập vào > 700-800 lU/ngày cho các đối tượng có mức 25(OH)D nền <17 ng/mL.
CÁC TÁC DỤNG KHÔNG LIÊN QUAN ĐẾN CHUYỂN HÓA CANXI CỦA VITAMIN D
Ngày càng có nhiều bằng chứng thu được từ các nghiên cứu trên mô hình chuột cũng như trên người gợi ý rằng, duy trì được kho dự trữ vitamin D tối ưu rất quan trọng không những đối với sức khỏe của xương mà còn đối với sức khỏe chung. Mặc dù phần lớn các số liệu tại thời điểm này là dựa trên mối quan hệ tương quan, một khối lượng lớn bằng chứng nghiên cứu gợi ý thiếu hụt vitamin D có thể khiến các nguy cơ bệnh lý tim mạch được biết diễn biến tồi đi. Kết quả của các thử nghiệm lâm sàng đối chứng ngẫu nhiên tiến cứu là rất quan trọng.
Đái tháo đường typ II (Type 2 DM)
Tần suất bị giảm vitamin D cao hơn ở những phụ nữ đái tháo đường typ 2. Phân tích nghiên cứu NHANES III và Nghiên cứu về Đái tháo đường trên lực lượng lao động khẳng định các bệnh nhân có nồng độ 25(OH)D không bị suy giảm (> 30 ng/mL) sẽ có khoảng 1/3 nguy cơ phát triển thành đái tháo đường hoặc giảm dung nạp glucose so với những đối tượng có nồng độ vitamin D suy giảm (< 24 ng/mL). Những nghiên cứu trên chuột đã gợi ý rằng thiếu hụt vitamin D có thể dẫn đến suy giảm quá trình tiết insulin và tình trạng kháng insulin. Trên người, chỉ số độ nhạy cảm insulin, như được đánh giá bằng bằng kỹ thuật kẹp tăng đường huyết – tâng insulin máu (hyperinsulinemic-hyperglycemic clamps), cải thiện tỷ lệ thuận với nồng độ vitamin D; ngoài ra, những nghiên cứu can thiệp trên những đối tượng bị thiếu hụt vitamin D đâ cho thấy có cải thiện độ nhạy đối với insulin trên những đối tượng không dung nạp với glucose sau khi điều trị bồi phụ vitamin D.
Đái tháo đường typ 1
Đái tháo đường typ 1 được coi như một bệnh tự miễn qua trung gian tế bào T. Phức chất vitamin D được biết là có tác dụng ức chế hoạt tính của lympho bào T và làm biến đổi khả năng trình diện kháng nguyên của đại thực bào và các tế bào hình sao cũng như điều biến khả năng giải phóng các cytokin. Các tác dụng này có thể bảo vệ tế bào beta chống lại các tổn thương tự miễn dịch. Một số nghiên cứu dịch tễ học đã mô tả mối tương quan giữa vĩ tuyến địa lý với tỷ lệ mắc đái tháo đường typ 1. Một nghiên cứu trước đây đã chứng minh được rằng nồng độ 25(OH)D ở những bệnh nhân mới được chẩn đoán là đái tháo đường typ 1 thấp hơn so với nhóm chứng là người khỏe mạnh. Nghiên cứu về tình trạng tự miễn của bệnh đái tháo đường ờ người trẻ (DAISY) đã báo cáo là biểu hiện của các kháng thể kháng tế bào đối với các tế bào tụy đảo tương quan nghịch với khẩu phần vitamin D trong chế độ dinh dưỡng của bà mẹ trong thời kỳ thai nghén. Thêm vào đó, ở những bệnh nhân bị còi xương, tỷ lệ mắc đái tháo đường tuổi thiếu niên tăng gấp 3 lần so với những trẻ khỏe mạnh. Nhiều nghiên cứu quan sát đã chứng minh rằng, điều trị cho trẻ một liều vitamin D <400 lU/ngày không làm giảm nguy cơ phát triển thành đái tháo đường typ 1. Tuy vậy, một nghiên cứu tiến cứu duy nhất dựa trên đánh giá khẩu phần nhập vitamin D trong thời kỳ sơ sinh (trên 10.821 trẻ) chứng minh được bổ sung vitamin D cho trẻ sơ sinh với liều 2000 lU/ngày trong 1 năm sẽ giúp làm giảm nguy cơ phát triển thành đái tháo đường typ 1 tới 80% tính đến tuổi 30. cần phải có nhiều nghiên cứu để xác định có nên bắt đầu điều trị vitamin D ngay khi trong thời kỳ thai nghén và xác định liều vitamin tối ưu không gây tác dụng phụ cho người sử dụng.
Vitamin D và tăng huyết áp
Các nghiên cứu can thiệp gợi ý bổ sung vitamin D giúp làm giảm huyết áp. Trong một nghiên cứu điều trị bằng canxi và vitamin D3 đường uống trong vòng 8 tuần cho những phụ nữ lớn tuổi bị thiếu hụt vitamin D, nồng độ 25(OH)D huyết tương tăng lên > 25 ng/mL và huyết áp tâm thu được làm giảm một cách có ý nghĩa thống kê tới 13 mmHg khi so sánh với nhóm chứng chỉ được điều trị bằng canxi. Tiếp xúc với tia cực tím ở mức độ vừa đủ để làm da sạm giúp làm tăng nồng độ 25(OH)D huyết tương lên đến 40 ng/mL và làm giảm huyết áp ở những bệnh nhân có tảng huyết áp mức độ nhẹ. Tuy nhiên, điều trị 1,25(OH)2D đường uống đã không chứng minh được là có tác dụng bền bỉ trên huyết áp, có lẽ do có khác biệt về các tình trạng nồng độ vitamin D trong quần thể được nghiên cứu, cũng như khác biệt về liều dùng vitamin D và khoảng thời gian bổ sung vitamin D.
Vitamin D ức chế hệ thống Renin – Angiotensin
Trên mô hình động vật, vitamin D ức chế hoạt tính của vùng khởi động (promoter) của gen renin không phụ thuộc vào chuyển hóa canxi. Chuột thiếu thụ thể vitamin D (VDR) có biểu hiện tăng huyết áp và phì đại buồng tim do tăng giải phóng renin và sản xuất angiotensin II. Điều trị bằng vitamin D đường uống cho chuột bị tăng huyết áp tiên phát sẽ làm giảm số đo huyết áp cũng như cải thiện được tình trạng giãn mạch phụ thuộc vào tế bào nội mạc mạch. Trên người, có một mối tương quan nghịch giữa nồng độ của vitamin D và nồng độ của renin huyết tương. Các nghiên cứu can thiệp với tiến hành điều trị bổ sung vitamin D tổng hợp đường uống giúp làm giảm nồng độ renin huyết tương ở các bệnh nhân bị thiếu hụt vitamin D không có kèm đái tháo đường. Bằng chứng này ủng hộ cho mối quan hệ có tính khái niệm giữa vitamin D và hệ thống renin-aldosteron trong tăng huyết áp tiên phát và những ảnh hưởng tích cực của bổ sung vitamin D đối với huyết áp.
Vitamin D và bệnh lý tim mạch
Vitamin D không những làm thay đổi các hormon tham gia vào cơ chế bệnh sinh của tăng huyết áp và đái tháo đường mà còn có tác dụng trực tiếp lên hệ thống mạch máu. Biểu hiện của các thụ thể vitamin D (VDR) và hoạt hóa vitamin D bởi enzym 1a-hydroxylase trong tế bào nội mạc và tế bào cơ trơn mạch máu gợi ý cho tầm quan trọng của vitamin D trong quá trình chuyển hóa tế bào mạch máu. Tình trạng thiếu hụt vitamin D thường xảy ra nhiều hơn ờ bệnh nhân bị bệnh mạch máu ngoại biên, nồng độ vitamin D có mối tương quan nghịch với sức cản mạch máu ờ bệnh nhân tăng huyết áp. Các biến cố tim mạch thường xuất hiện nhiều hơn về những tháng mùa đông và ở những vùng ở các vĩ tuyến cao hơn là nơi mà nồng độ vitamin D trung bình trong máu thấp nhất. Nồng độ 25(OH)D thấp hơn một cách có ý nghĩa ở bệnh nhân bị đột quỵ, bệnh nhân không đái tháo đường có nhồi máu cơ tim cấp và bệnh nhân suy tim. Các đối tượng đái tháo đường typ 2 có bệnh mạch vành trên lâm sàng có nồng độ 25(OH)D thấp hơn so với những bệnh nhân đái tháo đường không bị thiếu vitamin D và không bị bệnh mạch vành. Cũng ở bệnh nhân đái tháo đường typ 2, nồng độ vitamin D thấp được kết hợp một cách rõ rệt và độc lập với tăng độ dầy của lớp áo trong và áo giữa của động mạch cảnh, một dấu chỉ tin cậy của tình trạng vữa xơ mạch. Cuối cùng, một số nghiên cứu can thiệp đã ghi nhận được rằng bổ sung vitamin D kéo dài cho bệnh nhân thiếu hụt vitamin D không có bệnh đái tháo đường giúp làm giảm có ý nghĩa nồng độ trong huyết tương của protein c phản ứng (CRP), metaỉỉo-proteinase của khối bào tương (matrỉx-metallo- proteinase) của mô (MMP1 và MMP9), chất ức chế của chúng (TIMP-1,25) và có tác dụng có lợi trên đặc tính chun giãn của động mạch cảnh chung ở phụ nữ sau tuổi mãn kinh.
Tính miễn dịch
Thụ thể vitamin D (VDR) có mặt trên các đại thực bào và tế bào lympho T. 1,25(OH)2D tác động như một chất điều biến hệ thống miễn dịch, dự phòng hiện tượng giải phỏng quá thừa các cytokin gây viêm và làm tăng “sự bùng nổ ô xy hỏa” của các đại thực bào. Điều quan trọng nhất là vitamin D kích hoạt các peptid kháng khuẩn (cathelicidin và beta-defensin 2) có mặt trong các bạch cầu đa nhân trung tính, bạch cầu đơn nhân, tế bào diệt tự nhiên và trong các tế bào biểu mô lát đường hô hấp, nơi mà các tế bào này đóng vai trò chính bảo vệ cơ thể chống lại vi khuẩn, vi rút và nấm. Những người Mỹ gốc Phi, được biết có tăng nhạy cảm với vi khuẩn lao (TB), đã được báo cáo là có nồng độ 25-hydroxyvitamin D huyết thanh thấp và kém đáp ứng với điều hòa sản xuất cathelicidin. Cho thêm vitamin D vào huyết thanh của các bệnh nhân người Mỹ gốc Phi sẽ làm tăng sản xuất cathelicidin của đại thực bào và làm tăng tốc độ tiêu diệt vi khuẩn lao. Cathelicidin và beta-defensin 2 có hoạt tính kháng khuẩn phổ rộng, bao gồm cả hoạt tính kháng virus và đả được chứng minh là có thể bất hoạt được virus cúm. Những người tình nguyện được tiếp xúc với virus cúm sống được làm giảm độc tính gây nên trong mùa đông nhiều khả năng là sẽ xuất hiện triệu chứng sốt và có các bằng chứng huyết thanh của một đáp ứng miễn dịch so với những người tiếp xúc với virus vào mùa hè, điều này gợi ý có mối tương quan giữa nồng độ vitamin D và tính chất xuất hiện theo mùa của dịch cúm. Thiếu hụt vitamin D dễ khiến cho trẻ em bị nhiễm khuẩn hô hấp. Tăng nồng độ vitamin D bằng cách chiếu tia cực tím và cho ăn gan cá tuyết giúp làm giảm tần suất mắc các nhiễm khuẩn hô hấp ở trẻ em. Điều này gợi ý khả năng sản xuất vitamin D khác nhau có thể ảnh đến tính nhạy cảm hoặc đề kháng với các nhiễm khuẩn.
Tác dụng chống tăng sinh tế bào (Antiproliferative Effects)
Chất chuyển hóa có hoạt tính của vitamin D, ngoài tham gia điều hòa hằng định nội môi canxi-phosphat và tạo khoáng của xương, còn gây tình trạng làm ngừng chu kỳ tế bào, biệt hóa tế bào và quá trình tế bào chết theo chương trình trên in vitro ở một loạt các tế bào ung thư.
Hầu hết các nghiên cứu quan sát đã báo cáo có mối tương quan nghịch giữa các tình trạng vitamin D, sự tiếp xúc với ánh nắng mặt trời, nguy cơ ung thư và tỷ lệ tử vong. Nồng độ 25(OH)D tâng cao tại thời điểm chẩn đoán hoặc trong thời gian điều trị ung thư có thể cải thiện tiên lượng đối với ung thư đại tràng, ung thư vú và ung thư tiền liệt tuyến. Bệnh nhân có đa dạng đột biến di truyền thụ thể vitamin D, đặc biệt là kiểu gien Bsm I bb, có tần suất bị ung thư đại tràng, tiền liệt tuyến và vú tăng cao gấp hai lần. Đa dạng đột biến của Fok IVDR làm biến đổi nguy cơ bị ung thư tuyến tiền liệt. Các nam giới có kiểu gen Fok I ff hoạt động chức năng kém hơn dễ bị mẫn cảm hơn vởi ung thư này khi cỏ kèm nồng độ 25(OH)D thấp.
Trong ung thư đại tràng, bằng chứng rất khẳng định. Hầu hết các nghiên cứu đánh giá mối tương quan giữa nồng độ 25(OH)D lưu hành trong tuần hoàn và nguy cơ tiếp sau đó bị ung thư hoặc u biểu mô tuyến đại đại trực tràng, đã tìm thấy một nguy cơ bị ung thư thấp hơn ờ nhóm có nồng độ 25(OH)D cao hơn. Trong một phân tích gần đây trong Nghiên cứu về Sức khỏe của các điều dường (Nurses* Health Study), nguy cơ bị ung thư đại tràng cỏ tương quan nghịch vởi nồng độ 25(OH)D.
Các bệnh nhân có nồng độ 25(OH)D là 39,9 ng/mL sẽ có nguy cơ tương đối (RR) xuất hiện ung thư đại tràng hầu như giảm một nửa (RR: 0,53; khoảng tin cậy [Cl]: 0,27-1,04) so với các bệnh nhân có nồng độ < 16 ng/mL (p=0,02). Lợi ích của nồng độ 25(OH)D cao hơn được quan sát thấy đối với các ung thư ở phụ nữ lớn tuổi mắc ung thư đại tràng đoạn xa và ung thư trực tràng, nhưng không thấy có bằng chứng đối với ung thư đại tràng đoạn gần.
Trong một nghiên cứu dọc trên 1954 nam giới, có khẩu phần vitamin D nhập vào hàng ngày là 233 đến 652 IU cho thấy có giảm tới một nửa nguy cơ tương đối xuất hiện ung thư đại tràng so với những nam giới có khẩu phần vitamin D nhập vào ít hơn 6-94 lU/ngày. WHI là một nghiên cứu tiến cứu theo dõi trong 7 năm đã khẳng định rằng phụ nữ tham gia vào nghiên cứu khi họ là đối tượng có nồng độ vitamin D máu thấp (<15 ng/mL) sẽ có nguy cơ mắc ung thư ruột cao gấp 2 lần so với những đối tượng có nồng độ vitamin D > 58,4 nmol/L. Tuy nhiên, không có bằng chứng nào cho thấy điều trị bằng canxi 1000 mg/ngày kết hợp với vitamin D (400 lU/ngày) sẽ giúp làm giảm nguy cơ xẩy ra ung thư ruột. Một số vấn đề bất cập được đặt ra trong nghiên cứu này, chủ yếu liên quan với thời gian theo dõi của nghiên cứu còn ngắn và liều vitamin D3 được sử dụng là 400 IU không đủ để nâng nồng độ 25(〇H)D lên tới giới hạn cao hơn 30 ng/mL. Dựa trên kết quả của nghiên cứu này và các nghiên cứu trước đây, nồng độ 25(OH)D huyết thanh tối ưu được ước tính có liên quan với tác dụng làm giảm tần suất mắc u tế bào tuyến đại tràng là 30-35 ng/mL.
Trong ung thư tiền liệt, các dữ liệu dịch tễ và cận lâm sàng ủng hộ cho vai trò của vitamin D trong sự tăng trưởng và biệt hóa của các tế bào tuyến tiền liệt ở người. Trong một nghiên cứu ở Phần Lan, tần suất mắc hiện hành của ung thư tiền liệt tuyến được đánh giá trên 18.966 đối tượng là nam có tuổi từ 40 đến 57 và nghiên cứu được theo dõi trong vòng 14 năm. Những đối tượng có nồng độ 25(OH)D thấp hơn 16ng/ml_ có tỷ lệ mắc ung thư tiền liệt tuyến cao hơn 70% so với các đối tượng có nồng độ này >16 ng/mL. Đối với các nam giới trẻ tuổi có nồng độ 25(OH)D <16 ng/mL, tần suất mắc ung thư tuyến tiền liệt cao gấp 3,5 lần so với các đối tượng có nồng độ này >16 ng/mL, tần suất bị ung thư xâm lấn cao hơn 6,3 lần. Một vài thử nghiệm nhỏ pha II cung cấp các bằng chứng cho thấy so với những đối tượng có nồng độ từ 16 ng/mL trở lên. Một số thử nghiệm nhỏ pha II cho thấy chỉ riêng nồng độ 1,25(OH)2D hoặc kết hợp với hóa trị liệu bằng thuốc ức chế phân bào làm sẽ giúp làm chậm tiến triển của ung thư tiền liệt tuyến, nhưng cần có nhiều nghiên cứu hơn nữa.
Trong ung thư vú, phân tích kết hợp trên 1.760 phụ nữ từ hai thử nghiệm báo cáo nguy cơ bị ung thư vú dựa trên giá trị ngũ phân vị của 25(OH)D,cho thấy nguy cơ ung thư vú được làm giảm tới 50% trên những đối tượng có nồng độ 25(OH)D là 50 ng/mL khi so sánh với những đối tượng có nồng độ này là 10 ng/mL. Thêm vào đó, phụ nữ có nồng độ 1,25(OH)2D huyết thanh thuộc tứ phân vị thấp nhất có nguy
Cơ mắc ung thư vú cao gấp 5 lần so với những đối tượng có nồng độ này nằm ở tứ phân vị cao nhất. Nồng độ 1,25(OH)2D thấp cũng được kết hợp với tiến triển nhanh hơn của ung thư vú có di cân. Các nghiên cứu trên động vật thực nghiệm đã khẳng định là 1,25(OH)2D có tác dụng ức chế ung thư vú, nhưng những nghiên cứu trên người còn chưa chứng minh được điều này.
Bệnh lý cơ
Yếu cơ là đặc điểm lâm sàng thường gặp ở bệnh nhân bị thiếu hụt vitamin D. Tình trạng này có thể có tác động đến nguy cơ gẫy xương do làm thay đổi khả năng dễ bị ngã. Các bằng chứng kết hợp thu được từ năm nghiên cứu trên 1237 bệnh nhân cho thấy khẩu phần vitamin D nhập làm giảm nguy cơ bị ngã 22% (vởi nguy cơ tương đối [RR] 0,78; khoảng tin cậy 95% [95% Cl]: 0,64 – 0,92). Trong một nghiên cứu mù đôi gần đây, đối tượng là những người cao tuổi có khả năng tự đi lại được dùng 700 IU vitamin D cộng với 500 mg canxi có giảm nguy cơ ngã 46% so với những đối tượng dùng giả dược. Giảm nguy cơ ngã được thấy rõ rệt nhất ở phụ nữ ít vận động. Kém vận động thể lực hoặc giảm nặng khả năng vận động thể lực được phát hiện ở 1234 đối tượng là nam và nữ cao tuổi khi nồng độ 25(OH)D huyết thanh giảm dưới 20 ng/mL. Bệnh cơ do giảm vitamin D có thể được thể hiện thậm chí trước cả khi bệnh nhân có các biến đối sinh hóa liên quan đến bệnh xương. Làm bình thường hóa hoàn toàn bệnh cơ do giảm vitamin D đòi hỏi phải điều trị bằng vitamin D liều cao trong vòng từ 6 tháng trở lên. Cũng không có nhiều bằng chứng cho thấy tình trạng đau thắt lưng thấp vô căn ở các bệnh nhân bị thiếu hụt vitamin D sẽ cải thiện rõ rệt khi nồng độ vitamin D được đưa trở lại bình thường. Nồng độ 25(OH)D thấp cũng thường gặp ở các bệnh nhân bị chứng đau xơ cơ (fibromyalgia) và đau cơ xương không đặc hiệu mạn tính không đáp ứng với điều trị.
Viêm khớp dạng thấp
Viêm khớp dạng thấp là một trong những bệnh lý viêm mạn tính thường gặp nhất và tác động tới khoảng 1% dân số ở Hoa Kỳ. Các nghiên cứu dịch tễ học đã phát hiện được nồng độ vitamin D và chất chuyển hóa của nó trong huyết thanh của bệnh nhân viêm khớp dạng thấp vị hạ thấp. Những nghiên cứu can thiệp nhỏ ở bệnh nhân viêm khớp dạng thấp được điều trị bằng alfacalcidol đường uống liều cao (một dạng của vitamin D) cho thấy có tác dụng tích cực trên tiến triển của bệnh ờ 89% số bệnh nhân, chỉ có 11% bệnh nhân không thấy có cải thiện. Trong viêm khớp vẩy nến, dùng theo đường uống 1,25(OH)2D cho thấy giúp cải thiện về triệu chứng của bệnh. Trong nghiên cứu Sáng kiến Sức khỏe của Phụ nữ (WHI), những phụ nữ được dùng ít hơn 200 IU viamin trong chế độ ăn mỗi ngày sẽ có khả năng xuất hiện viêm khớp dạng thấp tăng 33% so với phụ nữ có chế độ ăn chứa nhiều vitamin hơn. Các kết quả này cung cấp bằng chứng cho thấy các gắn kết thụ thể vitamin D (VDR ligands) có thể mang lại các lợi ích lâm sàng tiềm tàng khi được sử dụng để điều trị viêm khớp dạng thấp.
Xơ cứng rải rác (Multiple Sclerosis)
Các dữ liệu dịch tễ học cho thấy có mối tương quan giữa vị trí địa lý và tỷ lệ mắc xơ cứng rải rác. ở phụ nữ, kết quả của hai nghiên cứu Nurses’s Health study và Nurses’s Health study II đã khẳng định tác dụng bảo vệ của vitamin D đối với nguy cơ mắc bệnh xơ cứng rải rác. Nguy cơ tương đối xuất hiện xơ cứng rải rác sẽ giảm 60% khi so sánh giữ phụ nữ có khẩu phần vitamin > 400 lU/ngày so với những phụ nữ không được bổ sung vitamin D. Chưa có nghiên cứu tiến cứu nào được thực hiện để đánh giá giả thuyết trên.


