1. Đại cương
– Bệnh tay chân miệng là bệnh truyền nhiễm do siêu vi trùng đường ruột Enterovirus gồm: coxsackieviruses và Enterovirus 71 (EV71) gây ra. Enterovirus có tính kháng với cồn 700 và ether. Có thể hoạt động nhiều ngày trong nhiệt độ phòng.
– Bệnh lây theo đường tiêu hóa. Tuy nhiên siêu vi trùng có trong các chất tiết từ đường hô hấp có thể lây trực tiếp qua các dịch này.
– Biểu hiện chính là sang thương da niêm dưới dạng bóng nước ở các vị trí đặc biệt như miệng, lòng bàn tay, lòng bàn chân, mông, gối. Bệnh có thể gây nhiều biến chứng nguy hiểm như viêm não, viêm cơ tim, phù phổi cấp dẫn đến tử vong nếu không được phát hiện sớm và xử trí kịp thời..
2. Bệnh sinh
– Siêu vi trùng xâm nhập vào cơ thể qua niêm mạc miệng hay ruột, nhân lên sau đó vào máu, từ đó đến các cơ quan nhạy cảm như: da, niêm mạc, não, màng não, cơ tim… gây sang thương các cơ quan này.
– Cơ chế gây suy tuần hoàn hô hấp có lẻ là do phối hợp vai trò của đáp ứng viêm, cơ chế thần kinh hơn là do tấn công trực tiếp của virus
3. Dịch tễ học
– Bệnh thường xảy ra ở trẻ < 5 tuổi, nhất là ở trẻ < 3 tuổi. Trẻ < 6 tháng ít bị do kháng thể từ mẹ truyền sang.
– Bệnh xảy ra quanh năm, ở vn bệnh tăng cao từ tháng 2 – 4 và từ tháng 9 – 12.
– Có thể thành dịch (coxsackieviruse a16 và EV71) hoặc lẻ tẻ (các types khác).
– Lứa tuổi nhà trẻ thường dễ lây cho nhau trong lớp.
4. Lâm sàng
– Khởi bệnh: sốt nhẹ – Cao, có thể kèm ói, tiêu chảy
– Toàn phát:
+ Bóng nước ở lòng bàn tay, bàn chân, mông và gối (đk từ 2 – 10 mm) dịch trong, đôi khi đục, để lại sẹo.
+ Hồng ban rất nhỏ, đường kính 1mm – 2mm ở lòng bàn tay, bàn chân, thầy thuốc rất dễ bỏ sót.
+ Tổn thương niêm mạc: bóng nước ở niêm mạc miệng, lưỡi diễn tiến nhanh thành vết loét: không ăn được, chảy nước bọt.
– Lui bệnh: 7 ngày từ lúc khởi bệnh nếu không có biến chứng
5. Cận lâm sàng
– CTM: bình thường với BC đơn nhân chiếm ưu thế. Những trường hợp có biến chứng BC tăng cao, đa nhân ưu thế.
– CRP: thường bình thường
– DNT: VMN nước trong: trong, đạm bt, tăng nhẹ, đường bt, TB tăng nhẹ chủ yếu đơn nhân.
– Huyết thanh chẩn đoán: IgM(+) sau 3 -4 ngày khởi bệnh.
– PCR, phân lập vr từ phân, phết trực tràng, họng, DNT, bóng nước.
6. Biến chứng
6.1. Biến chứng thần kinh
– Viêm màng não vô trùng:
+ Sốt, ói, nhức đầu, quấy khóc, cổ gượng, thóp phồng, thường phục hồi sau 3 – 7 ngày.
– Viêm não (brain-stem encephalitis)
+ Giật mình, chới với, hốt hoảng.
+ Run giật cơ (Myoclonic Jerk) khi ngủ – Ngủ gà.
+ Run (Tremor) – Loạng choạng.
+ Liệt thần kinh sọ – Co giật. – hôn mê.
+ Mắt nhìn lên – Rung giật nhãn cầu – PX mắt búp bê.
– Yếu liệt chi: yếu, liệt mềm một hoặc nhiều chi.
6.2. Biến chứng hô hấp – Tuần hoàn
– Thường xảy ra trong bệnh cảnh có tổn thương não: sốt cao, triệu chứng TK, thở nhanh nông, không đều, co kéo, OAP.
– Mạch nhanh, HA tăng, sau đó HA tụt.
– Do tổn thương vùng thân não.
7. Chẩn đoán
Dựa trên các yếu tố và triệu chứng sau:
7.1. Bệnh sử
– Sốt, đau họng, biếng ăn.
– Khó ngủ, quấy khóc, run chi, giật mình, đi loạng choạng
– Tiêu chảy, nôn ói
– Dịch tễ: có tiếp xúc với trẻ mắc bệnh tương tự, đi nhà trẻ – mẫu giáo
7.2. Lâm sàng
– Đánh giá dấu hiệu sinh tồn: mạch, nhiệt độ, nhịp thở, huyết áp, tri giác (điểm Glasgow)
– Tìm sang thương miệng và da:
+ Chú ý thể không điển hình: chỉ có loét miệng, sang thương da rất ít, hay không rõ dạng bóng nước mà là dạng chấm, hồng ban.
– Tìm dấu hiệu biến chứng:
+ Dấu hiệu thần kinh.
+ Dấu hiệu hô hấp, tim mạch.
7.3. Cận lâm sàng
– Xét nghiệm tìm tác nhân gây bệnh:
+ Máu: PCR (EV71, coxsackievirus)
+ Cấy phân lập virus hay PCR từ phân, bóng nước, phết họng, dịch não tủy (EV71, coxsackievirus).
7.4. Chẩn đoán
7.4.1. Chẩn đoán có thể
– Bóng nước,vết loét ở miệng,
– Bóng nước mới hay đã đóng mày ở lòng bàn tay, lòng bàn chân, gối, mông.
7.4.2. Chẩn đoán xác định
– Xét nghiệm cấy phân lập siêu vi hay PCR dương tính từ một trong các bệnh phẩm sau: bóng nước, phết họng, phân, máu, dịch não tủy.
7.4.3. Chẩn đoán phân biệt
– Dị ứng da: sang thương dạng hồng ban đa dạng nhiều hơn bóng nước thường kèm ngứa, xuất hiện kéo dài hơn 10 ngày, tái đi tái lại.
– Viêm da mủ: sang thương đau, đỏ, có mủ.
– Thủy đậu: sang thương bóng nước nhiều lứa tuổi, rải rác toàn thân, không chỉ tập trung ở tay chân miệng.
– Herpes da.
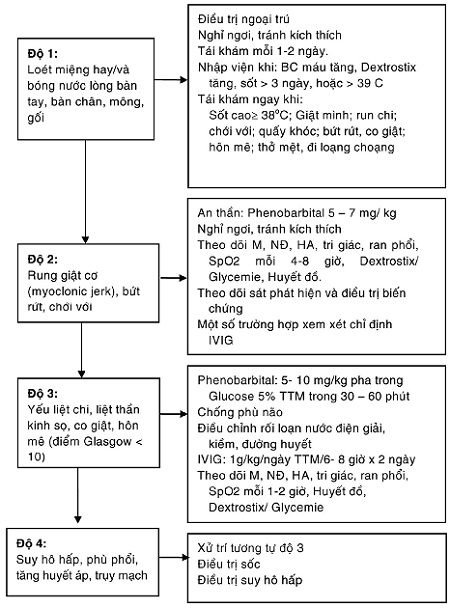
8. Phân độ lâm sàng
– Độ 1: chỉ có loét miệng và/hoặc sang thương da
– Độ 2: rung giật cơ (Myoclonic Jerk), bứt rứt, chới với. Thay đổi dịch não tủy (> 5 tế bào/mm3)
– Độ 3: yếu liệt chi, liệt thần kinh sọ, co giật, hôn mê (điểm Glasgow < 10)
– Độ 4: suy hô hấp, phù phổi, tăng huyết áp, truỵ mạch
9. Xử trí
9.1. Nguyên tắc
– Điều trị triệu chứng.
– Theo dõi sát, phát hiện sớm và điều trị tích cực biến chứng.
– Sử dụng thuốc an thần sớm nhằm giảm kích thích tránh gây tăng áp lực nội sọ.
– Độ 1 có thể điều trị ngoại trú, từ độ 2 phải nhập viện điều trị.
9.2. Độ 1
– Điều trị ngoại trú.
– Hạ sốt, giảm đau bằng Paracetamol.
– Vệ sinh răng miệng.
– Nghỉ ngơi, tránh kích thích.
– Tái khám mỗi 1-2 ngày trong 7 ngày đầu của bệnh.
– Dặn dò dấu hiệu nặng cần tái khám ngay:
+ Sốt cao ≥ 38oc.
+ Thở mệt.
+ Giật mình, rung chi, chới với, quấy khóc, bứt rứt, đi loạng choạng.
+ Ngủ nhiều, li bì.
+ Co giật, hôn mê.
9.3. Độ 2: nhập viện
– An thần: Phenobarbital 5 – 7 mg/kg uống hay tiêm bắp.
– Nghỉ ngơi, tránh kích thích.
– Theo dõi M, NĐ, HA, tri giác, ran phổi, SPO2 mỗi 4-8 giờ.
– Theo dõi sát phát hiện và điều trị biến chứng.
– Một số trường hợp xem xét chỉ định immunoglobulin (xem chỉ định).
9.4. Độ 3: điều trị tại săn sóc tăng cường
– Phenobarbital: 5- 10 mg/kg pha trong Glucose 5% TTM trong 30 – 60 phút
– Chống phù não:
+ Nằm đầu cao 30 độ, cổ thẳng.
+ Thở oxy, nếu không hiệu quả nên đặt nội khí quản sớm và thở máy. Khi thở máy cần tăng thông khí, giữ PaO2 90-100 mmHg và PaCO2 25-35 mmHg. PaCO2 thấp làm co mạch máu não, giảm lưu lượng máu lên não gây giảm áp lực nội sọ.
+ Khi có phù phổi hay dọa phù phổi thở máy với áp lực dương cuối kỳ thở ra ≥ 6 cm nước
+ Hạn chế dịch: tổng dịch bằng 1/2- 3/4 nhu cầu bình thường.
– Điều chỉnh rối loạn nước, điện giải, toan kiềm và đường huyết. Lưu ý hạ Natri máu và hạ đường huyết.
– Immuno globulin (igiv): 1g/kg/ngày TTM trong 6- 8 giờ x 2 ngày.
– Theo dõi M, NĐ, HA, tri giác, ran phổi, SPO2 mỗi 1-2 giờ.
– Khi có dấu hiệu tăng huyết áp hay phù phổi sử dụng milrinone.
+ Liều tấn công 50 µg/kg /15phút.
+ Liều duy trì 0,4µg/kg/phút trong 72 giờ.
+ Không dùng milrinone khi có sốc nặng
9.5. Độ 4
– Xử trí tương tự độ 3.
– Điều trị sốc:
+ Thở oxy.
+ Truyền dung dịch điện giải (Natri chlorua 0,9% hoặc Lactate ringer) 10-20 ml/kg/ giờ theo dõi mỗi 10 – 15 phút theo hướng dẫn CVP và điều chỉnh tốc độ dịch theo đáp ứng lâm sàng. Trường hợp không có CVP cần theo dõi sát 10 – 15 phút dấu hiệu phù phổi cấp. Khi có dấu phù phổi cấp ngưng dịch ngay.
+ Sử dụng vận mạch sớm: dobutamin. Dopamine, TTM bắt đầu liều 5µg/kg/phút, tăng dần mỗi 15 phút cho đến khi có hiệu quả, liều tối đa 10 µg – 20/kg/phút.
– Điều trị suy hô hấp:
+ Thông đường thở: hút sạch đàm dãi.
+ Thở oxy nếu khó thở hoặc hôn mê, duy trì SPO2 trên 92%.
+ Đặt nội khí quản sớm cho thở máy nếu có cơn ngưng thở hoặc thất bại với oxy, tránh thiếu oxy máu kéo dài làm tăng tình trạng phù não và tổn thương đa cơ quan dẫn đến tử vong.
+ Khi thở máy cần điều chỉnh thông số để duy trì PaO2 90-100 mmHg và PaCO2 25-35 mmHg. Áp lực đường thở tối đa dưới 35 cmH2O.
+ Điều chỉnh toan máu theo kết quả khí máu động mạch
9.6. Chỉ định immunoglobulin
9.6.1. Biến chứng thần kinh
– Rối loạn tri giác: điểm Glasgow < 10.
– Rung giật cơ nhiều, vật vã kích thích nặng.
– Dấu thần kinh định vị (yếu liệt chi, liệt thần kinh sọ).
– Co giật (đã loại trừ co giật do sốt).
9.6.2. Biến chứng tim mạch, hô hấp
– Rối loạn nhịp thở (thở nhanh, thở không đều và không có dấu hiệu viêm phổi trên x quang).
– Phù phổi.
– Mạch nhanh, nhịp tim > 160 lần/phút, thời gian phục hồi màu da > 2 giây, cao huyết áp immunoglobulin không hiệu quả trong các trường hợp sốc nặng, hôn mê sâu.
9.7. Kháng sinh: khi không loại trừ nhiễm trùng huyết, viêm màng não mủ hoặc có bội nhiễm.
10. Yếu tố nguy cơ
10.1. Nguy cơ biến chứng viêm não
– Sốt kéo dài > 3 ngày.
– Sốt > 39 c
– Nhứt đầu
– Ngủ gà
– Nôn ói
– Co giật.
– < 3 tuổi.
10.2. Nguy cơ suy tuần hoàn hô hấp: khi có viêm não
– Tăng đường huyết.> 8,4 mmol/l.
– Bạch cầu máu tăng > 17000/ mm3
– Yếu chi.
11. Tiêu chuẩn nhập viện
11.1. Độ 1: có một trong các triệu chứng sau:
– Sốt cao > 39oc.
– Sốt trên 3 ngày.
– Nôn ói nhiều.
– Ngủ gà.
– Bạch cầu máu > 17.000.
11.2. Độ 2 – 4.
12. Phòng ngừa
– Vệ sinh cá nhân, rửa tay bằng xà phòng (đặc biệt sau khi thay quần áo, tã, sau khi tiếp xúc với phân, nước tiểu, nước bọt).
– Rửa sạch đồ chơi, vật dụng, sàn nhà.
– Cách ly trẻ bệnh trong tuần đầu tiên.