1. ĐẠI CƯƠNG
- Natri fluoroacetat và fluoroacetamid (hợp chất 1080 và 1081) là hóa chất diệt chuột mới được sử dụng từ đầu những năm 1990 ở Việt Nam, do nhập lậu từ Trung Quốc
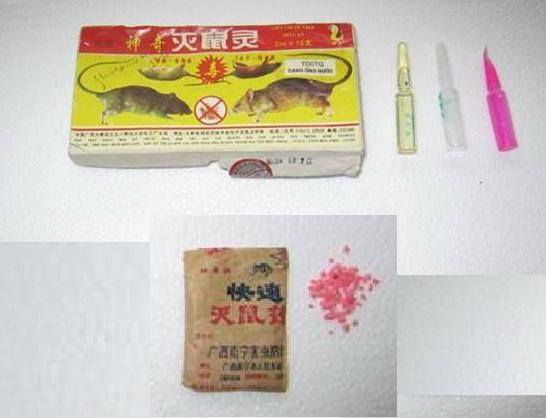
- Hóa chất diệt chuột loại này thường được sản xuất dưới dạng hạt gạo màu hồng nhìn giống cốm, dạng ống dung dịch màu hồng hoặc không màu.
- Cơ chế bệnh sinh: Fluoroacetat gây độc bằng ức chế chu trình Krebs làm giảm chuyển hoá glucose, ức chế hô hấp của tế bào, mất dự trữ năng lượng gây chết tế bào. Cơ quan bị tổn thương nhiều nhất là cơ, tim, não, thận.
2. NGUYÊN NHÂN
- Ở người lớn chủ yếu là do tự tử
- Ở trẻ em, người già thường do ăn nhầm
- Một số ít là bị đầu độc
3. CHẨN ĐOÁN
Chẩn đoán xác định, dựa vào
Hỏi bệnh: hoàn cảnh ngộ độc, loại hoá chất: tên, mầu, số lượng, dạng (bột, lỏng), yêu cầu người nhà mang tang vật đến (vỏ bao bì, lọ), thư tuyệt mệnh…
Triệu chứng lâm sàng: triệu chứng ngộ độc thường xuất hiện trong giờ đầu, có thể xuất hiện sớm trong vòng 10 phút, hoặc muộn tới 20 giờ.
- Tiêu hoá: thường xuất hiện sớm nhất: Buồn nôn hoặc nôn, đau bụng, ỉa chảy
- Thần kinh – cơ:
+ Lo lắng, kích động, hôn mê
+ Co cứng cơ, co giật: cơn co giật toàn thân, từ một vài cơn đến co giật liên tục (kiểu trạng thái động kinh). Mức độ co giật phụ thuộc vào bệnh nhân uống nhiều hay ít, lúc đói hay no, có nôn ra hay không. Co giật nhiều gây ngạt thở, sặc phổi. Ngoài cơn co giật bệnh nhân vẫn tăng phản xạ gân xương và trương lực cơ.
+ Rối loạn ý thức các mức độ, từ lẫn lộn đến hôn mê sâu. Tuy nhiên, tình trạng co giật không tương xứng với tình trạng hôn mê. Co giật ít hơn ngộ độc strychnin nhưng rối loạn ý thức và hôn mê sớm hơn.
+ Biến chứng muộn: viêm nhiều dây thần kinh, yếu cơ, run rẩy, thoái hoá tiểu não.
- Hô hấp: Suy hô hấp do co giật, sặc phổi, nhiễm khuẩn phổi, suy tim cấp hoặc suy hô hấp cấp tiến triển
- Tim mạch:
+ Nhịp xoang nhanh là thường gặp nhất
+ Tụt huyết áp do rối loạn nhịp, viêm cơ tim hay gặp ở loại ống nước không màu.
+ Trên điện tim có thể thấy bloc nhĩ thất, ngoại tâm thu thất, nhịp nhanh thất, rung thất, xoắn đỉnh, vô tâm thu. Các loại rối loạn nhịp tim có thể xuất hiện nhanh, đột ngột. Khi đã có rung thất sốc điện thường không có kết quả, bệnh nhân tử vong rất nhanh. Thay đổi sóng T và ST thường không đặc hiệu. Thời gian QTc dài, thường liên quan tới hạ calci máu.
- Thận: Lúc đầu thường đái ít do giảm huyết áp, thiếu dịch. Nước tiểu sẫm màu do tiêu cơ vân, tiêu cơ vân nhiều gây suy thận cấp.
- Các triệu chứng khác:
+ Thường sốt nhẹ 37o5 C- 38o C
+ Dấu hiệu hạ calci máu trên lâm sàng: co cứng cơ, dấu hiệu Chvostek và Trousseau
Xét nghiệm
- Xét nghiệm máu:
+ Tăng số lượng bạch cầu, tăng tỉ lệ đa nhân trung tính
+ Tăng CK, tỉ lệ CKMB/CK toàn phần < 5%
+ Tăng AST, ALT, tăng bilirubin
+ Tăng acid uric, tăng ure và creatinin
+ Giảm natri, kali, calci, đặc biệt là giảm calci ion hoá. Tăng kali ở những trường hợp có suy thận.
+ Xét nghiệm khí máu trong cơn giật thấy pH giảm, PaO2 giảm, PaCO2 tăng.
– Xét nghiệm nước tiểu
+ Nước tiểu màu nâu sẫm nếu có nhiều myoglobin
+ Protein ±
+ pH giảm
+ Giảm đào thải natri nếu có suy thận
- Điện não đồ: thường có sóng nhọn kịch phát lan toả cả hai bên bán cầu.
- Xét nghiệm độc chất trong dịch rửa dạ dày, nước tiểu, máu, mẫu thuốc diệt chuột. Trên thực tế rất khó xác định.
Chẩn đoán phân biệt
- Viêm não, viêm màng não, xuất huyết não.
- Ngộ độc cấp strychnin, isoniazid (Rimifon)
- Uốn ván, sốt rét ác tính
4. ĐIỀU TRỊ
4.1. Tuyến cơ sở
- Không gây nôn vì có nguy cơ co giật
- Than hoạt 20g nếu bệnh nhân tỉnh
- An thần nếu có co giật, tư thế nằm nghiêng an toàn
- Đảm bảo hô hấp (bóp bóng, đặt nội khí quản), tuần hoàn, khống chế co giật trước và trong khi chuyển bệnh nhân
4.2. Tại bệnh viện (các tuyến)
4.2.1. Chưa có co giật
- Tiêm bắp diazepam (Seduxen) 10mg, nếu có phản xạ gân xương tăng
- Rửa dạ dày: hạn chế và thận trọng, vì nguy cơ co giật và chất độc được hấp thu nhanh, dùng 1-3 lít nước cho đến khi nước sạch nếu uống dạng hạt gạo.
- Than hoạt: liều 1g/kg cân nặng, uống hoặc qua ống thông dạ dày, thêm sorbitol với liều gấp đôi (hoặc dùng Antipois-Bmai).
- Gardenal: người lớn 0,10g – 0,20g/ngày.
- Calciclorua 10ml/liều dung dịch 10% tiêm TMC, hoặc calci gluconat 1- 0.2ml/kg (10ml/liều dung dịch 10%) tiêm TMC, nhắc lại nếu còn dấu hiệu hạ calci máu.
- Truyền dịch đảm bảo nước tiểu 100ml/giờ
4.2.2. Nếu có co giật hoặc co cứng toàn thân
- Tiêm diazepam 10mg tĩnh mạch/lần, nhắc lại sau mỗi 5 – 10 phút cho đến 30mg, nếu không có kết quả: thiopental 200-300mg TMC trong 5 phút, sau đó truyền duy trì 2mg/kg/giờ để khống chế giật (có thể 2-3g/24giờ). Chú ý khi dùng thiopental ở bệnh nhân tổn thương Một số trường hợp co giật nhiều, khó kiểm soát có thể phải dùng giãn cơ.
- Đặt nội khí quản, thở máy FiO2= 1 trong 1 giờ, sau đó giảm xuống 0,4- 0,6. Nếu không có máy thở phải bóp bóng Chỉ ngừng thở máy khi hết dấu hiệu cứng cơ toàn thân.
- Rửa dạ dày: hạn chế áp dụng, chỉ cân nhắc thực hiện sau khi đã khống chế được co giật, dùng 1-3 lít nước. Chống chỉ định nếu đang co giật hoặc co giật nhiều cơn xuất hiện gần
- Than hoạt: với liều như trên, dùng khi đã khống chế được co giật.
- Calciclorua 10ml/liều dung dịch 10% tiêm TMC, hoặc Calci gluconat 1- 0.2ml/kg (10ml/liều dung dịch 10%) tiêm TMC, nhắc lại nếu còn dấu hiệu hạ calci máu.
- Truyền dịch: Natriclorua 0,9%, glucose 5%, Ringer lactat để có nước tiểu ≥200ml/giờ.
- Cần chú ý theo dõi lượng nước tiểu, nếu dưới 150ml/3giờ nên đặt ống thông tĩnh mạch trung tâm, theo dõi CVP, nếu trên 10cmH2O cho furosemide 20-40mg tiêm tĩnh mạch. Nếu không đo được CVP, sau khi truyền đủ 200ml/giờ sau 3 giờ mà nước tiểu vẫn dưới 50ml/giờ ở người lớn, 10ml/giờ ở trẻ em thì cho thêm furosemid.
- Theo dõi chặt các chức năng sống: mạch, huyết áp, nhịp tim, nước tiểu và xét nghiệm: CK, điện não
4.2.3. Các biện pháp hỗ trợ khác
- Suy thận cấp: lọc máu ngoài thận nếu các điều trị khác không có kết quả
- Viêm cơ tim: truyền dobutamine 2- 40 mcg/kg/phút.
- Ngoại tâm thu thất trên 10% tần số tim : tiêm xylocaine 0,05-0,10g tĩnh mạch. Đặt máy tạo nhịp tạm thời nếu có chỉ định.
- Xử trí suy hô hấp cấp tiến triển.
- Các loại Vitamin
5. TIÊN LƯỢNG, BIẾN CHỨNG
Tiên lượng
- Nếu không được cấp cứu khẩn trương và điều trị tích cực, bệnh nhân sẽ nhanh chóng co giật, suy hô hấp, tiêu cơ vân, suy thận, rối loạn nhịp, suy tim cấp, … và tử vong
Biến chứng
- Co giật, rối loạn ý thức
- Suy hô hấp
- Suy thận cấp do tiêu cơ vân, giảm thể tích, toan chuyển hóa
- Suy đa tạng
- Rối loạn nhịp, viêm cơ tim, suy tim cấp
6. PHÒNG TRÁNH
- Quản lý tốt hoá chất bảo vệ thực vật: cất giữ đúng nơi quy định, có khoá
- Không để bả chuột ở nơi trẻ hay chơi đùa hoặc nơi dễ nhìn thấy: cửa sổ, góc nhà, gầm giường, trên đường trẻ đi học…


