GIỚI THIỆU
Bắt đầu từ thời kỳ dậy thì, nhịp sản xuất hormon giải phóng gonadotropin (GnRH) kích thích tiết và giải phóng LH (luteinizing hormon) và FSH (follicle-stimulating hormon) từ tuyến yên. Trong pha hoàng thể muộn, GnRH được tiết từng đợt mỗi 90 đến 120 phút đề đáp ứng với “trung tâm phát nhịp” ở hệ thần kinh trung ương. Tốc độ của nhịp tiết này thuận lợi cho FSH. FSH kích thích các nang noãn của buồng trứng phát triển. Nang có nhiều receptor FSH nhất trở thành nang ưu thế, trong khi các nang khác cuối cùng bị teo đi. Các tế bào vỏ bao quanh nang sản xuất androgen và được chuyển hóa thành estradiol bằng enzym aromatase bởi các tế bào hạt lân cận. Khi nang trứng phát triển, nồng độ estradiol tăng lên. Nồng độ estradiol tăng tạo feedback âm tính lên tuyến yên để ức chế FSH. Estradiol cũng tham gia vào vòng feedback dương tính làm tăng tần số tiết GnRH (mỗi 60 phút) trong giai đoạn nang và tác động trực tiếp lên tuyến yên để kích thích tiết LH. LH sau đó làm tăng sản xuất estradiol và điều này tăng nhạy cảm của tuyến yên với GnRH, kết quả là tăng nhanh sản xuất LH – tăng vọt LH – kích thích rụng trứng.
Nồng độ progesteron chỉ tăng lên trước khi rụng trứng. Khoảng 36 giờ sau khi nồng độ LH tăng vọt, noãn bào được giải phóng từ nang ưu thế ở bề mặt buồng trứng. Sau rụng trứng, nang vỡ (hoàng thể) tiếp tục tiết progesteron. Hormon này tham gia vào vòng feedback âm tính để làm giảm nhịp tiết GnRH xuống mỗi 3 đến 5 giờ, tạo thuận lợi cho tổng hợp FSH khi chuyển pha hoàng thể – nang. Tế bào hạt tiếp tục sản xuất progesteron xấp xỉ 14 ngày sau rụng trứng, nhưng sau đó teo lại (ly giải hoàng thể) trừ khi có thai.
Trong vòng kinh, nội mạc tử cung đáp ứng với các hormon tiết từ buồng trứng. Trong giai đoạn nang, estrogen kích thích pha tăng sinh của nội mạc tử cung. Sau khi rụng trứng, progesteron ức chế nội mạc tử cung tiếp tục tăng sinh và trong pha hoàng thể gây ra một loạt biến đổi ở nội mạc tử cung để chuẩn bị cho trứng làm tổ (pha tiết). Nếu phôi không làm tổ, nội mạc tử cung bắt đầu pha thoái hóa do ngừng progesteron và estrogen. Nồng độ progesteron và estradiol sụt giảm dẫn tới nội mạc tử cung bong ra và bắt đầu chu kỳ kinh nguyệt.
Rối loạn ờ bất kỳ vị trí nào của vòng – dưới đồi, tuyến yên, tử cung hoặc buồng trứng – cũng dẫn tới phá vỡ chu kỳ kinh bình thường, kể cả chấm dứt chu kỳ kinh.
Dậy thì được đặc trưng bởi bắt đầu chu kỳ kinh bình thường và phát triển các triệu chứng sinh dục phụ. Thời gian trung bình giữa giai đoạn núm vú bắt đầu nhú (phát triển ngực) và khởi phát chu kỳ kinh (bắt đầu có kinh) là 2 năm. Tuổi bắt đầu có kinh khác nhau phụ thuộc vào gen và các yếu tố kinh tế xã hội khác. Tuổi này ở Mỹ trung bình là 12. Giữa các chủng tộc có sự khác nhau có ý nghĩa về tuổi có kinh.
Vòng kinh trung bình ờ người trưởng thành kéo dài khoảng 28 ngày và các chu kỳ ít khi thay đổi trong độ tuổi từ 20 đến 40. Có sự biến đổi đáng kể chu kỳ kinh của phụ nữ trong 5 đến 7 năm đầu có kinh và trong 10 năm cuối trước mãn kinh. Hầu hết các thay đổi của chu kỳ kinh là do thay đổi thời gian của pha nang. Pha hoàng thể thường không thay đổi nhiều và thường kéo dài 12 đến 14 ngày sau rụng trứng.
Tuổi mãn kinh trung bình ở Mỹ là 51 tuổi nhưng cũng có thể sớm hơn ở phụ nữ hút thuốc, không có con hoặc có tiền sử gia đình mãn kinh sớm. Chấm dứt chu kỳ kinh trước tuổi 40 thường được coi là mãn kinh sớm. Giai đoạn 2 đến 8 năm trước mãn kinh được đặc trưng bởi chu kỳ kinh không đều và những lần ra máu xen vào đó, do những chu kỳ rụng trứng bình thường rải rác với những chu kỳ kinh không rụng trứng với độ dài khác nhau.
Chẩn đoán
Vô kinh là không có chu kỳ kinh hoặc ngừng chu kỳ kinh bất thường. Vô kinh được chia làm vô kinh tiên phát hoặc thứ phát.
Vô kinh tiên phát được xác định khi không có kinh ờ tuổi 15 trong khi các triệu chứng sinh dục phụ bình thường hoặc trong vòng 5 năm sau khi phát triển ngực trước 10 tuổi.
Vô kinh thứ phát được xác định là mất hơn 3 chu kỳ kinh ở những phụ nữ có kinh nguyệt bình thường trước đó (sau khi loại trừ có thai) hoặc hơn 6 tháng ở những người có tiền sử kinh nguyệt thưa.
Kinh nguyệt thưa được xác định là ít hơn 9 chu kỳ một năm.
Phụ nữ không có kinh trong vòng 3 tháng sau khi dừng các thuốc uống tránh thai nên được đánh giá về vô kinh.
Tỷ lệ mắc
Tỷ lệ mắc vô kinh không do có thai, cho con bú hoặc mãn kinh là 3% đến 4%. Trong đó chiếm 10% đến 15% là vô kinh tiên phát.
NGUYÊN NHÂN
Những nguyên nhân thường gặp nhất của vô kinh là hội chứng buồng trứng đa nang, vô kinh do suy vùng dưới đồi, tăng prolactin máu và suy buồng trứng.
Vô kinh tiên phát
Vô kinh tiên phát thường là hậu quả của một bất thường về gen hoặc giải phẫu (Bảng 16-1), mặc dù hầu hết các nguyên nhân gây vô kinh thứ phát cũng có thể xuất hiện ờ vô kinh tiên phát.
Nguyên nhân hay gặp nhất của vô kinh tiên phát là bất thường nhiễm sắc thể gây nên rối loạn sinh sản (45%) như hội chứng Turner. Hội chứng Turner do thiếu 1 nhiễm sắc thể X (45,XO). Cơ quan sinh dục ngoài, tử cung, ống dẫn trứng của bệnh nhân phát triển bình thường cho tới dậy thì – thời điểm mà thiếu estrogen sẽ dẫn đến không trưởng thành sinh dục. Suy sinh dục ở nữ có kiểu gen XX được coi là suy buồng trứng sớm (POF) và có thể xảy ra ở bất kỳ tuổi nào (xem phần dưới). Người có kiểu gen XY bị rối loạn sinh sản (hội chứng Svvyer) có cơ quan sinh dục ngoài của nữ. Bất thường gen thường gặp nhất ờ những người này là một đột biến ở gen SRY (vùng xác định giới tính của nhiễm sắc thể Y). Trong trường hợp này, tuyến sinh dục nên được cắt bỏ ngay khi được chẩn đoán do khả năng ác tính cao.
Những tổn thương về giải phẫu của hệ sinh sản chiếm xấp xỉ 20% của vô kinh tiên phát. Chu kỳ kinh không thể diễn ra nếu ống sinh sản – bao gồm tử cung, cổ tử cung, âm đạo – không toàn vẹn. Màng trinh không thủng có thể làm tắc nghẽn máu kinh và không có chu kỳ kinh, bệnh nhân sẽ có biểu hiện vô kinh và đau bụng chu kỳ.
Bất thường phát triển ống Muller thứ phát do các hội chứng khác nhau như không có ống Muller, hội chứng không nhạy cảm androgen và hội chứng tinh hoàn ẩn có thể dẫn tới vô kinh tiên phát. Thường gặp nhất trong các bệnh này là không có ống Muller (〜10% các trường hợp vô kinh tiên phát). Bệnh nhân có kiều hình và kiểu gen nữ; các triệu chứng sinh dục phụ bình thường, bao gồm cả lông mu, nhưng thiếu âm đạo bẩm sinh và phát triển tử cung bất thường. Hội chứng không nhạy cảm androgen hoàn toàn (cũng được biết đến như hội chứng tinh hoàn nữ tính hóa) hiếm gặp và được đặc trưng bởi karyotyp 46,XY. Bệnh nhân có kiểu hình nữ bình thường, bao gồm phát triển ngực, nhưng không có hoặc rất ít lông mu, không có tử cung, ống dẫn trứng và hai phần ba trên của âm đạo. Hội chứng này do thiếu hụt của các receptor androgen dẫn tới kháng hoạt động của testosteron. Biểu hiện cơ quan sinh dục ngoài của nữ mặc dù có thể sờ thấy tinh hoàn ờ âm hộ hoặc ống bẹn. Cần chẩn đoán phân biệt với không có ống Muller vì ở hội chứng không nhạy cảm androgen có tỷ lệ ác tính cao và tuyến sinh dục nên được cắt bỏ sau khi đạt được chiều cao mong muốn.
Các nguyên nhân hiếm gặp hơn của vô kinh tiên phát là các thiếu hụt enzym gây ra bất thường tổng hợp steroid, như thiếu hụt 5-a-reductase, thiếu hụt 17-a-hydroxylase, thiếu hụt 17,20-lyase, thiếu hụt enzym aromatase (enzym chuyển testosteron thành estradiol) hoặc đột biến receptor của LH, FSH. Có rất nhiều căn nguyên vùng dưới đồi gây vô kinh tiên phát bao gồm vô kinh chức năng vùng dưới đồi, các khối u, các tổn thương thâm nhiễm và nhiễm khuẩn. Dậy thì muộn do thể chất là nguyên nhân sinh lý thường gặp nhất. Thiếu hụt GnRH bẩm sinh gây ra suy sinh dục vô căn do thiếu hormon sinh dục (IHH) hoặc hội chứng Kallmann gây vô kinh do thiếu hoặc không tiết GnRH. Khác với IHH, hội chứng Kallmann đi kèm với mất khứu giác.
Vô kinh chức năng do bất thường tiết GnRH, gây ra nhịp tiết GnRH thấp sau đó, giảm nồng độ LH, không có tăng vọt LH, không rụng trứng và nồng độ estradiol thấp. Sút cân, chán ăn tâm thần, stress và luyện tập cường độ mạnh là một vài nguyên nhân thường gặp của vô kinh sinh lý. Ba phần trăm thanh niên có biểu hiện vô kinh tiên phát sẽ có suy chức năng vùng dưới đồi vì các lý do trên. Các bệnh lý thâm nhiễm và khối u, như u sọ hầu, u tế bào mầm (germinoma), histiocytosis có thể gây vô kinh tiên phát hay thứ phát, phụ thuộc vào tuổi biểu hiện bệnh.
Tăng prolactin máu, do u tuyến yên hoặc thứ phát, có thể gây vô kinh tiên phát hay thứ phát và có thể đi kèm vú tiết sữa.
Các nguyên nhân sinh lý như có thai hoặc dậy thì muộn luôn cần được chú ý khi đánh giá vô kinh tiên phát.
Bảng 16-1. Các nguyên nhân của vô kinh tiên phát
TỔN THƯƠNG GIẢI PHẪU BẨM SINH
- Không có ống Muller, hội chứng không nhạy cảm androgen, hội chứngtinh hoàn ẩn, âm đạo độc lập hoặc không có cổ tử cung.
- Tắc nghẽn đường ra thứ phát do vách âm đạo ngang hoặc không cólỗ màng trinh.
- Thiếu hụt enzym gây bất thường trong tổng hợp steroid:
Thiếu hụt 5-a-reductase, thiếu hụt 17-a-hydroxylase.
Thiếu hụt 17,20-lyase, thiếu enzym aromatase, galactose máu.
BẤT THƯỜNG NHIỄM SẮC THỂ
• Hội chứng Turner (45,XO)
• Hội chứng Swyer (46,XY)
• Hội chứng nhiễm sắc thể X dễ gãy (fragile X syndrome)
• Hội chứng ba nhiễm sắc thể X
• Các rối loạn sinh sản hỗn hợp 45,X/46,XY
DẬY THÌ MUỘN DO THỂ CHẤT
CÓ THAI
NGUYÊN NHÂN DO BUỒNG TRỨNG
• Suy buồng trứng sớm
• Viêm buồng trứng do quai bị
• Các khối u
THIẾU HỤT CÁC HORMON SINH DỤC HOẶC GIẢM HOẠT ĐỘNG
• Suy sinh dục do thiếu các hormon sinh dục vô căn hoặc hội chứng Kallmann.
• Đột biến receptor FSH và LH
• Tổn thương vùng dưới đồi hoặc tuyến yên do chấn thương, hiệu ứng khối (adenoma, u sọ hầu), nhồi máu (hội chứng Sheehan), các bệnh lý thâm nhiễm hoặc nhiễm khuẩn (sarcoidosis, viêm tuyến yên lympho).
• Vô kinh chức năng vùng dưới đồi (luyện tập, các rối loạn về ân, stress, bệnh lý mạn tính).
• Các bệnh lý nội tiết khác (tăng prolactin máu, suy giáp, hội chứng Cushing, hội chứng buồng trứng đa nang, tăng sản thượng thận bẩm sinh thể không điển hình).
———————————–
Vô kinh thứ phát
Có thai là nguyên nhân thường gặp nhất của vô kinh thứ phát. Sau có thai, bệnh lý buồng trứng (40%) và rối loạn chức năng vùng dưới đồi (35%) cũng là các nguyên nhân thường gặp. Chắc chắn là, nếu người phụ nữ ở tuổi điển hình (> 40 tuổi) và/hoặc có các triệu chứng đi kèm thường gặp (VD: cơn bốc hỏa – hot flashes, khô âm đạo) nên lưu ý tới mãn kinh sinh lý.
Hội chứng cường androgen do bất kỳ nguyên nhân nào cũng có thể dẫn tới vô kinh do không rụng trứng mạn tính. Không rụng trứng do cường androgen
CÓ thể do tăng sản thượng thận bẩm sinh khởi phát muộn, hội chứng Cushing, hội chứng buồng trứng đa nang, sử dụng androgen ngoại sinh hoặc các u thượng thận. Nguyên nhân thường gặp nhất là hội chứng buồng trứng đa nang và được bàn luận ở Bài Hội chứng buồng trứng đa nang.
Ngoài ra, các bệnh nguyên ở buồng trứng hiếm gặp hơn bao gồm u buồng trứng, suy buồng trứng sớm (vô căn, tự miễn, xạ trị, hóa trị liệu) và hội chứng Turner thể khảm.
Suy buồng trứng sớm (POF) được đặc trưng bởi vô kinh, thiếu hụt estrogen và tăng nồng độ FSH ở bệnh nhân dưới 40 tuổi. Chức năng buồng trứng có thể dao động. Có tới 40% phụ nữ suy buồng trứng sớm có các bệnh lý nội tiết tự miễn khác như viêm tuyến giáp tự miễn, đái tháo đường typ 1, suy cận giáp, nhược cơ và rất hiếm gặp, bệnh Addison (xem Hội chứng đa tuyến tự miễn).
Phụ nữ mang các hoán vị của hội chứng nhiễm sắc thể X dễ gãy (fragile X syndrome) có thể mãn kinh sớm.
Tất cả các tổn thương vùng dưới đồi gây vô kinh tiên phát, trừ thiếu hụt GnRH bẩm sinh, cũng có thể gây vô kinh thứ phát. Trong các bệnh nguyên của vùng dưới đồi, nguyên nhân hay gặp nhất của vô kinh thứ phát là vô kinh chức năng vùng dưới đồi. Các nguyên nhân khác ít gặp hơn được liệt kê trong Bảng 16-2.
U tuyến yên tiết prolatin cũng là một nguyên nhân khá phổ biến của vô kinh thứ phát, bao gồm khoảng 20% các trường hợp. Ngoài ra, các u tuyến yên hiếm gặp hơn gây vô kinh thứ phát được liệt kê trong Bảng 16-2.
Suy giáp tiên phát cũng có thể gây vô kinh.
Bảng 16-2. Các nguyên nhân của vô kinh thứ phát
SINH LÝ
- Có thai
- Mãn kinh
NGUYÊN NHÂN DO BUỒNG TRỨNG
Các khối u
- Tiền sử hóa trị liệu, chiếu xạ vùng tiểu khung, chấn thương phẫu thuật
- Suy buồng trứng sớm (bệnh lý nội tiết tự miễn, đột biến gen, vô căn)
Hội chứng Turner thể khảm
NGUYÊN NHÂN DO TỬ CUNG
- Hội chứng Asherman (sẹo mắc phải của lớp lót nội mạc tử cung)
NGUYÊN NHÂN DO TUYÊN YẾN
u tuyến yên tiết prolactin
- Các adenoma tuyến yên không gây tiết sữa khác
- Các tổn thương choán chỗ
- Hội chứng hố yên rỗng
Nhồi máu tuyến yên (hội chứng Sheehan)
- Các tổn thương thâm nhiễm (viêm tuyến yên lympho)
- Chiếu xạ, phẫu thuật
NGUYÊN NHÂN DO VÙNG DƯỚI ĐỒI
- Vô kinh chức năng vùng dưới đồi (luyện tập, chán ăn tâm thần, sút cân, stress, bệnh mạn tính, trầm cảm).
- Bệnh lý thâm nhiễm vùng dưới đồi (sarcoidosis, u lympho, histiocytosis tế bào Langerhans, nhiễm sắt – hemochromatosis).
CÁC BỆNH LÝ NỘI TIẾT
- Suy giáp tiên phát
- Tăng prolactin máu không do u tuyến yên tiết prolactin (vd: do thuốc).
- Hội chứng Cushing
- Hội chứng buồng trứng đa nang
- Các u thượng thận có tăng sản androgen
- Hội chứng HAIRAN (cường androgen, gai đen kháng insulin – acanthosis nigricans)
- Tăng sản thượng thận bẩm sinh thể không điển hình
——————————
Đánh giá vô kinh
Đánh giá bước đầu một bệnh nhân nên bao gồm tiền sử chi tiết, khám lâm sàng và đánh giá kĩ cả bộ phận sinh dục trong và ngoài; định lượng FSH, prolatin và TSH; và đánh giá sản xuất estrogen nội sinh (sự xuất hiện các triệu chứng sinh dục phụ, test thử thách bằng progesteron).
BIỂU HIỆN
Bệnh sử
Bệnh sử chi tiết bao gồm:
- Tuổi bắt đầu có kinh.
- Tần suất và độ dài các chu kỳ kinh trước đó.
- Hoạt động tình dục.
- Số lần mang thai và các biến chứng.
- Tiền sử gia đình về phát triển dậy thì, tuổi có kinh và tiền sử kinh nguyệt (ví dụ: dậy thì muộn sinh lý).
- Tiền sử gia đình về các rối loạn gen
- Thay đổi cân nặng, thói quen ăn uống
- Chế độ luyện tập
- Các tác nhân gây stress tâm lý xã hội
- Sử dụng các thuốc được kê đơn hoặc các thuốc không hợp pháp
- Phẫu thuật đặt dụng cụ hoặc nhiễm khuẩn phụ khoa
- Tiền sử hóa trị liệu, chiếu xạ hệ thần kinh trung ương hoặc vùng tiểu khung
Xem xét các triệu chứng
- Các triệu chứng của thiếu hụt estrogen (ví dụ: cơn bốc hỏa, khô âm đạo, giảm tính dục)
- Các triệu chứng của bệnh lý nội tiết (ví dụ: suy giáp, tiết sữa)
- Các triệu chứng của hiệu ứng khối (ví dụ: đau đầu, thu hẹp thị trường)
- Tiền sử mất khứu giác
- Đau bụng chu kỳ và thay đổi ngực (tắc nghẽn đường ra hoặc không có ống Muller)
Khám lâm sàng
Khám lâm sàng nên bao gồm cân nặng, chiều cao, khám ngực và vùng tiểu khung. Trong trường hợp vô kinh tiên phát, đánh giá giai đoạn Tanner và sự xuất hiện các triệu chứng sinh dục phụ gợi ý có tiếp xúc với hoạt động của estrogen là rất quan trọng.
Xem xét biểu đồ tăng trường có thể xác định chậm tâng trường thể chất và dậy thì. Tầm vóc thấp, có nếp da cổ, hai núm vú xa nhau gợi ý đến hội chứng Turner.
Không có âm đạo hoặc âm đạo khó thấy với ngực phát triển gợi ý không có ống Muller, vách âm đạo ngang (có lông mu) hoặc hội chứng không nhạy cảm androgen (không có hoặc rất ít lông mu). Bệnh nhân có rậm lông hoặc rụng tóc kiểu nam nên kiểm tra nồng độ testosteron tự do. Các dấu hiệu của nam hóa (giọng trầm, phì đại âm vật, tăng khối lượng cơ) thấy được khi khám cần được đánh giá sâu hơn về u tiết androgen.
Béo trung tâm, dày hố thượng đòn, dễ bầm tím, da mỏng, yếu cơ gốc chi, giảm dung nạp glucose và tăng huyết áp gợi ý hội chứng Cushing.
Gai đen có liên quan đến kháng insulin, một biểu hiện của hội chứng buồng trứng đa nang và hội chứng cường androgen gai đen kháng insulin (HAIRA).
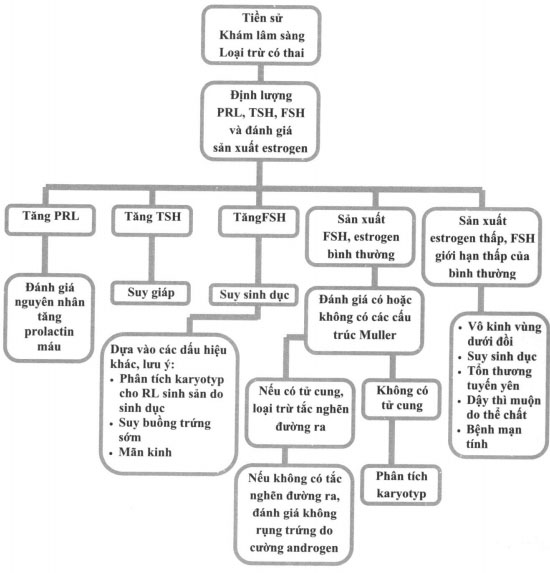
Xét nghiệm và chẩn đoán hình ảnh
Trong vô kinh tiên phát, nên siêu âm vùng tiểu khung để xác định có tử cung và các cấu trúc Muller hay không.
Thiếu các cấu trúc Muller gợi ý đến các đánh giá sâu hơn bằng phân tích karyotyp và định lượng testosteron máu.
Loại trừ có thai bằng kiểm tra β-hCG (P-human chorionic gonadotropin). Nếu β-hCG âm tính, các xét nghiệm cơ bản khác nên làm là TSH, prolactin và FSH. Hình 16-1 cung cấp sơ đồ để chẩn đoán vô kinh, liệt kê các nguyên nhân thường gặp nhất.
- Tăng nồng độ FSH (vô kinh có tăng hormon sinh dục,chiếm 〜40% các trường hợp)
- Nồng độ FSH tăng gợi ý đến nguyên nhân tiên phát tại buồng trứng và suy sinh dục. Trong bệnh cảnh có vô kinh tiên phát và không có các triệu chứng sinh dục phụ, nên phân tích karyotyp để loại trừ bất thường nhiễm sắc thể như hội chứng Turner (45,XO) hoặc suy buồng trứng sớm (46,XX), để loại trừ sự có mặt của nhiễm sắc thể Y ẩn có liên quan đến tăng nguy cơ các khối u sinh dục.
- Trong bệnh cảnh vô kinh thứ phát, cũng nên phân tích karyotyp để loại trừ hội chứng Turner thể khảm. Các nguyên nhân khác của suy buồng trứng sớm như các tổn thương buồng trứng, chấn thương trước đó, chiếu xạ hoặc hóa trị liệu cũng nên được đánh giá (xem bảng 16-1). Suy buồng trứng sớm có thể gặp trong hội chứng u tân sinh đa tuyến nội tiết nhưng cũng có thể là vô căn. Nếu bệnh nhân ở tuổi thích hợp và có các triệu chứng đi kèm, có thể chẩn đoán mãn kinh sinh lý.
- Nồng độ FSH bình thường với các bằng chứng của sản xuất estrogen(vô kinh hormon sinh dục bình thường, chiếm 30% các trường hợp)
- Nồng độ hormon sinh dục bình thường với các triệu chứng của sản xuất estrogen (phát triển ngực) trong vô kinh tiên phát có thể hướng tới bất thường giải phẫu (như không có ống Muller, hội chứng không nhạy cảm androgen) hoặc tắc nghẽn đường ra (như không có lỗ màng trinh, vách âm đạo nằm ngang, không có âm đạo hoặc cổ tử cung).
- Trong vô kinh thứ phát, nếu có tiền sử nhiễm khuẩn hoặc đặt dụng cụ tử cung, nên lưu ý đến khả năng có tắc nghẽn đường ra (hội chứng Asherman).
- Dừng chảy máu đáp ứng với test thử thách bằng progestin (medroxyprogesteron, 10 mg uống hàng ngày trong 10 ngày) loại trừ tắc nghẽn đường ra của tử cung.
Không đáp ứng với test thử thách bằng progestin với hiện tượng chảy máu gợi ý đến sản xuất không đủ estrogen để hỗ trợ tăng sinh nội mạc tử cung hoặc tắc nghẽn đường ra. Để phân biệt các khả năng này, test thử thách sẽ được lặp lại với sự kết hợp của estrogen và progesteron (estrogen ngựa liên hợp [Premarin] 1.25 mg hoặc estradiol 2 mg uống hàng ngày trong 21 ngày, tiếp theo là progesteron như đã nói ở trên). Không ra máu đáp ứng với phác đồ kết hợp trên gợi ý nhiều đến tắc nghẽn đường ra và cần thăm dò giải phẫu bằng chụp X-quang vòi trứng hoặc soi tử cung.
- Nếu có rậm lông và các triệu chứng của cường androgen như mụn trứng cá, tăng tiết bã nhờn và rụng tóc, cần loại trừ không rụng trứng do cường Hội chứng buồng trứng đa nang là nguyên nhân thường gặp nhất của không rụng trứng do cường androgen, tuy nhiên nó là chẩn đoán sau khi đã loại trừ các bệnh khác (xem chương 20 – Hội chứng buồng trứng đa nang). Nên định lượng nồng độ 17-hydroxyprogesteron để loại trừ tăng sản thượng thận bẩm sinh thể không điểnhình (nguyên nhân thường gặp nhất là thiếu hụt 21-hydroxylase). Nên định lượng testosteron và dehydroepiandosteron sulfat (DHEA-S) và nếu tăng (testosterontoàn phần > 200 ng/dL; DHEA-S > 600 mcg/dL), nên chỉ định phương pháp chẩn đoán hình ảnh thích hợp để loại trừ u thượng thận. Hội chứng Cushing có thể loại trừ bằng nghiệm pháp ức chế dexamethason 1 mg qua đêm hoặc định lượng cortisol tự do niệu 24h_
- Nồng độ FSH thấp và không có bằng chứng cùa sản xuất estrogen (Vôkinh giảm hormon sinh dục,chiếm 〜30% các trường hợp)
- Nồng độ hormon sinh dục thấp hướng tới nguyên nhân ở trung tâm (bệnh lý vùng dưới đồi hoặc tuyến yên) và chụp MRI sọ não được chỉ định trong hầu hết các trường hợp để loại trừ các tổn thương ờ tuyến yên hoặc vùng dưới đồi trước khi cân nhắc đến các nguyên nhân khác. Trong vô kinh tiên phát, nguyên nhân thường gặp nhất ở nhóm bệnh này là dậy thì muộn do thể chất, chiếm khoảng 10% các trường hợp. Các nguyên nhân khác là các tổn thương tuyến yên hoặc vùng dưới đồi, các bệnh lý thâm nhiễm, thiếu hụt GnRH vô căn, hội chứng Kallmann hoặc vô kinh chức năng vùng dưới đồi.
- Trong vô kinh thứ phát, nguyên nhân thường gặp nhất là vô kinh chức năng vùng dưới đồi. Suy tuyến yên toàn bộ thứ phát sau các tổn thương choán chỗ, các bệnh lý thâm nhiễm, ngập máu tuyến yên, tiền sử phẫu thuật hoặc chiếu xạ có thể là các nguyên nhân khác của vô kinh giảm hormon sinh dục với sản xuất estrogen ở mức thấp. Test thử thách bằng progesteron, như mô tả ở trên, có thể giúp xác định sản xuất estrogen nội sinh. Không dừng chảy máu sau 10 ngày sử dụng progestin gợi ý sản xuất estrogen không đủ để hỗ trợ tăng sinh nội mạc tử cung. Không may là có đến 20% phụ nữ có sản xuất estrogen sẽ có kết quả dương tính giả và đến 40% phụ nữ có vô kinh vùng dưới đồi sẽ cho kết quả âm tính giả.
- Các đánh giá và xử trí sâu hơn với các bệnh nhân có tăng prolactin máu được bàn luận trong chương 2 – u tiết
- Đánh giá và điều trị bệnh nhân suy giáp tiên phát được đề cập ở – Suy giáp.
ĐIỀU TRỊ
Điều trị vô kinh là trực tiếp điều trị các nguyên nhân gây bệnh và nếu có thể có nhu cầu, đạt được khả năng thụ thai.
Bệnh nhân có các nguyên nhân bẩm sinh hoặc do gen của vô kinh tiên phát nên được tư vấn về nguyên nhân gây bệnh và khả năng đạt được trưởng thành sinh dục, bắt đầu chu kỳ kinh nguyệt và sinh sản. Giai đoạn bắt đầu dậy thì nên được theo sát dưới sự hướng dẫn của một chuyên gia bởi khởi phát chu kỳ kinh đúng lúc sẽ ảnh hưởng lớn đến đóng đầu xương và chiều cao cuối cùng khi trưởng thành. Bệnh nhân có các bất thường giải phẫu bẩm sinh có thể cần phẫu thuật sửa chữa. Các bệnh nhân có nhiễm sắc thể Y và phần còn lại của tinh hoàn nên phẫu thuật cắt bỏ tinh hoàn sau dậy thì do tăng nguy cơ ung thư tinh hoàn sau 25 tuổi.
Phụ nữ có rối loạn sinh sản hoặc suy sinh dục giờ đây cũng có thể mang thai với việc sử dụng noãn bào của người hiến và các kỹ thuật hỗ trợ sinh sản mới. ở những phụ nữ có buồng trứng nhưng không có tử cung, noãn bào của chính họ có thể được sử dụng và phôi sẽ được chuyển cho một người mang thai.
Rụng trứng và thụ thai có thể phục hồi ở những bệnh nhân vô kinh vùng dưới đồi bằng cách sử dụng liệu pháp nhịp tiết GnRH. GnRH được tiêm mỗi 1 đến 2 giờ bằng một bơm được lên chương trình để kích thích nhịp tiết GnRH nội sinh. Điều trị bằng phương pháp này đạt hiệu quả thụ thai ~ 90% sau sáu chu kỳ và nguy cơ đa thai thấp.
Bệnh nhân không rụng trứng do bệnh lý tuyến yên không đáp ứng với liệu pháp GnRH và cần liệu pháp với các hormon sinh dục ngoại sinh nếu muốn thụ thai. LH và FSH tái tổ hợp tinh khiết cũng có thể sử dụng trong nỗ lực thụ thai nhưng chỉ nên thực hiện dưới sự hướng dẫn của một chuyên gia có kinh nghiệm và bệnh nhân nên được cảnh báo khả năng cao gặp đa thai khi sử dụng phương pháp này.
Sửa chữa các yếu tố gây bệnh trong các bệnh lý chức năng vùng dưới đồi thường sẽ hồi phục chu kỳ kinh bình thường, ở những bệnh nhân vô kinh do rối loạn ăn hoặc luyện tập quá mức, tăng nhẹ lượng calo ăn vào hoặc giảm luyện tập có thể khôi phục chu kỳ bình thường. Các thuốc uống tránh thai có thể làm giảm chu chuyển xương và bảo tồn tỷ trọng xương. Cung cấp đủ canxi và vitamin D cũng được khuyến cáo.
Bệnh nhân có bệnh lý vùng dưới đồi hoặc tuyến yên không có mong muốn thụ thai và bệnh nhân suy buồng trứng thứ phát có thể điều trị đơn giản bằng liệu pháp thay thế hormon cho đến tuổi mãn kinh – giai đoạn mà tiếp tục liệu pháp thay thế hormon còn nhiều tranh cãi và cần cân nhắc trên các cá nhân cụ thể. Mọi phụ nữ cần được tư vấn về các nguy cơ của liệu pháp thay thế hormon như tăng tỷ lệ đột quỵ, tắc mạch do huyết khối và ung thư vú. cần khuyên bệnh nhân bỏ thuốc lá trước khi bắt đầu sử dụng thuốc uống tránh thai vì tăng nguy cơ huyết khối tĩnh mạch sâu.
Các liệu pháp đặc biệt cho hội chứng buồng trứng đa nang được bàn luận ở bài- Hội chứng buồng trứng đa nang và mục tiêu là kiểm soát rậm lông, khôi phục lại chu kỳ kinh, đạt được khả năng thụ thai và tránh các biến chứng lâu dài của hội chứng buồng trứng đa nang (rối loạn dung nạp glucose, tăng sản nội mạc tử cung và khả năng mắc các biến chứng tim mạch).
Xử trí bệnh nhân có tăng prolactin máu hoặc u tiết prolactin được bàn luận ở bài u tiết prolactin.
NHỮNG ĐIỂM QUAN TRỌNG CẦN GHI NHỚ
- Vô kinh là triệu chứng, không phải là chẩn đoán và cần tìm nguyên nhân.
- Bước đầu tiên khi đánh giá vô kinh tiên phát hay thứ phát là loại trừ có thai.
- Hỏi bệnh, thăm khám kỹ, định lượng các hormon sinh dục, prolactin và TSH sẽ xác định được hầu hết các nguyên nhân thường gặp của vô kinh.
- Nguyên nhân thường gặp nhất của vô kinh tiên phát là chậm phát triển thể chất.
- Trong hội chứng không nhạy cảm androgen, nên cắt bỏ tuyến sinh dục sau dậy thì, nhưng trường trường hợp rối loạn sinh sản với một nhiễm sắc thể Y thì nên cắt bỏ tại thời điểm chẩn đoán do nguy cơ ác tính cao.
- Các nguyên nhân thường gặp nhất của vô kinh thứ phát là hội chứng buồng trứng đa nang (PCOS), tăng prolactin máu, vô kinh vùng dưới đồi và suy buồng trứng.
- Các dấu hiệu nam hóa luôn gợi ý đánh giá xem có u tiết androgen hay không.
Nếu không điều trị được nguyên nhân gây vô kinh, mục tiêu điều trị là giảm nhẹ triệu chứng, tránh các hậu quả lâu dài của thiếu estrogen mạn tính và nếu có thể có nhu cầu, đạt được khả năng thụ thai.



