1. ĐẠI CƯƠNG
Lơ xê mi cấp dòng lympho là bệnh lý tăng sinh ác tính của các tế bào dòng lympho của hệ thống tạo máu. Bệnh thường gặp ở nhóm từ 2-5 tuổi. Hầu hết các trường hợp bệnh lơ xê mi cấp không có nguồn gốc từ một di truyền báo trước mà từ thay đổi di truyền somatic.
2. CHẨN ĐOÁN BỆNH
- Chẩn đoán
(Xem chi tiết trong bài Lơ xê mi cấp).
- Một số đặc điểm di truyền tế bào và sinh học phân tử:
Có thể gặp 85% các trường hợp và có giá trị tiên lượng độc lập.
+ Bất thường về số lượng NST:
- Giảm bội (hypodiploid) < 46NST;
- 46 NST với cấu trúc bất thường (pseudodiploid);
- Đa bội 47-50 NST (hyperdiploid);
- > 50 NST (hyper-hyperdiploid).
+ Các đột biến di truyền:
- Tel-AML1 fusion gene t(12;21) (p13q22). t(12;21), 22% của Pre-B ALL;
- BCR-ABL fusion gene t(9;22) (q34q11). t(9;22), 3% ALL trẻ em ALL;
- Tái sắp xếp gen MLL tại vị trí 11q23 ảnh hưởng 80% của trẻ nhũ nhi, 3% của ALL trẻ lớn;
- B-cell ALL translocations liên quan gen MYC trên NST 80% B-ALL có t(8;14) (q24q32);
- > 50% trường hợp T cell ALL có đột biến hoạt động liên quan đến gen NOTCHI.
Xét nghiệm trước điều trị: Các xét nghiệm cần làm tại thời điểm chẩn đoán:
- Huyết tủy đồ:
+ Hính thái và hóa học tế bào;
+ Dấu ấn miễn dịch tủy, đặc biệt tìm dấu ấn tiểu cầu như CD42a và CD61;
+ Di truyền và sinh học phân tử.
- Sinh thiết tủy xương: Quan trọng trong hội chứng Down, M7 để đánh giá reticulin / xơ hóa tủy
- Sinh hóa máu: Chức năng gan, thận, acid uric, LDH
- Đông máu cơ bản:
+ Fbrinogen;
+ PT;
+ APTT; TT;
+ Nghiệm pháp rượu;
+ D-dimer.
- Các virus: HBV, HCV, HIV, EBV,
- Xét nghiệm HLA:
+ Nhóm 1: HLA-A; HLA-B; HLA-C;
+ Nhóm 2: HLA-DR ; HLA-DQ.
- Định nhóm hồng cầu: ABO, Rh và một số nhóm khác như: Kell, Kidd, Duffy, Lutheran và Lewis
- Điện tâm đồ và siêu âm
- Chẩn đoán hình ảnh:
+ X-quang tim phổi;
+ Siêu âm ổ bụng.
- Xét nghiệm dịch não tủy
3. ĐIỀU TRỊ
Phác đồ điều trị Lơ xê mi cấp dòng lympho được phân chia điều trị 5 giai đoạn khác nhau, có tính liên tục, bắt buộc phải tuân thủ chính xác và chặt chẽ; mỗi giai đoạn chuyển đổi đều được đánh giá và có tiêu chuẩn để bắt đầu sử dụng thuốc, các giai đoạn điều trị bao gồm:
- Điều trị tấn công;
- Điều trị củng cố;
- Điều trị tăng cường 1;
- Điều trị trung gian;
- Điều trị tăng cường 2;
- Và điều trị duy trì.
3.1. Phác đồ điều trị lơ xê mi cấp dòng lympho B
Nhóm A: Nguy cơ chuẩn (Standard risk)
- Lơ xê mi cấp dòng lympho B, 1-10 tuổi số lượng bạch cầu ≤ 50G/L và có đủ các yếu tố sau:
+ Không có thâm nhiễm hệ thần kinh trung ương;
+ Không có t(9;22), t(4;11) hoặc bộ nhiễm sắc thể < 44;
+ BCR-ABL hay MLL-AF4 âm tính;
+ Không hiện diện sự tái sắp xếp gen MLL phát hiện bằng kỹ thuật Southern blot hay FISH cho trường hợp CD10 (+) yếu;
+ CD10 (+);
– Nhóm A sẽ được chia ra 3 phân nhóm A1, A2, A3 ở ngày 21 dựa vào sự đánh giá tế bào blast trong tủy vào ngày 21 (bất kể sự nhạy cảm với corticoid vào ngày 8 hay không):
+ Blast <5% (týp M1): Nhóm A1;
+ Blast 6-25% (týp M2): Nhóm A2;
+ Blast >25% (týp M3): Nhóm A3.
– Người bệnh có MRD (+) (≥ 10-2) vào ngày 35-42 sẽ được chuyển sang nhóm A3 bất kể lúc đầu thuộc nhóm nào.
Nhóm B: Nguy cơ cao (high risk)
– Lơ xê mi cấp dòng lympho B de novo và có một trong những tiêu chuẩn sau:
+ Tuổi > 10;
+ Có thâm nhiễm hệ thần kinh trung ương;
+ Bạch cầu > 50G/L;
+ Có t(9;22), t(4;11) hoặc bộ NST < 44;
+ BCR-ABL hay MLL-AF4 dương tình;
+ Hiện diện sự tái sắp xếp gen MLL phác hiện bằng kỹ thuật Southern blot hay FISH cho trường hợp CD10 (+) yếu;
– Phân nhóm B1 và B2 vào ngày 21 của điều trị tấn công dựa vào sư nhạy cảm với corticoid vào ngày 8 và nhạy cảm hóa trị vào ngày 21.
| Nhóm B1(Tất cả các tiêu chuẩn sau ) | Nhóm B2(Chỉ 1 trong các tiêu chuẩn) |
| – Không có thể thiểu bội < 44, hoặc t(4;11) hoặc t(9 ;22)- Không có gen MLL-AF4 hay BCR-ABL– Nhạy cảm corticoid ngày 8
– Nhạy cảm hóa trị ngày 21 |
– Có thể thiểu bội < 44, hoặc t(4;11) hoặc t(9 ;22)- Có gen MLL-AF4 hay BCR-ABL– Kháng corticoid ngày 8
– Kháng hóa trị ngày 21 |
PHÁC ĐỒ ĐIỀU TRỊ LƠ XÊ MI CẤP DÒNG LYMPHO B – NHÓM A
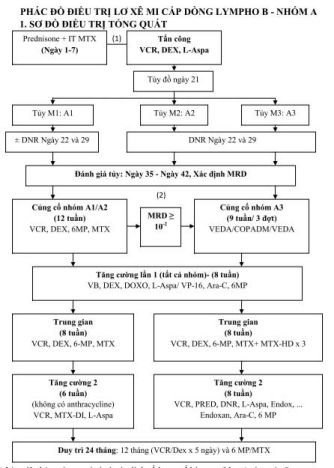
SƠ ĐỒ ĐIỀU TRỊ TỔNG QUÁT
- Làm tiêu bản máu ngoại vi và xác định số lượng tế bào non (blasts) vào ngày 8;
- Đánh giá MRD (xét nghiệm tồn dư tối thiểu của bệnh) tủy vào ngày 35 hoặc ngày 42.
2. PHÁC ĐỒ ĐIỀU TRỊ CHI TIẾT
Giai đoạn tấn công
- Methylprednisone: 60 mg/m2/ngày chia 2 lần (uống hay truyền tĩnh mạch) từ ngày 1 đến ngày Nếu dùng đường tĩnh mạch: Sử dụng methylprednisolone (solumedrol®) cùng liều như trên.
- Dexamethasone: 6 mg/m2/ngày (chia 3 lần uống/ tĩnh mạch).
- Vincristine: 1,5 mg/m2 (tĩnh mạch chậm trong 1 phút). Không quá 2 mg
- Daunorubicin: 40 mg/m2 (truyền tĩnh mạch trong 60 phút).
- L-asparaginase: 000 UI/m2 (tiêm bắp/ tiêm tĩnh mạch trong 60 phút).
- Daunorubicin (± D), ngày 22 và ngày 29 dùng ngẫu nhiên cho người bệnh nhóm A1.
- Intrathecal: ngày 1 (MTX), ngày 15 (MTX, AraC, depomedrol) theo tuổi người bệnh.
Lưu ý:
- IT chỉ với methotrexate, ngày 1 (không có methylprednisone) với điều kiện tiểu cầu > 100G/L;
- Làm huyết đồ để đánh giá sự nhạy cảm với methylprednisone vào ngày 8;
- Sự kháng methylprednisone sẽ được đánh giá trong mỗi nhóm A1, A2,
- Thay methylprednisone bằng dexamethasone bắt đầu từ ngày
- Tủy đồ ngày 21 là yếu tố quyết định: Đối với các người bệnh nhạy hóa trị, Daunorubicine sẽ được sử dụng ngẫu nhiên vào ngày 22/29.
+ Tủy M1: Dùng anthracycline vào ngày 22, sau đó điều trị theo nhóm A1;
+ Tủy M2, M3: Chỉ định anthracycline vào ngày 22, N29. Sau khi đạt CR:
- Nếu tủy M2 vào ngày 21: Điều trị theo nhóm A2;
- Nếu tủy M3 vào ngày 21: Điều trị theo nhóm A3.
- Làm tủy đồ + MRD vào cuối giai đoạn tấn công (ngày 35-42), chậm nhất là ngày 42 để đánh giá lui bệnh. Người bệnh có MRD (+) vào ngày 35-42 (≥10-2) sẽ tiếp tục điều trị củng cố theo nhóm A3 (bắt đầu VEDA 1 ngay khi có thể). Kiểm tra MRD tủy trước khi bắt đầu giai đoạn VEDA.
Giai đoạn củng cố
a. Nhóm A1
- Mercaptopurine: 75 mg/m2/ngày (uống), ngày 1 đến 77.
- Vincristine: 1,5 mg/m2(tĩnh mạch chậm/ phút), ngày 1, 8, 29, 36, 57, Không quá 2mg.
- Dexamethasone: 6 mg/m2/ngày (uống, 3 lầ n/ngày), ngày 1-5, ngày 29-33, ngày 57-61.
- Methotrexate: 25 mg/m2/ lần (uống), ngày 8, 15, 22, 36, 43, 64, 71, 78.
- IT: ngày 1, 29, 57 (tùy theo tuổi người bệnh).
b. Nhóm A2
- Điều trị sau tấn công bao gồm:
+ Giai đoạn củng cố;
+ Các giai đoạn kế tiếp tùy theo kết quả MRD của ngày 35-42;
- Điều trị sau tấn công của nhóm A2 tùy theo kết quả MRD vào ngày 35-42
+ Người bệnh có MRD (-): Sẽ được điều trị theo nhóm A1;
+ Người bệnh có MRD (+): Sẽ được điều trị theo nhóm A3.
- Nếu MRD (-): Người bệnh được tiếp tục cho đến hết giai đoạn củng cố của nhóm Sau đó, người bệnh sẽ được điều trị như nhóm A1.
- Nếu MRD (+): Giai đoạn củng cố sẽ không được kết thúc, người bệnh sẽ được điều trị theo giai đoạn củng cố của nhóm A3 (bắt đầu từ giai đoạn VEDA 1) ngay khi có thể. Kiểm tra MRD một cách hệ thống ngay trước khi bắt đầu VEDA. Sau đó người bệnh sẽ được điều trị như nhóm Nếu MRD lần 2 vẫn cao (> 10-2): Hội chẩn lại.
- Trong lúc chờ kết quả MRD, người bệnh nhóm A2 sẽ được điều trị theo giai đoạn củng cố của nhóm
c. Nhóm A3: (3 đợt liên tiếp: VEDA/ COPADM2000/ VEDA)
Đợt 1: VEDA 1
Bắt đầu ngay khi bạch cầu trung tính > 1G/L và TC > 100G/L
- Dexamethasone: 20mg/m2/ngày (chia 3 lần, uống hoặc tĩnh mạch) ngày 1-5;
- Vincristine: 1,5mg/m2(tĩnh mạch chậm/ phút) ngày 1; Không quá 2mg
- Cytarabine: 2g/m2/ mỗi lần x 2 lần/ ngày 1, Truyền tĩnh mạch/ 3giờ. Tổng cộng 8g/m2.
- VP-16: 150mg/m2/ ngày (truyền tĩnh mạch/ 1 giờ), ngày 3, 4, 5;
- IT Triple: Chỉ MTX + Depomedrol + AraC ngày 5;
- SF: 150 μg/m2/ngày (= 5 μg/kg/ ngày) tiêm dưới da, bắt đầu từ ngày Tiếp tục cho đến khi bạch cầu trung tính > 1G/L trong 3 ngày.
Lưu ý:
- Người bệnh nhóm A1 và A2 có MRD (+) vào ngày 35-42, được đưa vào nhóm A3, phải được kiểm tra MRD trước khi bắt đầu bloc COPADM
- Nếu MRD lần 2 vẫn cao (> 10-2): Hội chẩn lại.
3 đợt VEDA1, COPADM, VEDA 2: Điều trị trong vòng 9 tuần. Đợt 2: COPADM2000
Bắt đầu ngay khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L
- Methylprednisone: 60mg/m2/ngày, ngày 1-5;
- Vincristine: 1,5mg/m2 (tĩnh mạch chậm/ phút), ngày Không quá 2mg;
- Methotrexate: 000mg/m2/ngày (truyền tĩnh mạch/ 24 giờ), ngày 1;
(Thuốc giải Acid folinique từ giờ thứ 36 của MTX)
- Cyclophosphamide: 500mg/m2/ lần x 2lần/ ngày (truyền tĩnh mạch/ 60phút), ngày 2, 3 (tổng cộng 2g/m2);
- Adriamycine: 40mg/m2/ngày (truyền tĩnh mạch/ 1 giờ), ngày 2;
- IT Triple: MTX + Depomedrol + AraC, ngày Đợt 3: VEDA 2 (giống đợt 1)
Bắt đầu khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L vào các ngày 1-7.
Giai đoạn tăng cường 1
a. Nhóm A1/ A2 và A3
Phần I: Bắt đầu ngay khi bạch cầu trung tính > 1 G/L và iểu cầu > 100 G/L
- Dexamethasone: 10 mg/m2/ngày (uống); ngày 1-15 sau đó giảm liều đến ngày 21.
- Vindesine: 3mg/m2/lần tiêm (tĩnh mạch chậm/ 1 phút), ngày 1, 8, Không quá 2 mg;
- Doxorubicine: 25 mg/m2(truyền tĩnh mạch trong 60 phút); ngày 1, 8, 15.
- L-asparaginase: 000 UI/m2 (tiêm bắp/ truyền tĩnh mạch trong 60 phút); ngày 2, 4, 6, 9, 11, 13.
- IT Triple: ngày 1, 29 tùy theo tuổi người bệnh.
Phần II: Bắt đầu ngay khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L
- Thioguanine: 60mg/m2/ngày (uống), ngày 29-49.
- Etoposide: 150mg/m2/ngày (truyền tĩnh mạch trong 60 phút); ngày 29, 36, 43.
- Cytarabine: 30mg/m2 x 2 lần/ ngày (tiêm dưới da); ngày 29, 30, 36, 37, 43, 44.
- IT triple: Ngày 29, tùy theo tuổi người bệnh.
Lưu ý:
- Nếu không có thioguanine, thay bằng mercaptopurine liều 75mg/m2/ngày;
- Nếu không có vindesine, thay bằng vincristine 1,5mg/m2 (max 2mg);
- Hóa trị ngày 36, 43 được tiếp tục bất kể phân tích huyết học và không có vấn đề về lâm sàng;
- Siêu âm tim, điện tim trước mỗi mũi Adriamycine.
Giai đoạn trung gian
a. Nhóm A2/ A1:
Bắt đầu khi bạch cầu trung tính + monocytes > 1G/L và tiể u cầu > 100G/L
- Vincristine: 1,5 mg/m2 (tĩnh mạch chậm/ phút), ngày 1, Không quá 2 mg.
- Dexamethasone: 6 mg/m2/ ngày (uống, chia 3 lầ n/ngày), ngày 1-5, ngày 29-33, ngày 57-61.
- Mercaptopurine: 75 mg/m2/ngày (uống), Từ ngày 1-49.
- Methotrexate: 25 mg/m2/ lần (uống), ngày 8, 15, 22, 36, 43, 50.
- IT Triple: Ngày 1, 29.
Lưu ý:
- Trường hợp không có vấn đề về lâm sàng, giai đoạn này được tiếp tục (mà không có sự thay đổi) khi bạch cầu trung tính > 0,5G/L và tiểu cầu > 50G/L.
b. Nhóm A3:
PHẦN 1: Bắt đầu ngay khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L
- Vincristine: 1,5mg/m2/lần (tĩnh mạch chậm/ phút), ngày 1, Không quá 2mg.
- Dexamethasone: 6mg/m2/ngày (chia 3 lần, uống), ngày 1-5.
- Mercaptopurine: 50mg/m2/ngày (uống), ngày 1-28.
- Methotrexate M: 000mg/m2/ngày (truyền tĩnh mạch/ 24 giờ) ngày 1, 15. (Thuốc giải Acid folinique bắt đầu từ giờ thứ 36 của MTX) m: 25mg/m2/lần (uống) ngày 8, 22.
- IT triple: vào giờ 24 của MTX ngày 2,
PHẦN 2: Bắt đầu ngay khi bạch cầu trung tính > 1G/L và TC > 100G/L
- Vincristine: 1,5mg/m2/lần (tĩnh mạch chậm/ phút), ngày Không quá 2mg.
- Dexamethasone: 6mg/m2/ngày (chia 3 lần, uống), ngày 29-33.
- Mercaptopurine: 50mg/m2/ngày (uống), ngày 29-49.
- Methotrexate M: 000mg/m2/ngày (truyền tĩnh mạch/ 24 giờ), ngày 29. (Thuốc giải Acid folinique bắt đầu từ giờ thứ 36 của MTX)
m: 25mg/m2/lần (uống), ngày 36, 43, 50.
- IT triple: Vào giờ 24 của MTX ngày
Lưu ý:
- Liều mercaptopurine ở đây chỉ 50mg/m2/ngày ví giai đoạn này có MTX liều
- Ngày 15: Bắt đầu khi bạch cầu trung tính > 0,5G/L và tiểu cầu > 50G/L.
Giai đoạn tăng cường 2
a. Nhóm A1/A2: Bắt đầu từ ngày 57 của giai đoạn trung gian khi > 1G/L và tiểu cầu > 100G/L
- Vincristine: 1,5 mg/m2(tĩnh mạch chậm/ phút), ngày 1, 10, 20, Không quá 2mg.
- Methotrexate: 100 mg/m2(truyền tĩnh mạch/ 15phút), ngày 1, 10, 20, 30.
- L-Asparaginase: 000 UI/m2 (truyền tĩnh mạch/ 60phút), ngày 2, 11, 21, 31.
- IT Triple: Ngày 1.
Lưu ý:
- Không dùng acid folinique sau MTX liều trung bình;
- Trường hợp không có vấn đề về lâm sàng, giai đoạn này được tiếp tục (mà không có sự thay đổi) khi bạch cầu trung tính > 0,5G/L và tiểu cầu > 50G/L;
- Hướng dẫn dùng L-asparaginase liều cao:
+ Ngày 1, 10, 20, 30: Dùng 1/10 tổng liều truyền tĩnh mạch 60phút;
+ Ngày 2, 11, 21, 31: Dùng 9/10 tổng liều truyền tĩnh mạch ≥ 2 giờ.
- Kiểm tra MRD sau kết thúc điều trị tăng cường
b. Nhóm A3:
PHẦN 1: Bắt đầu ngay khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L
- Prednisone: 40mg/m2/ngày (chia 3 lần, uống), ngày 1-15. Giảm liều từ ngày 15 và ngừng vào ngày
- Vincristine: 1,5mg/m2/ngày (tĩnh mạch chậm/ 1 phút) ngày 1, 8, Không quá 2mg.
- L-asparaginase: 000 UI/m2/lần (tĩnh mạch chậm/ 60 phút), tổng cộng 6 mũi, ngày 3, 5, 7, 9, 11, 13.
- Daunorubicine: 30mg/m2/lần (tĩnh mạch chậm/ 60 phút), ngày 1, 8, 15
- IT Triple: Ngày 1
PHẦN 2: Bắt đầu ngay khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L
- Thioguanine: 60mg/m2/ngày (uống), ngày 29-49.
- Cyclophosphamide: 1g/m2/ngày (tĩnh mạch chậm/ 60phút), ngày
- Cytarabine: 30mg/m2/lần x 2 lần/ngày (tiêm dưới da), ngày 29-30, ngày 36-37, ngày 43-44.
- IT Triple: Ngày 29.
Điều trị hỗ trợ
- Dịch truyền: 000 ml/m2/ngày.
- Sử dụng mesna: Tổng liều bằng 2 lần tổng liều cyclophosphamide, truyền tĩnh mạch trước cyclophosphamide 30phút, sau cyclophosphamide 4 giờ và 8 giờ.
Lưu ý:
- Hóa trị ngày 36, 43 được tiếp tục bất kể số lượng tế bào máu, với điều kiện không có vấn đề về lâm sàng.
- Kiểm tra MRD sau kết thúc điều trị tăng cường
Giai đoạn duy trì
- Bắt đầu từ ngày 40 của giai đoạn tăng cường II, khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L.
- Thời gian điều trị duy trì kéo dài trong 24 tháng (nam và nữ), trong đó có 12 tháng tái tấn công (RI) với vincristine và dexamethasone trong năm đầu tiên.
- Nếu không có thioguanine, thay bằng mercaptopurine liều 50mg/m2/ngày.
Bao gồm:
- Vincristine: 1,5mg/m2/ngày (tĩnh mạch chậm). Vincristine 1 mỗi tháng, trong 12 tháng đầ Không quá 2mg.
- Dexamethasone: 6mg/m2/ngày (uống), ngày 1-5 mỗi tháng, trong 12 tháng đầu
+ Methotrexate: 25mg/m2/tuần (uống), ngày 8, 15, 22 mỗi tháng.
+ Mercaptopurine: 75mg/m2/ngày (uống), ngày 1-28.
+ IT Triple: Mỗi 3 tháng bắt đầu từ các tháng 1, 4, 7, 10, 13, 16, 19 và 22 (tổng cộng 8 mũi).
PHÁC ĐỒ ĐIỀU TRỊ LƠ XÊ MI CẤP DÒNG LYMPHO B – NHÓM B

- SƠ ĐỒ ĐIỀU TRỊ TỔNG QUÁT: FRALLE 2000-B: NHÓM B
*Những người bệnh thuộc nhóm B2 và nhỏ hơn 4 tuổi: Không xạ trị dự phòng trên hệ thần kinh trung ương.
2. PHÁC ĐỒ ĐIỀU TRỊ CHI TIẾT
2.1. Giai đoạn tấn công (B1/ B2)
- Methylprednisone: 60 mg/m2/ngày chia 2 lần (uống hay truyền tĩnh mạch), ngày 1-7. Nếu dùng đường tĩnh mạch: Sử dụng methylprednisolone (solumedrol®) cùng liều như trên.
- Methylprednisone: 40mg/m2, ngày 8-28 (uống hoặc tĩnh mạch), chia 3 lần từ ngày 29: Giảm liều dần, ngừng vào ngày 35.
- Vincristine: 1,5mg/m2, ngày 8, 15, 22, Truyền tĩnh mạch chậm trong 1 phút.
Không quá 2mg.
- L-Asparaginase: 000 UI/m2, ngày 10, 12, 14, 16. Truyền tĩnh mạch chậm trong 1 giờ ngày 18, 20, 23, 25, 27.
- Daunorubicine: 40mg/m2, ngày 8, 15, 22 (B1, B2). Truyền tĩnh mạch chậm trong 1 giờ + ngày 23 (Với nhóm B2).
- Cyclophosphamide: 000 mg/m2, + ngày 22 (Riêng nhóm B2) truyền tĩnh mạch chậm 30 phút.
- IT: 3 thuốc theo tuổi, ngày 8, 15 (với MTX, DEPO, ARA-C). Ngày 22 nếu người bệnh có tổn thương thần kinh trung ương lúc chẩn đoán.
Lưu ý:
- IT chỉ với methotrexate vào ngày 1 (không có methylprednisone) với điều kiện tiểu cầu > 100G/L. IT mũi 1 nên được thực hiện sớm khi có thể (không chậm quá ngày 4 của test methylprednisone) trừ trường hợp chống chỉ định (bạch cầu cao có triệu chứng, u trung thất to, ….).
- Trường hợp bạch cầu tăng cao (> 500G/L): Có thể bổ sung vincristine trước ngày 8.
- Vincristine có thể chỉ định liền ở những người bệnh có hội chứng tắc mạch lúc chẩn đoán, hoặc bổ sung nhanh (trước ngày 3 của test methylprednisone) khi tình trạng lâm sàng diễn tiến xấu đi hoặc tăng nhanh số lượng bạch cầu (khi đã dùng Methylprednisone).
- Làm huyết đồ để đánh giá sự nhạy cảm với methylprednisone vào ngày 8.
- Sự kháng methylprednisone sẽ được đánh giá để phân nhóm B1, B2.
- Huyết đồ (ngày 8): Đánh giá nhạy cảm với methylprednisone.
- Tủy đồ (ngày 21): Đánh giá nhạy cảm với hóa trị liệu ban đầu.
- Người bệnh có tổn thương thần kinh trung ương lúc chẩn đoán: Bổ sung thêm 1 mũi IT vào ngày 22.
- Từ ngày 22, dựa vào kết quả huyết + tủy đồ à người bệnh được chia làm 2 nhóm B1 và B2.
Không có thể thiểu bội < 44, hoặc t(4;11) hoặc t(9 ;22) Có thể thiểu bội < 44, hoặc t(4;11) hoặc t(9 ;22)
Không có gen MLL-AF4 hay BCR-ABL Có gen MLL-AF4 hay BCR-ABL
Nhạy cảm corticoid ngày 8 Kháng corticoid ngày 8
Nhạy cảm hóa trị ngày 21 Kháng hóa trị ngày 21
- Làm tủy đồ, MRD và FISH, PCR, Karyotype (nếu có bất thường lúc chẩn đoán) vào ngày 35-42 để đánh giá lui bệ
- Người bệnh nhóm B1 có MRD vào ngày 35-42 dương sẽ được tiếp tục điều trị giai đoạn củng cố theo nhóm Người bệnh này sẽ ghép tế bào gốc khi đạt CR 1 và có người cho phù hợp HLA.
2.2. Giai đoạn củng cố
a. Nhóm B1
PHẦN 1: Bắt đầu khi bạch cầu trung tính + monocyte > 1G/L và tiểu cầu > 100G/L
- Lanvis: 60mg/m2/ngày (uống), ngày 1-21.
- Etoposide: 150mg/m2 (truyền tĩnh mạch trên 1 giờ), ngày 1, 8, 15.
- Cytarabine: 30mg/m2/ngày (tiêm dưới da), ngày 1, 2, 8, 9, 15, 16 (tổng cộng 12 mũi).
- IT: 3 thuốc ngày 1, người bệnh có tổn thương thần kinh trung ương lúc chẩn đoán
+ ngày 15(*).
PHẦN 2: Bắt đầu khi bạch cầu trung tính > 0,5G/L và tiểu cầu > 50G/L
- Vincristine: 1,5 mg/m2 (tĩnh mạch chậm/ 1 phút), ngày Không quá 2mg.
- Methylprednisone: 40 mg/m2/ ngày (uống, chia 3 lầ n/ngày), ngày 29-35.
- Mercaptopurine: l50 mg/m2/ngày (uống), ngày 29-49.
- Methotrexate m: 25 mg/m2/ lần (uống), ngày 36.
M: 5.000mg/m2/ngày (truyền tĩnh mạch 24 giờ), ngày 9, 43.
- IT 3 thuốc: Ngay sau khi kết thúc MTX-HD (giờ 24), ngày 30, 44.
Lưu ý:
- Thuốc ngày 8, 15, 43 được tiếp tục bất kể số lượng tế bào máu (nếu không có bất thường về lâm sàng, sinh hóa).
- Đối với người bệnh có tổn thương thần kinh trung ương lúc chẩn đoán: Bổ sung thêm 1 mũi IT vào ngày 15.
– Nếu kết quả MRD vào ngày 35-42 dương: Người bệnh được tiếp tục điều trị giai đoạn củng cố của nhóm B2 ngay khi có thể và sẽ làm lại MRD lần 2 và ghép tế bào gốc khi đạt CR1 nếu có người cho phù hợp.
- Nếu sử dụng MTX liều cao: Dùng acid folinique vào giờ thứ 36 (xem phụ lục).
- Ngừng Bactrim 3 ngày trước và 5 ngày sau khi dùng MTX liều cao (xem phụ lục).
- Ngừng hóa trị và nghỉ từ ngày 50-57.
b. Nhóm B2
- 3 đợt liên tiếp: VEDA / COPADM2000 /
- Giống như củng cố nhóm
2.3. Giai đoạn tăng cường 1 (B1 và B2)
PHẦN 1: Bắt đầu ngay khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L.
- Dexamethasone: 10mg/m2, ngày 1-14, chia 3 lần, uống, tĩnh mạch
Ngày 15: Giảm liều dần và ngừng ở ngày 21.
- Vindesine: 3 mg/m2, ngày 1, 8, 15, tiêm tĩnh mạch trong 1 phút (Không quá 4mg).
- L-Asparaginase: 000UI/m2, ngày 3, 5, 7, 9, 11, 13, truyền tĩnh mạch trong 60 phút.
- Adriamycine: 25mg/m2, ngày 1, 8, 15, truyền tĩnh mạch trong 60 phút.
- IT: 3 thuốc ngày 1, (ngày 15*).
(IT ngày 15*: Chỉ định trong nhóm B1 có tổn thương thần kinh trung ương lúc chẩn đoán).
PHẦN 2: Bắt đầu ngay khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L.
- Thioguanine: 60mg/m2, ngày 29-49. Uống 1 lần, sáng, đói.
- Etoposide: 150mg/m2, ngày 29, 36, Truyền tĩnh mạch trong 60 phút.
- Cytarabine: 30mg/m2 x 2, ngày 29-30, ngày 36-37, ngày 43- Tiêm dưới da (tổng cộng 12 mũi).
- IT: 3 thuốc, ngày 29.
Lưu ý:
- Nếu không có vindesine, thay bằng vincristine 1,5mg/m2/ngày (tối đa 2mg).
- Nếu không có thioguanine, thay bằng mercaptopurine 50mg/m2/ngày.
- Thuốc ngày 8, 15, 36, 43 được tiếp tục bất kể số lượng tế bào máu (và không có vấn đề gì về lâm sàng, sinh hóa).
- Ngừng hóa trị và nghỉ từ ngày 50-57.
2.4. Giai đoạn trung gian
a. Nhóm B1
Bắt đầu ngay khi bạch cầu trung tính và monno > 1G/L và tiểu cầu > 100G/L
- Vincristin: 1,5mg/m2, ngày 1, 15, 29, Tiêm tĩnh mạch chậm trong 1 phút (tối đa 2mg).
- Methylprednisone: 40mg/m2, ngày 1-7; ngày 29-35. Chia 3 lần, uống.
- Mercaptopurine: 50mg/m2, ngày 1-49. Uống, sáng, đói.
- Methotrexate m: 25mg/m2, ngày 8, 15, 22, 36, Uống 1 lần, sáng, đói.
M: 5.000mg/m2, ngày 1, 29. Truyền tĩnh mạch 24 giờ.
- IT: 3 thuốc ngày 1, 29 ngay sau khi kết thúc MTX-HD (giờ 24).
- IT(*): Ngày 15 nhóm B1 có tổn thương thần kinh trung ương lúc chẩn đoán.
Lưu ý:
- Đối với nhóm B1 có tổn thương thần kinh trung ương lúc chẩn đoán:
+ Bổ sung một mũi IT(*) vào ngày 15 và không thực hiện hóa trị liệu ngày 43.
+ Xạ trị cho những người bệnh này vào khoảng ngày 40-55. Tổng liều xạ trị là 24Gy cho đến C2 cho trẻ > 4 tuổi, và liều này giảm xuống 18Gy cho trẻ < 4 tuổi.
- Sử dụng MTX liều cao: Dùng acid folinique vào giờ thứ 36 (xem phụ lục).
- Ngừng Bactrim 3 ngày trước và 5 ngày sau khi dùng MTX liều cao (xem phụ lục).
b. Nhóm B2
Bắt đầu ngay khi bạch cầu trung tính và mono > 1 G/L và tiểu cầu > 100 G/L
- Vincristine: 1,5mg/m2/lần (tĩnh mạch chậm/ phút) ngày 1, 15, Không quá 2mg.
- Methylprednisone: 40mg/m2/ngày (chia 3 lần, uống), ngày 1-7, ngày 29-35.
- Mercaptopurine: 50mg/m2/ngày (uống), ngày 1-49.
- Methotrexate M: 000mg/m2/ngày (truyền tĩnh mạch/24 giờ), ngày 1, 15, 29, 43(*). (Thuốc giải Acid folinique bắt đầu từ giờ thứ 36 của MTX)
m: 25 mg/m2/lần (uống), ngày 8, 22, 36.
- IT: 3 thuốc (vào giờ 24 sau MTX), ngày 2, 16, 30, 43(*).
Đối với trẻ > 4 tuổi: Chỉ định xạ trị dự phòng thần kinh trung ương từ ngày 40-55 và không có hóa trị vào ngày 43(*) (gồm MTX và IT).
Đối với trẻ < 4 tuổi: Không xạ trị thần kinh trung ương .
Lưu ý:
- Chiếu xạ dự phòng thần kinh trung ương: Được thực hiện cho tất cả người bệnh trẻ em trên 4 tuổi từ ngày 40-55 với liều 18Gy cho đến Trẻ dưới 4 tuổi sẽ không được xạ trị và được bổ sung thêm hóa trị liệu với MTX + IT vào ngày 43.
- Chiếu xạ điều trị thần kinh trung ương: Dành cho người bệnh có tổn thương thần kinh trung ương lúc chẩn đoán (CNS+) vào khoảng ngày 40-55. Liều xạ trị là 24Gy cho đến C2 cho trẻ > 4 tuổi, và liều này giảm xuống 18Gy cho trẻ < 4 tuổi.
- Sử dụng MTX liều cao: Dùng acid folinique vào giờ thứ 36 (xem phụ lục).
- Ngừng Bactrim 3 ngày trước và 5 ngày sau khi dùng MTX liều cao (xem phụ lục).
- Ngừng hóa trị liệu và nghỉ từ ngày 50-57.
2.5. Giai đoạn tăng cường 2 (chung cả B1 và B2)
Giống như tăng cường 2 của nhóm A3.
2.6. Giai đoạn duy trì
- Bắt đầu từ ngày 57 của giai đoạn tăng cường II, khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L.
- Thời gian điều trị duy trì kéo dài trong 24 tháng (nam lẫn nữ), trong đó có 12 tháng tái tấn công (RI) với vincristine và methylprednisone trong năm đầu tiên.
Bao gồm:
- Vincristine: 1,5mg/m2/ngày (tĩnh mạch chậm), ngày 1 mỗi tháng, trong 12 tháng đầ Không quá 2mg.
- Methylprednisone: 40mg/m2/ngày (uống), ngày 1-7 mỗi tháng, trong 12 tháng đầu.
- Methotrexate: 25mg/m2/tuần (uống), ngày 8, 15, 22 mỗi tháng. (ngừng vào tuần có Vincristine)
- Mercaptopurine: 75mg/m2/ngày (uống): Liên tục.
- IT: 3 thuốc mỗi 3 tháng vào ngày 1 của tái tấn công, bắt đầu từ RI tháng thứ 3 (RI tháng 3, 6, 9, 12, 15, 18), tổng cộng 6 mũi.
Lưu ý:
- Điều kiện duy trì mỗi tháng khi bạch cầu trung tính > 0,5G/L, tiểu cầu > 100G/L.
- Người bệnh đã xạ trị thí không được IT nữa.
- Tiếp tục phòng ngừa Pneumocystic carinii trong giai đoạn duy trì với bactrim 25 mg/kg x 1 liều, 3 ngày mỗi tuần. Trường hợp người bệnh không chịu đựng được giai đoạn duy trí, ngưng bactrim và chuyển sang pentacarinat phun khí dung mỗi tháng.
PHÁC ĐỒ ĐIỀU TRỊ LƠ XÊ MI CẤP DÒNG LYMPHO T
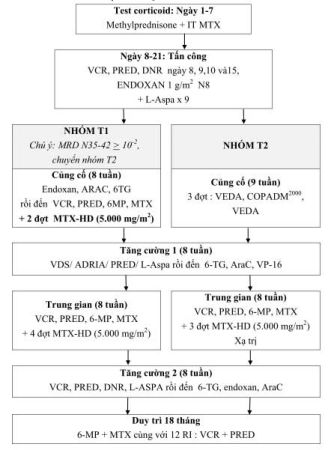
-
SƠ ĐỒ ĐIỀU TRỊ TỔNG QUÁT
-
PHÁC ĐỒ ĐIỀU TRỊ CHI TIẾT
Giai đoạn tấn công
- Methylprednisone: 60 mg/m2/ngày chia 2 lần (uống hay tĩnh mạch), ngày 1-7.
Nếu dùng đường tĩnh mạch: Sử dụng methylprednisolone (solumedrol®) cùng liều như trên.
- Methylprednisone: 40mg/m2, ngày 8-28, uống hoặc tĩnh mạch, chia 3 lần
Từ ngày 29: Giảm liều dần và ngừng vào ngày 35.
- Vincristine: 1,5mg/m2, ngày 8, 15, 22, Tiêm tĩnh mạch chậm trong 1 phút.
Không quá 2mg.
- Daunorubicine: 40mg/m2, ngày 8, 9, 10, Truyền tĩnh mạch trong 60 phút.
– L-Asparaginase: 6.000UI/m2, ngày 10, 12, 14, 16, 18, 20, 23, 25, 27. Truyền tĩnh mạch trong 1 giờ.
- Cyclophosphamide: 000 mg/m2, ngày 22. Truyền tĩnh mạch trong 30 phút.
- IT: 3 thuốc theo tuổi, ngày 8, 15 (với MTX, DEPO, ARA-C). Ngày 22 nếu người bệnh có tổn thương thần kinh trung ương lúc chẩn đoán (*)
Lưu ý:
- Người bệnh có tổn thương thần kinh trung ương lúc chẩn đoán: Bổ sung thêm 1 mũi IT vào ngày
- Huyết đồ (ngày 8): Đánh giá nhạy cảm với methylprednisone.
+ Nhạy với methylprednisone: Khi tế bào blast ở máu ngoại vi (ngày 8): < 1G/L.
+ Kháng với methylprednisone: Khi tế bào blast ở máu ngoại vi (ngày 8): ≥1G/L.
- Tủy đồ (ngày 21): Đánh giá nhạy cảm với hóa trị liệu ban đầu.
+ Nhạy hóa trị liệu: Khi tế bào blast trong tủy vào ngày 21: ≤ 5%.
+ Kháng hóa trị liệu: Khi tế bào blast trong tủy vào ngày 21: > 5%.
TỪ NGÀY 22 THEO KẾT QUẢ HUYẾT + TỦY ĐỒ NGƯỜI BỆNH ĐƯỢC PHÂN THÀNH 2 NHÓM
Nhạy cảm Methylprednisone ngày 8 Kháng Methylprednisone ngày 8 Nhạy cảm hóa trị ngày 21 Kháng hóa trị ngày 21
MRD ngày 35 < 10-2 MRD ngày 35 > 10-2
- Làm tủy đồ, MRD và FISH, PCR, Karyotype (nếu có bất thường lúc chẩn đoán) vào ngày 35-42 để đánh giá lui bệnh và theo dõi sau khi đạt lui bệ
- Người bệnh có MRD dương (≥ 10-2) vào ngày 35-42 sẽ được tiếp tục điều trị giai đoạn củng cố theo nhóm T2 khi đủ điều kiệ Những người bệnh này sẽ ghép tế bào gốc khi đạt CR1 và có người cho phù hợp HLA.
2.2. Giai đoạn củng cố
a. Nhóm T1
PHẦN 1: Bắt đầu khi bạch cầu đa nhân trung tình và monocyte > 1G/L và tiểu cầu > 100G/L
- Thioguanine: 60mg/m2/ngày (uống), ngày 1-21.
- Cyclophosphamide: 000mg/m2 (truyền tĩnh mạch trên 1 giờ), ngày1, 15.
- Cytarabine: 30mg/m2/ngày (tiêm dưới da), ngày 1-2, ngày 8-9, ngày 15-16 (tổng cộng 12 mũi).
- IT: 3 thuốc vào giờ 24 của MTX-HD, ngày 1, 15.
PHẦN 2: Bắt đầu khi bạch cầu đa nhân trung tình > 0,5G/L và tiểu cầu > 50G/L
- Vincristine: 1,5 mg/m2 (tĩnh mạch chậm/ 1 phút), ngày 29, Không quá 2mg.
- Methylprednisone: 40 mg/m2/ ngày (uống, chia 3 lầ n/ngày), ngày 29-35.
- Mercaptopurine: 50 mg/m2/ngày (uống), ngày 29-49.
- Methotrexate m: 25 mg/m2/ lần (uống), ngày 36.
M: 5.000mg/m2/ngày (truyền tĩnh mạch 24 giờ), ngày 29, 43.
- IT: 3 thuốc vào giờ 24 của MTX-HD, ngày 30, 44.
Lưu ý:
- Thuốc ngày 8, 15, 43 được tiếp tục bất kể số lượng tế bào máu (nếu không có bất thường về lâm sàng, sinh hóa).
- Nếu không có Thioguanine, thay bằng Mercaptopurine 50 mg/m2/ngày (uống).
- Nếu kết quả MRD vào ngày 35-42 dương: Người bệnh được tiếp tục điều trị giai đoạn củng cố của nhóm T2 ngay khi có thể và sẽ làm lại MRD lần Nếu MRD lần hai dương, người bệnh bắt buộc phải ghép tế bào gốc khi đạt CR1 nếu có người cho phù hợp.
- Nếu sử dụng MTX liều cao: Dùng acid folinique vào giờ thứ 36 (xem phụ lục).
- Ngừng Bactrim 3 ngày trước và 5 ngày sau khi dùng MTX liều cao (xem phụ lục).
– Ngừng hóa trị và nghỉ từ ngày 50-57.
- Nhóm T2: (3 đợt liên tiếp: VEDA/ COPADM2000/ VEDA) Giống như củng cố nhóm
Giai đoạn tang cường 1: (chung cả nhóm T1 và T2) Giống như tăng cường 1 của B1 và B2
2.4. Giai đoạn trung gian
- Nhóm T1: Giống như nhóm B1.
- Nhóm T2: Giống như nhóm B2.
- Giai đoạn tăng cường 2: Chung cả nhóm T1 và T2 Giống như tăng cường 2 của B1 và
- Giai đoạn duy trì: Chung cho cả nhóm T1 và T2
Bắt đầu từ ngày 57 của giai đoạn tăng cường II, khi bạch cầu trung tính > 1G/L và tiểu cầu > 100G/L.
Thời gian điều trị duy trì kéo dài trong 18 tháng (nam lẫn nữ), trong đó có 12 tháng tái tấn công (RI) với vincristine và dexamethasone trong năm đầu tiên.
Bao gồm:
- Vincristin: 1,5mg/m2/ngày (tĩnh mạch chậm), ngày 1 mỗi tháng, trong 12 tháng đầ Không quá 2mg.
- Methylprednisone: 40mg/m2/ngày (uống), ngày 1-7 mỗi tháng, trong 12 tháng đầu.
– Methotrexate: 25mg/m2/tuần (uống), ngày 8, 15, 22 mỗi tháng. (ngừng vào tuần có Vincistine).
– Mercaptopurine: 75mg/m2/ngày (uống): Liên tục.
– IT: 3 thuốc mỗi 3 tháng vào ngày 1 của tái tấn công, bắt đầu từ RI tháng thứ 3 (RI tháng 3, 6, 9). Tổng cộng 3 mũi.
Lưu ý:
– Tái tấn công mỗi 4 tuần. Điều kiện là bạch cầu trung tính > 0,5G/L, tiểu cầu > 100G/L.
– Người bệnh đã xạ trị thí không được IT nữa.
– Tiếp tục phòng ngừa Pneumocystic carinii trong giai đoạn duy trì với Bactrim 25 mg/kg x 1 liều, 3 ngày mỗi tuần. Trường hợp người bệnh không chịu đựng được giai đoạn duy trì, ngừng Bactrim và chuyển sang Pentacarinat phun khí dung mỗi tháng.
Các tiêu chuẩn để đánh giá mức độ đáp ứng đối với điều trị đặc hiệu theo WHO:
– Tiêu chuẩn lui bệnh hoàn toàn (CR):
+ Huyết đồ: Bạch cầu hạt trung tính (segment neutrophile) > 1,5G/L và tiểu cầu > 150G/L.
+ Tủy đồ: Tế bào blasts < 5% với sự phân bố đồng đều của dòng tế bào tủy (dòng bạch cầu hạt > 50%) trên một tủy giàu trung bình hoặc bính thường.
– Lui bệnh một phần (PR): Tủy đồ: 5% < blasts < 20%, tủy giàu.
– Không lui bệnh (NR): Tủy đồ: > 20% blasts, tủy giàu.
– Tiêu chuẩn tái phát:
+ Tái phát tủy đơn độc: > 25% tế bào blasts xuất hiện lại trong tủy.
+ Tái phát tủy kết hợp: Tối thiểu 5% tế bào blasts trong tủy và xâm lấn ngoài tủy
+ Tái phát thần kinh – màng não: Số lượng bạch cầu > 0,005G/L và có tế bào lơ xê mi trong dịch não tủy. Hoặc tổn thương các dây thần kinh sọ. Tái phát cơ quan ngoài tủy: Có hiện diện tế bào lơ xê mi trong tinh hoàn, buồng trứng,…).
– Xét nghiệm để theo dõi và đánh giá trong suốt quá trính điều trị và khi kết thúc phác đồ điều trị:
+ Xét nghiệm lúc nhập viện;
+ Huyết đồ ngày 8: Xác định tình trạng nhạy cảm corticoid;
+ Tủy đồ ngày 21: Xác định tình trạng nhạy cảm hóa trị liệu;
+ Tủy đồ + MRD vào ngày 35-42: Xác định tình trạng lui bệnh và đánh giá MRD lần 1;
+ Tủy đồ + MRD vào ngày 21/29 giai đoạn củng cố: Đánh giá MRD lần 2, dành cho các người bệnh có MRD (+) vào ngày 35-42;
+ Tủy đồ mỗi khi kết thúc một giai đoạn điều trị (tấn công, củng cố, tăng cường 1, trung gian, tăng cường 2);
+ Xét nghiệm kết thúc điều trị.
